Kamagra gibt es auch als Kautabletten, die sich schneller auflösen als normale Pillen. Manche Patienten empfinden das als angenehmer. Wer sich informieren will, findet Hinweise unter kamagra kautabletten.
Richtlijn: dyspneu in de palliatieve fase (3.0)





Dyspneu in de palliatieve faseLandelijke richtlijn, Versie: 3.0
Laatst gewijzigd: 22-12-2015
Methodiek: Evidence based
Verantwoording: Werkgroep richtlijnDyspneu
Literatuurbespreking:
Aanleiding
De eerste versie van de richtlijn Dyspnoe en hoesten werd in 1994 geschreven als onderdeel van de
richtlijnen palliatieve zorg van het Integraal Kankercentrum Midden Nederland. De richtlijn werd in 2005
herschreven en opgenomen in de eerste druk van het richtlijnenboek van de Vereniging van Integrale
Kankercentra.
In 2010 is de richtlijn opgesplitst in twee aparte richtlijnen over dyspnoe en werd opgenomen in de richtlijn .
In 2014 heeft het platform PAZORI (Palliatieve Zorg Richtlijnen) besloten prioriteit te geven aan de revisie
van de richtlijn Dyspneu. PAZORI bestaat uit gemandateerde leden van diverse beroeps-,
wetenschappelijke en patiëntenverenigingen. Het platform adviseert IKNL bij richtlijnontwikkeling,
-implementatie en -evaluatie. PAZORI signaleert knelpunten, prioriteert richtlijnonderwerpen, stimuleert
verbetering van richtlijnmethodiek en de integratie van palliatieve zorg in tumorspecifieke richtlijnen. In
augustus 2014 is voor de huidige revisie een nieuwe werkgroep samengesteld, waarvoor mandaat is
verkregen bij de relevante wetenschappelijke, beroeps- en patiëntenverenigingen (zie aangeboden op 20 oktober 2015.
DoelEen richtlijn is een aanbeveling ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk.
Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek of consensus. De richtlijnDyspneu geeft aanbevelingen over diagnostiek, beleid en behandeling van patiënten met (het symptoom)dyspneu in de palliatieve fase en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren. Wanneerde palliatieve fase aanvangt is bij aandoeningen zoals hartfalen en COPD moeilijk aan te geven. Conformde Zorgmodule palliatieve zorg kan hiervoor een ingeschatte levensverwachting van korter dan 1 jaarworden aangehouden [Spreeuwenberg 2013].
DoelpopulatieDe richtlijn is van toepassing op alle volwassen patiënten (> 18 jaar) met dyspneu in de palliatieve fase(ongeacht de onderliggende aandoening).
DoelgroepDeze richtlijn is bestemd voor alle professionals die betrokken zijn bij de zorg voor patiënten met dyspneuin de palliatieve fase, die last hebben van dyspneu (onder andere ten gevolge van kanker, COPD en/ofhartfalen), zoals huisartsen, specialisten ouderengeneeskunde, medisch specialisten (onder anderelongartsen en cardiologen), apothekers, verpleegkundigen, verpleegkundig specialisten, physicianassistants en fysiotherapeuten.
WerkwijzeDe werkgroep is op 15 september 2014 voor de eerste maal bijeengekomen. Op basis van een eersteinventarisatie van de knelpunten door de werkgroepleden is, door middel van een enquête onderprofessionals en patiënten(vertegenwoordigers) een knelpunteninventarisatie gehouden. Na het versturenvan de enquête hebben 275 professionals en 7 patiënten gereageerd en knelpunten geprioriteerd en/of) zijn uitgewerkt tot uitgangsvragen (zieOp basis van de uitkomsten van de enquête zijn de onderwerpen medicamenteuze enniet-medicamenteuze behandeling van patiënten met dyspneu uitgewerkt volgens de evidence basedmethodiek GRADE. Voor iedere uitgangsvraag werd uit de richtlijnwerkgroep een subgroep geformeerd. Bijde beantwoording van deze uitgangsvragen verzorgde een externe methodoloog het literatuuronderzoek.
Dit betrof het uitvoeren van een systematische literatuursearch, het kritisch beoordelen van de literatuur enhet verwerken van de literatuur in evidence tabellen. Daarnaast werd door de methodoloog een conceptliteratuurbespreking met bijbehorende conclusies aangeleverd voor deze uitgangsvragen. Vervolgenspasten de subwerkgroepleden, na interne discussie met de methodoloog, de concept literatuurbesprekingen conclusies aan en stelden overwegingen en aanbevelingen op.
De overige onderwerpen uit de vorige versie van de richtlijn zijn consensus based herschreven. Dewerkgroepleden raadpleegden de door hen zelf verzamelde relevante literatuur. Op basis hiervan hebbende werkgroepleden de conclusies, overige overwegingen en aanbevelingen herzien.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
De werkgroep heeft gedurende 9 maanden gewerkt aan de tekst van de conceptrichtlijn. Alle teksten zijntijdens plenaire vergaderingen besproken en na verwerking van de commentaren door de werkgroepgeaccordeerd. De conceptrichtlijn is op 9 juni 2015 ter becommentariëring aangeboden oppatiëntenverenigingen en de landelijke en regionale werkgroepen. Het commentaar geeft input vanuit hetveld om de kwaliteit en de toepasbaarheid van de conceptrichtlijn te optimaliseren en landelijk draagvlakvoor de richtlijn te genereren. Alle commentaren werden vervolgens beoordeeld en verwerkt door derichtlijnwerkgroep. Aan de commentatoren is teruggekoppeld wat met de reacties is gedaan.
De richtlijn is inhoudelijk vastgesteld op 14 september 2015. Ten slotte is de richtlijn ter autoriserendeverenigingen).
Voor meer informatie over:
Samenstelling werkgroep (zie
Belangenverklaringen (zie
Inbreng patiëntenperspectief (zie
Knelpunteninventarisatie (zie
Uitgangsvragen (zie
Evidencetabellen (zie
Methode ontwikkeling (zie
Implementatie (zie
Dyspneu in de palliatieve fase (3.0)
Literatuurbespreking:
Dyspneu wordt omschreven als een onaangename gewaarwording van de ademhaling [Van den Aardweg
]. Patiënten benoemen het als kortademigheid of benauwdheid
en kunnen het omschrijven als ‘het gevoel lucht te kort te komen', ‘honger naar lucht', ‘moeite met ademen'
of ‘een zwaar gevoel op de borst'. In alle definities en beschrijvingen van dyspneu wordt het subjectieve en
beangstigende karakter benadrukt.
Er is geen duidelijke relatie tussen het (subjectieve) gevoel van dyspneu en objectieve parameters zoals
zuurstofgehalte van het bloed of prestatievermogen. De situatie is vergelijkbaar met die bij pijn: ‘de patiënt
is zo dyspnoïsch, als hij zelf zegt te zijn'.
De impact van dyspneu is groot, zowel op de patiënt als op de naasten, mede door de functionele
beperkingen op fysiek en sociaal gebied. Dyspneu vermindert de kwaliteit van leven sterk en wordt in de
palliatieve fase soms als een indringender probleem ervaren dan pijn [Booth 2003]. Patiënten met
dyspneu in de laatste levensfase willen minder graag verder leven en hebben ook een kortere
levensverwachting dan palliatieve patiënten zonder dyspneu [Homsi 2007
Ervaart een patiënt dyspneu die tijdelijk ernstiger of onaangenamer is dan de normale fluctuaties in
dyspneu of die uitsluitend aanvalsgewijs optreedt (zonder chronische dyspneu), dan wordt dit
aanvalsgewijze dyspneu (‘episodic dyspnoea') genoemd. Dit kan onvoorspelbaar zijn of worden uitgelokt
door prikkels zoals inspanning, emoties, omgevingsfactoren (bijvoorbeeld stof, temperatuur, infectie en/of
Conclusies:
Dyspneu is een onaangename gewaarwording van de ademhaling.
Van den Aardweg 2013
Aanvalsgewijze dyspneu is dyspneu die tijdelijk ernstiger of onaangenamer is dan de normale fluctuaties indyspneu of die uitsluitend aanvalsgewijs optreedt.
Dyspneu in de palliatieve fase (3.0)
Voorkomen en beloop
Literatuurbespreking:
Prevalentie van (doorbraak)dyspneu
In de literatuur worden de volgende prevalenties voor dyspneu aangegeven [Dudgeon 2001, Solano 2006].
Tabel 1. Prevalenties dyspneu
56-98%(mediaan 94%)
18-88%(mediaan 72%)
5-82%(mediaan 52%)
Motor Neuron 81-88%ziektenMultipele
1 Range van de gemiddeldes van verschillende studies2 Gemiddelde
De grote verschillen in de percentages van de reviews van Moens, Solano en Janssen hangenwaarschijnlijk samen met verschillen in het stadium van de ziekte van de in de review opgenomen studies[Janssen 2008]. In desystematische review bij patiënten met kanker van Teunissen is het grootste aantal studies opgenomen.
Om die reden wordt gekozen voor de prevalentie van 35% die in deze review is gevonden.
Aanvalsgewijze dyspneu komt voor bij 80% van de patiënten met COPD [Weingärtner 2015] en bij56-81% van de patiënten met een gevorderd stadium van kanker [Reddy 2009, Weingärtner 2015]. In devan Weingärtner had 50% van de patiënten met kanker of COPD 1-3 episodes per dag en 22.5% >3episodes per dag [Weingärtner 2015]. Patiënten met COPD rapporteerden ernstiger aanvalsgewijzedyspneu dan patiënten met longkanker (gemiddeld Borg scale: 6.2 (standaarddeviatie 2.1) vs. 4.2 (1.9);p < 0.001). De duur van de aanvalsgewijze dyspneu was bij COPD langer dan bij longkanker: mediane
Beloop van dyspneuBij patiënten met kanker, COPD en hartfalen nemen zowel de prevalentie van dyspneu als de gemiddeldeintensiteit ervan toe in de laatste drie maanden voor het overlijden [Bausewein 2010]. Datgeldt ook voor patiënten die aandoeningen hebben die niet direct cardiorespiratoire systemen aantastenlongziekten, hartfalen, anemie), algehele fysieke achteruitgang en zwakte van de ademhalingsspieren.
Er is een grote variatie in het beloop van dyspneu bij patiënten met kanker en patiënten met COPD
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
COPD en met hartfalen dan bij patiënten met kanker in de palliatieve fase [Bausewein 2010, Currow
Conclusies:
Dyspneu komt voor bij 35% van de patiënten met kanker in de palliatieve fase. De prevalentie is afhankelijk
van het soort kanker. Zowel de prevalentie als de ernst van de dyspneu nemen toe in de laatste drie
maanden voor het overlijden.
Dyspneu komt voor bij:
94% (range 56-98%) van de patiënten met een gevorderd stadium van COPD
72% (range 18-88%) van de patiënten met een gevorderd stadium van hartfalen
52% (range 5-82%) van de patiënten met eindstadium van nierfalen
De prevalentie en de ernst van dyspneu bij COPD en hartfalen nemen toe in de laatste drie maanden voorhet overlijden.
Currow 2010, Solano 2006Dyspneu komt voor bij:
12-52% van de patiënten met dementie
11-62% van de patiënten met Aids
81-88% van de patiënten met motor neuron disease
% van de patiënten met multipele sclerose
Moens 2014, Solano 2006
Aanvalsgewijze dyspneu komt voor bij 80% van de patiënten met COPD en 56-81% van de patiënten metkanker. Het treedt meestal enkele malen per dag op en duurt bij 75% van de episodes korter dan 10minuten.
Dyspneu in de palliatieve fase (3.0)
Literatuurbespreking:
Er zijn vier soorten dyspneu, die ieder hun eigen ontstaanswijze hebben, door patiënten op specifieke wijze
beschreven kunnen worden en op verschillende manieren behandeld kunnen worden [Van den Aardweg
]:
Luchthonger (omschreven als: het gevoel lucht te kort te komen, honger naar lucht, diep ademen)
De ademhaling zorgt ervoor dat de zuurstof- en koolzuurspanning alsmede de zuurgraad van hetbloed binnen nauwe grenzen gehandhaafd blijven. Het ademhalingscentrum in het verlengde mergreguleert de ademhaling. Hier komen de impulsen binnen vanuit chemoreceptoren die liggen in hetglomus caroticum en in de aorta (perifeer) en in het verlengde merg (centraal). Dezechemoreceptoren reageren op de zuurstof- en koolzuurspanning en de zuurgraad van het bloed.
Stijging van het koolzuurgehalte, daling van het zuurstofgehalte en/of toename van de zuurgraad(lage pH) leiden tot stimulatie van het ademcentrum. Een stijging van het koolzuurgehalte is daarbijeen sterkere prikkel dan een daling van het zuurstofgehalte. Als gevolg van de stimulatie van hetademcentrum treedt de sensatie van dyspneu (in de vorm van luchthonger) op en wordt deademhaling gestimuleerd. Dit leidt tot inflatie van de long. Activering van receptoren in de long doorde inflatie leidt vervolgens via de n. vagus weer tot remming van het ademcentrum.
Aangrijpingspunten voor behandeling van luchthonger kunnen zijn:
correctie van bloedgassen (bijvoorbeeld door toediening van zuurstof of beademing) of van
de zuurgraad van het bloeddemping van het ademcentrum (bijvoorbeeld door toediening van opioïden) of
bevordering van de longinflatie (bijvoorbeeld door luchtwegverwijders of non-invasieve
Het gevoel van ademarbeid (omschreven als: zwaar ademen, moeite met ademen)
Dyspneu ontstaat hierbij doordat iemand moeite moet doen om te ademen, bijvoorbeeld als gevolgvan:
een verhoogde weerstand in de luchtwegen (bijvoorbeeld door bronchusobstructie)
een stijve long (bijvoorbeeld bij longfibrose)
een stijve borstwand (bijvoorbeeld door pleuritis carcinomatosa)
zwakte van de ademhalingsspieren (bijvoorbeeld bij ALS)
Hierbij kunnen de bloedgassen normaal zijn. Dyspneu als gevolg van een gevoel vanverhoogde ademarbeid wordt meestal als minder onaangenaam ervaren dan dyspneu alsgevolg van luchthonger.
Dyspneu door verhoogde ademarbeid kan worden verminderd door luchtwegverwijders,niet-invasieve beademing, gewichtsreductie bij overgewicht of ademspiertraining.
Een strak gevoel op de borst (omschreven als een zwaar of benauwd gevoel op de borst)
Dyspneu ontstaat hierbij door bronchospasme, bijvoorbeeld bij astma. Hierbij hoeft er geen sprakete zijn van zuurstoftekort of koolzuurstapeling. Deze vorm speelt in de palliatieve fase zelden eenrol, behalve als er sprake is van astma als comorbiditeit. Deze vorm van dyspneu kan wordenverminderd door toediening van bronchusverwijders.
Een snelle ademhaling als gevolg van stimulatie van pulmonale C-vezels (in de n. vagus) door
longvaatovervulling en longoedeem, meestal als gevolg van hartfalen. Deze vorm van dyspneu kanworden verminderd door toediening van diuretica.
De bovengenoemde soorten dyspneu verschillen van elkaar met betrekking tot:
de subjectieve ervaring van de patiënt
het zuurstof- en koolzuurgehalte van het bloed; dyspneu kan ook optreden bij een normaal
zuurstof- en koolzuurgehaltede mogelijke oorzaken. Omgekeerd kunnen bij één oorzaak meerdere types dyspneu optreden. Zo
kan bij dyspneu door hartfalen naast de snelle ademhaling ook luchthonger en het gevoel vanademarbeid een rol spelende mogelijke behandeling
Iedere vorm van dyspneu kan leiden tot een emotionele reactie (vooral angst) en gepaard gaan met, De Peuter 2004]. Deze respons speelt
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
zich af in de Insula Reilii van de rechter hersenhemisfeer en onderdelen van het limbische systeem (eengroep structuren in de hersenen, die betrokken zijn bij emotie en motivatie).
Men spreekt hierbij wel over respectievelijk de affectieve en de cognitieve dimensie van dyspneu [Lansinginvloed zijn op de beleving van de dyspneu. Het confronterende en soms levensbedreigende karakter vandyspneu kan ook leiden tot existentiële vragen en problemen (existentiële dimensie). Dyspneu leidtvervolgens tot gedrag (gedragsmatige dimensie), dat weer van invloed kan zijn op de dyspneu. Dewaarneming van de dyspneu (sensorische dimensie) en de affectieve, cognitieve, existentiële engedragsmatige dimensie van dyspneu bepalen uiteindelijk de beleving van de dyspneu. Naar analogie vanpijn spreekt men ook wel van 'total dyspnoea'.
Goede diagnostiek en behandeling van dyspneu is alleen mogelijk als aandacht wordt besteed aan alledimensies van het symptoom.
Conclusies:
Het is aannemelijk dat de ontstaanswijze van dyspneu bij patiënten in de palliatieve fase afhankelijk is van
het soort dyspneu:
luchthonger: door een stapeling van koolzuur, een tekort aan zuurstof en/of verhoging van de
zuurgraad (=een verlaging van de pH) van het bloedhet gevoel van ademarbeid: door verhoogde ademarbeid en/of zwakte van de ademhalingsspieren
strak gevoel op de borst: door bronchoconstrictie bij astma
snelle ademhaling: door stimulatie van C-vezels in de long door longvaatovervulling en/of
De verschillende vormen verschillen van elkaar met betrekking tot de subjectieve ervaring, de relatie metzuurstof- en koolzuurgehalte van het bloed en de mogelijke oorzaken en behandeling.
Bij één oorzaak kunnen verschillende vormen van dyspneu optreden.
Van den Aardweg 2013, Lansing 2009
Experts zijn van mening dat emotionele reacties (affectieve dimensie), gedachtes (cognitieve dimensie),existentiële vragen en problemen (existentiële dimensie) en gedrag (gedragsdimensie) van invloed zijn opde beleving van dyspneu.
Van den Aardweg 2013, Lansing 2009
Dyspneu in de palliatieve fase (3.0)
de ziekte zelf (bijvoorbeeld kanker, COPD of hartfalen)
complicaties van de ziekte (bijvoorbeeld pneumonie of longembolie)
gevolgen van behandeling (bijvoorbeeld na pneumonectomie of als bijwerking van medicatie)
comorbiditeit, bijvoorbeeld hartfalen
Een andere benadering voor de oorzaken van dyspneu berust op de plaats van ontstaan:
bovenste luchtwegen (trachea, hoofdbronchus, stambronchus)
obstructie (bijvoorbeeld door tumor, oedeem, bijvoorbeeld ten gevolge van allergische
reactie, secreet, aspiratie van corpus alienum, dubbelzijdige stembandparese door uitvalvan de n. recurrens beiderzijds)
afname ventilerend oppervlak ten gevolge van:
operatie (lobectomie, pneumonectomie)
zeer uitgebreide parenchymateuze longmetastasen
interstitiële afwijkingen (waardoor gestoorde diffusie) ten gevolge van:
longafwijkingen ten gevolge van medicamenten (bijvoorbeeld chemotherapie of
targeted therapy)lymphangitis carcinomatosa
vochtretentie ten gevolge van nierfalen of antitumortherapie (progestativa,
docetaxel)andere interstitiële longaandoeningen (bijvoorbeeld longfibrose, sarcoidose)
pleuravocht (pleurale metastasen door carcinoom (pleuritis carcinomatosa), mesothelioom,
melanoom of maligne lymfoom, infectieus, hartfalen)pneumothorax
vena cava superior syndroom
cardiaal (hartfalen
myocardaandoening (ischaemie, cardiomyopathie)
pericarditis (carcinomatosa, infectieus)
ritme- of geleidingsstoornissen
zwakte van de ademhalingsspieren
neuromusculaire aandoeningen (bijvoorbeeld ALS)
paraneoplastisch (bijvoorbeeld Lambert-Eaton syndroom)
door inactiviteit
in het kader van het anorexie-cachexie-syndroom
diafragmahoogstand (bijvoorbeeld door ascites, massale levermetastasen of parese n.
metabole acidose (bijvoorbeeld diabetische keto-acidose)
psychogene (angst, spanning en/of depressie) en existentiële factoren
Meerdere factoren kunnen een rol spelen bij één patiënt. In een recent onderzoek bij 299 patiënten metkanker en dyspneu, die waren opgenomen in een ziekenhuis, was anemie de meest voorkomendepotentiële oorzaak c.q. bijdragende factor (78%). Gevolgd door pleuravocht (56%), pneumonie (48%),
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
longmetastasen (42%), atelectase (41%) en COPD (10%) [Hui 2013
Conclusies:
Bij patiënten met dyspneu in de palliatieve fase kunnen de volgende oorzaken een rol spelen:
obstructie bovenste luchtwegen (bijvoorbeeld door tumor, oedeem ten gevolge van allergische
reactie, secreet, aspiratie van corpus alienum, dubbelzijdige stembandparese door uitval van de n.
recurrens beiderzijds)afname ventilerend oppervlak ten gevolge van:
operatie (lobectomie, pneumonectomie)
zeer uitgebreide parenchymateuze longmetastasen
interstitiële afwijkingen ten gevolge van:
longafwijkingen ten gevolge van medicatie (bijvoorbeeld chemotherapie of targeted
vochtretentie ten gevolge van nierfalen of antitumortherapie (progestativa, docetaxel)
andere interstitiële longaandoeningen (bijvoorbeeld longfibrose, sarcoidose)
pleuravocht (pleurale mestastasen door carcinoom (pleuritis carcinomatosa), mesothelioom,
melanoom of maligne lymfoom, infectieus, hartfalen)pneumothorax
vena cava superior syndroom
cardiaal: hartfalen door myocardaandoening (ischaemie, cardiomyopathie), kleplijden, pericarditis
(carcinomatosa, infectieus), ritme- of geleidingsstoornissenzwakte van de ademhalingsspieren (neuromusculaire aandoeningen, paraneoplastisch, door
inactiviteit en/of bij het anorexie-cachexie-syndroom)diafragmahoogstand (bijvoorbeeld door ascites, massale levermetastasen of parese n. phrenicus)
metabole acidose (bijvoorbeeld diabetische keto-acidose)
psychogene (angst, spanning en/of depressie) en existentiële factoren
Meerdere oorzaken kunnen een rol spelen bij één patiënt.
Booth 2008, Wymenga 2003
Dyspneu in de palliatieve fase (3.0)
Aanbevelingen:
Uitgangsvraag
Welke diagnostiek is zinvol om te verrichten bij patiënten met dyspneu in de palliatieve fase?
Voor de diagnostiek van dyspneu bij patiënten in de palliatieve fase:
Doe altijd een volledige anamnese, gericht op de dyspneu, de begeleidende symptomen,
de mogelijke oorza(a)k(en), de impact voor het dagelijks functioneren en de emotionele,cognitieve, existentiële en gedragsmatige dimensies ervan.
Doe altijd een lichamelijk onderzoek.
Overweeg het gebruik van meetinstrumenten:
een symptoomscore met behulp van een numeric rating scale, vooral om de
mate van dyspneu te vervolgen in de loop van de tijd en om het effect vanbehandeling te evaluereneen multidimensioneel instrument (zoals de
(CRQ) bij COPD) om alle dimensies van dyspneu in beeld tebrengen en te vervolgen
een aantal andere veel voorkomende symptomen (die ook met de dyspneukunnen samenhangen) in kaart te brengen en te vervolgen
Doe op indicatie aanvullend onderzoek:
meting van de zuurstofsaturatie met een pulse-oxymeter
laboratoriumonderzoek: Hb, BNP, D-dimeer, glucose, arterieel bloedgas
kweken van sputum en/of bloed
beeldvormend onderzoek: X-thorax, CT-thorax, CT-angiografie, echocardiografie
Maak bij de keuze voor aanvullende diagnostiek een afweging van haalbaarheid en
therapeutische consequenties, mede in het licht van de wens van de patiënt, zijn of haarverblijfplaats en de levensverwachting.
Literatuurbespreking:
Het doel van diagnostiek bij dyspneu in de palliatieve fase is het in kaart brengen van de dyspneu, de
begeleidende symptomen, de mogelijke oorzaken, de impact voor het dagelijks functioneren, de beleving
Het is van groot belang dat er bij de diagnostiek een multidimensionale benadering wordt toegepast waarbij
ook gekeken wordt naar de emotionele, cognitieve, existentiële en gedragsmatige dimensies (zie hoofdstuk
].
De mate van dyspneu is een subjectieve beleving, welke niet goed vast te leggen is met objectieve
onderzoeken. Hiervoor kunnen gevalideerde meetinstrumenten gebruikt worden waarbij de patiënt zelf de
mate van dyspneu weergeeft [Dorman 2007, Bausewein 2007, Johnson 2010]. Op deze manier kan
ook het effect van de behandeling worden beoordeeld.
De basis voor de diagnostiek wordt gevormd door de anamnese en het lichamelijk onderzoek. Daarnaast
kan op indicatie aanvullend onderzoek gedaan worden.
AnamneseDe anamnese is gericht op het uitvragen van de dyspneu en andere symptomen, de beleving van dedyspneu, de impact voor het functioneren en het achterhalen van de onderliggende oorza(a)k(en) [Chanonderliggende ziekte en het stadium van de ziekte. Het is daarom van belang om de anamnese niet alleente richten op de symptomen, maar ook op de betekenis van deze symptomen in het levensperspectief vande patiënt aangezien dit consequenties voor de behandeling kan hebben [Dunger 2014
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
In de anamnese kunnen aan bod komen:
aard en omschrijving van de dyspneu, ernst, beloop, factoren die de dyspneu uitlokken
(inspanning, houding, inademing, weer, emotionele factoren, roken) of verbeteren, effect vanniet-medicamenteuze en medicamenteuze behandeling, gevolgen voor het lichamelijk en sociaalfunctioneren, beleving, gedachtes, eerdere ervaringen met dyspneu in de palliatieve fase, impactvoor de naastenbijkomende symptomen (vooral gericht op de mogelijke oorza(a)k(en))
indien niet bekend: diagnose, eerdere en huidige behandeling, comorbiditeit, medicatie
Lichamelijk onderzoekHet lichamelijk onderzoek geeft aanvullende informatie over de ernst van de dyspneu en over de mogelijkeHet lichamelijk onderzoek kan omvatten:
kleur van huid en slijmvliezen: bleekheid, cyanose
kunnen spreken van volzinnen
Meten van vitale parameters:
polsfrequentie, pulsus paradoxus
ademhalingsfrequentie en -patroon
Onderzoek van de hals:
stuwing van de halsvenen
Onderzoek van de thorax:
inspectie: ademexcursies linker en rechter hemithorax, lokaal verminderde expansie,
vaattekening thoraxwandpercussie: (hyper)sonoor of gedempt, hoogstand diafragma, verschuifbaarheid longgrens
auscultatie longen: verlengd expirium, piepende ademhaling, verminderd ademgeruis,
crepitaties, rhonchi, pleurawrijvenauscultatie hart: harttonen, souffles, ritme, pericardwrijven
Onderzoek abdomen:
tekenen van ascites
Onderzoek extremiteiten:
tekenen van trombose
MeetinstrumentenBij de diagnostiek en behandeling van dyspneu is het belangrijk om een meetinstrument te gebruikenBausewein 2007registreert veranderingen hierin.
Er zijn meerdere systematische reviews waarin de verschillende meetinstrumenten met elkaar zijnvergeleken en waarbij de bruikbaarheid hiervan in de palliatieve fase is onderzocht. Uit deze reviews blijktdat er zeker 29 verschillende meetinstrumenten zijn. Er wordt onderscheid gemaakt in meetinstrumentendie de ernst in beleving van de dyspneu scoren versus meetinstrumenten die de functionele impact vandyspneu scoren. Daarnaast zijn er verschillende meetinstrumenten die specifiek zijn ontworpen voorbepaalde ziekten, waarbij andere meetinstrumenten meer op het symptoom gericht zijn. De meestemeetinstrumenten zijn gevalideerd voor patiënten met COPD, waarbij ze niet gevalideerd zijn voorpatiënten met hartfalen of kanker. Uit deze reviews blijkt dat er niet één specifiek meetinstrument is dat alledimensies van dyspneu omvat. Er is ook geen meetinstrument dat universeel geaccepteerd is.
Dyspneuscores met behulp van een numeric rating scale (NRS) (of eventueel een Visual Analoge Scale
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
(VAS)) en de Modified Borg Scale zijn goed te gebruiken om de ernst van de dyspneu weer te geven. Dezemeetinstrumenten zijn ook goed te gebruiken om het effect van de behandeling te evalueren. Indien ermeer informatie gewenst is met betrekking tot de functionele beperkingen of kwaliteit van leven dan is eenCOPD goed toepasbaar.
Het Utrecht Symptoom Dagboek (USD, een Nederlandse bewerking van de Edmonton Symptom] kan daarnaast worden gebruikt (vooral bij patiënten met kanker) omzowel dyspneu als een aantal andere veel voorkomende symptomen (die ook samen kunnen hangen metde dyspneu) in kaart te brengen en te vervolgen.
Aanvullend onderzoek (vooral voor het vaststellen van behandelbare oorzaken) [Chan 2011, Vora
• Meting zuurstofsaturatie met een pulse-oxymeter
De pulse-oxymeter is een gevalideerde, non-invasieve methode, waarmee snel en eenvoudig eenverlaagde zuurstofsaturatie gedetecteerd kan worden [Vora 2004de pulse-oxymeter onbetrouwbare informatie geven: slechte perifere doorbloeding, anemie,huidpigmentatie en gebruik van nagellak. De meting geeft geen specifieke informatie over deventilatie; daarvoor zijn arteriële bloedgassen (zie verder) vereist.
Hoewel meting van de zuurstofsaturatie zowel in de eerste als de tweede lijn veel wordt toegepast,staat de waarde ervan bij patiënten met dyspneu in de palliatieve fase ter discussie.
Laboratoriumonderzoek
Hemoglobine: bij verdenking op anemie
Glucose: bij verdenking op diabetische keto-acidose
Bepaling van BNP of NT-pro-BNP bij (verdenking op) hartfalen
D-dimeer (om longembolieën uit te sluiten bij lage of intermediaire Wells score)
Arterieel bloedgas: hypoxemie, hypercapnie, metabole acidose
Sputumkweek, bloedkweek (bij verdenking op infecties)
Beeldvormend onderzoek
X-thorax: longtumor of metastasen, infiltraat, vergroot hart, stuwing, pleuravocht, verbreed
mediastinum, mediastinale shift, hoogstand diafragmaCT-thorax: voor verdere analyse van afwijkingen in longen of mediastinum
CT-angiografie: bij verdenking op longembolie
Echocardiografie: bij (verdenking op) hartfalen
Longfunctieonderzoek: bij (verdenking op) COPD
ECG (bij hartfalen, ritmestoornissen)
Bronchoscopie (tumor in de luchtwegen, compressie van luchtwegen)
Conclusies:
Experts zijn van mening dat:
anamnese en lichamelijk onderzoek essentiële onderdelen zijn van de diagnostiek van dyspneu in
de palliatieve fase.
meetinstrumenten (numeric rating scale, eventueel het
vragenlijsten voor dyspneu) ingezet kunnen worden om het verloop van de dyspneu en effect vanbehandeling vast te leggen.
op indicatie aanvullend onderzoek kan worden verricht, vooral voor het vaststellen van een
behandelbare oorzaak van de dyspneu.
Overwegingen:
Aanvullende diagnostiek kan belastend zijn voor de patiënt. De werkgroep is van mening dat daarbij een
afweging moet worden gemaakt van haalbaarheid en therapeutische consequenties, mede in het licht van
de wens van de patiënt, zijn of haar verblijfplaats en de levensverwachting.
Dyspneu in de palliatieve fase (3.0)
Beleid en behandeling
Literatuurbespreking:
In de hoofdstukken niet-medicamenteuze behandeling en medicamenteuze behandeling worden adviezen
op basis van een systematische literatuurstudie gegeven. Voor de zoekopdrachten van deze evidence
based hoofdstukken was het noodzakelijk de patiëntengroep te definiëren. De werkgroep heeft ervoor
gekozen patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderde stadia van COPD (Gold
3-4) of hartfalen (NYHA 3-4) als zoekterm voor de onderzochte populatie bij deze literatuurstudies op te
nemen.
De werkgroep neemt aan dat de gegeven adviezen van toepassing zijn bij dyspneu in de palliatieve fase,
ongeacht het onderliggende lijden.
Naast deze symptoomgerichte richtlijn kunnen onderstaande ziektegerichte richtlijnen geraadpleegd
Aanbevelingen:
Uitgangsvraag
Hoe moet vorm gegeven worden aan voorlichting, communicatie, ondersteunende zorg en coördinatie van
zorg bij patiënten met dyspneu in de palliatieve fase?
Bij patiënten met dyspneu in de palliatieve fase:Met betrekking tot voorlichting en communicatie:
Geef de patiënt en diens naasten adequate informatie en instructie over
(doorbraak)dyspneu en over oorzaken en behandeling ervan.
Attendeer de patiënt en diens naasten op relevante websites, zoals:
, Maak bij COPD-patiënten gebruik van de patiëntenversie van de richtlijn Palliatieve zorg bij
COPD (te bestellen bij ).
Leg het belang uit van symptoomregistratie en geef instructies over het gebruik hiervan.
Bevorder het zelfmanagement van de patiënt door te bespreken welke factoren de
(aanvalsgewijze) dyspneu beïnvloeden (bijvoorbeeld inspanning, houding, pijn, angst,(luchtweg-)infecties en irritatie van de luchtwegen) en welke maatregelen en leefregels hijzelf kan toepassen om dyspneu te voorkomen of te verlichten (zie ook hoofdstuksymptomatische niet-medicamenteuze behandeling).
Ga na of de patiënt bang is om te stikken.
Leg uit dat stikken (een acute volledige afsluiting van de bovenste luchtwegen) zeer zelden
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
voorkomt.
In het zeldzame geval dat het wel een reële mogelijkheid is, bespreek dan welkemaatregelen er in die situatie genomen kunnen worden (zie ook hoofdstuk symptomatischeniet-medicamenteuze behandeling).
Bespreek de verwachtingen, hoop en angst ten aanzien van de toekomst. Ga na of de
gedachten van de patiënt en de naasten overeenkomen met wat redelijkerwijs teverwachten is. Bespreek de wensen ten aanzien van wel of geen ziekenhuisopname,wel/niet reanimeren en eventueel beademing.
Ga tijdig het gesprek aan over het levenseinde (zie handreiking
. Bespreek desgewenst de mogelijke scenario's van het overlijden en de rol vanpalliatieve sedatie bij refractaire dyspneu.
Zie voor punten van aandacht bij palliatieve zorg bij mensen met een niet-westerse
achtergrond de handreiking .
Met betrekking tot ondersteunende zorg:
Bied zo nodig ondersteuning van patiënt en diens naasten aan door:
lotgenoten (vaak ondersteunend door de herkenning en de erkenning van
oncologie-, hartfalen- of longverpleegkundige van ziekenhuis of
thuiszorgorganisatiegespecialiseerd fysiotherapeut (voor hulp met ophoesten, ademhalingsoefeningen,
adviezen ten aanzien van houding en rust versus inspanning, massage ofontspanningsoefeningen)maatschappelijk werk of psycholoog (bij psychische klachten als angst en spanning,
of schuld- of schaamtegevoelens over het eigen aandeel in het krijgen van hunaandoening door roken)ergotherapeut (voor advies over omgaan met dyspneu bij ADL, instructie in
energiebesparende maatregelen, gebruik van hulpmiddelen)apotheker (voor instructie over (gebruik van) medicatie(gebruik)
palliatieve zorg)
geestelijk verzorger voor steun bij existentiële vragen (zoals schuldgevoelens,
vragen over zinervaring/zinverlies, vragen rond beslissingen rond het levenseinde inrelatie tot religie, rituelen rond het sterven, angst voor wat er na de dood zoukunnen zijn).
Vraag zo nodig advies bij een
( of eigen ziekenhuis).
Met betrekking tot coördinatie van zorg:
Spreek met andere hulpverleners af wie regie houdt en de zorg coördineert. Realiseer,
indien mogelijk, dat er één hoofdbehandelaar is.
Draag zorg voor goede overdracht en overleg tussen verschillende betrokken zorgverleners.
Leg afspraken over wel of geen ziekenhuisopname, wel/niet reanimeren en beademing vastop een voor betrokkenen toegankelijke plaats. Informeer of overleg bij ‘kantelmomenten' inhet ziekteproces of bij nieuwe/ gewijzigde behandelafspraken.
Bespreek met de patiënt/naasten bij welke problemen welke zorgverlener geraadpleegd kan
worden. Leg afspraken vast over beschikbaarheid en bereikbaarheid van zorgverleners voorpatiënt en mantelzorger.
Overweeg deelname aan een zogenaamde PaTz groep, waarin huisartsen en
wijkverpleegkundigen op gestructureerde wijze bespreken hoe de zorg aan palliatievepatiënten vormgegeven kan worden.
(zie ook hoofdstuk van dyspneu)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
AlgemeenEr is weinig literatuur die specifiek ingaat op de meest optimale wijze van voorlichting, communicatie,ondersteunende zorg en coördinatie van zorg bij patiënten met dyspneu in de palliatieve fase. Er is welliteratuur over zorgbehoeftes bij patiënten met dyspneu. Deze literatuur heeft vrijwel uitsluitend betrekking, Dunger, Zwerink 2014]. Hieruit komt naarvoren dat:
dyspneu wordt ervaren als een bedreigend symptoom
dyspneu vaak gepaard gaat met vele andere lichamelijke symptomen. In een studie bij patiënten
met COPD was er een mediaan aantal van 10 symptomen per patiënt, vooral vermoeidheid, drogemond en hoesten [Joshi 2012]dyspneu ook vaak gepaard gaat met psychische symptomen, vooral angst en depressie
de combinatie van lichamelijke en psychische symptomen grote gevolgen kan hebben voor het
fysiek en sociaal functioneren en voor de kwaliteit van levendyspneu grote impact heeft op de naasten
patiënten met dyspneu in de palliatieve fase (vooral bij COPD) onvoldoende palliatieve zorg
krijgen; in hoeverre dat ook in Nederland het geval is, is niet goed onderzocht
Voorlichting en communicatieEr is geen enkele vergelijkende studie gevonden over het effect van de instructie en voorlichting bijdyspneu in de palliatieve fase. Voor het effect van instructieprogramma's over specifieke.
Gardiner beschrijft in een review over zorgbehoeftes van patiënten met vergevorderde COPD datinformatievoorziening over de aard van de ziekte, prognose en ziektemanagement inadequaat is.
Zorgprofessionals onderschreven het belang van het bespreken van de prognose van COPD wel, maar ditaltijd adequaat herkend en opgepakt [Booth 2003].
Het stimuleren van zelfmanagement leidt bij patiënten met COPD tot verlichting van dyspneu enverbetering van kwaliteit van leven [Zwerink 2014].
Ondersteunende zorgOnderzoek laat zien dat patiënten met (dyspneu bij) COPD en kanker behoefte hebben aanondersteunende c.q. palliatieve zorg, maar dat deze zorg vaak onvoldoende wordt geleverd [Beernaert, Gore 2000, Henoch 2011ook het belang van naastenbegeleiding benadrukt [Booth 2003].
Moore onderzocht de rol van de gespecialiseerd verpleegkundige in de follow-up [Moore 2002]. Zeverrichtte een gerandomiseerde studie bij 203 patiënten met longkanker, die hun behandeling haddenafgerond en een levensverwachting hadden van minstens drie maanden [Moore 2002]. Er werdgerandomiseerd tussen follow-up door een gespecialiseerd verpleegkundige (tenminste 1x per maand eentelefonisch of poliklinisch consult; mogelijkheid om dezelfde dag gezien te worden) of follow-up door delongarts (standaard 1x per 2-3 maanden, op indicatie vaker). Na 3, 6 en 12 maanden waren respectievelijk150, 111 en 55 patiënten evaluabel. De gemiddelde dyspneuscores na 3, 6 en 12 maanden bedroegenrespectievelijk. 25 vs. 33,3 (p=0,03), 33,3 vs. 37,5 (p=0,65) en 25,0 vs. 50,0 (p=0,06). Op geen van demeetmomenten waren er significante verschillen in fysiek functioneren of globale kwaliteit van leven.
Higginson onderzocht de meerwaarde van ondersteuning door een ‘breathlessness support service'. Erwerd een gerandomiseerde studie verricht bij 105 patiënten met refractaire dyspneu (MRC dyspneuscore>2) bij vergevorderde stadia van COPD (54%), kanker (20%), interstitiële longaandoeningen (18%),tussen een 'breathlessness support service' en standaardzorg. De 'breathlessness support service' omvatuitgebreide mondelinge en schriftelijke informatie en een dvd over dyspneu en de behandeling ervan, drieconsulten op de polikliniek bij een medisch specialist longziektes en/of palliatieve zorg en een thuisbezoekdoor fysiotherapeut of ergotherapeut. Het primaire eindpunt was 'controle van kortademigheid'('breathlessness mastery') na 6 weken, gemeten met de (CRDQ). Andere eindpunten waren o.a. dyspneu en kwaliteit van leven. Patiënten in de experimentelegroep ervoeren meer controle over hun dyspneu (verschil in score 0,58, 95%BI 0,01 tot 1,15). Er warengeen significante verschillen tussen beide groepen met betrekking tot dyspneu of kwaliteit van leven. Deoverleving was significant langer in de experimentele groep (overleving na 6 maanden 94% vs. 75%,p=0,048).
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Uit vergelijkend onderzoek blijkt dat consultatie van een palliatief team kan leiden tot vermindering van].
Coördinatie van zorgEr is geen literatuur gevonden over het effect van coördinatie van zorg bij patiënten met dyspneu in depalliatieve fase.
Conclusies:
Er zijn aanwijzingen dat stimulering van de zelfmanagement leidt tot afname van dyspneu en verbetering
van kwaliteit van leven bij patiënten met COPD.
Er zijn aanwijzingen dat patiënten met (dyspneu bij) gevorderde stadia van COPD en kanker onvoldoendeondersteuning door professionele hulpverleners ervaren.
, Gore 2000, Henoch 2011
Het is aannemelijk dat follow-up door een gespecialiseerd verpleegkundige na behandeling voorlongkanker in vergelijking tot follow-up door een longarts leidt tot afname van dyspneu na 3 maanden,maar niet na 6 en 12 maanden.
Het is aannemelijk dat begeleiding door een ‘breathlessness support service' leidt tot een gevoel vanbetere controle bij patiënten met dyspneu met een vergevorderd stadium van diverse aandoeningen (onderandere kanker, COPD en hartfalen).
Het is aannemelijk dat consultatie van een palliatief team leidt tot vermindering van angst en dyspneu bijpatiënten met hartfalen, COPD en kanker.
Overwegingen:
Voorlichting en communicatie
De werkgroep is van mening dat goede instructie, voorlichting en counseling door artsen en
verpleegkundigen onontbeerlijk zijn voor patiënten met dyspneu in de palliatieve fase. Het belang van
instructie en voorlichting wordt ook expliciet genoemd door de richtlijnen van Cancer Care Ontario, het
,
, Leitlinienprogramm Onkologie 2014].
Bij de instructie wordt ook aandacht gegeven aan het belang en het gebruik van meetinstrumenten (zie
andere NHG, NVVC en NIV uit 2010 stimuleert eveneens zelfmanagement bij patiënten met hartfalen.
Belangrijk is daarbij instructie over het gebruik van medicatie, met name van diuretica, bij dyspneu. Het
De werkgroep is van mening dat in de informatie aan patiënten met dyspneu aandacht geschonken moetworden aan eventuele angst om te stikken. Het is daarbij belangrijk te benadrukken dat dit in de praktijkuiterst zelden voorkomt. Voor die patiënten waarbij stikken op basis van het specifieke ziektebeeld wel eenreëel risico is (bijvoorbeeld compressie van de bovenste luchtwegen door een tumor) is het belangrijk datpatiënten weten hoe in die eventuele situatie gehandeld zal worden. Voor adviezen met betrekking totacute sedatie wordt verwezen naar de en naar de hoofdstukkenniet-medicamenteuze symptomatische behandeling en medicamenteuze symptomatische behandeling.
Ook al is het door het grillige beloop moeilijk om bij COPD en hartfalen een exacte inschatting van deprognose te doen, is het toch belangrijk om tijdig het gesprek aan te gaan over het levenseinde. Bij hetbepalen van het tijdstip daarvan kan het zinvol zijn om uzelf de zogenaamde ‘surprise question' te stellen:, Spreeuwenbergontkennend antwoord wordt geadviseerd een explorerend gesprek over de ideeën rond het levenseindemet de patiënt aan te gaan. Advance care planning dient hierbij expliciet aan de orde te komen. De
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
handreiking [KNMG 2012] biedt handvatten voor dit gesprek. In datgesprek wordt ook gevraagd naar de wensen ten aanzien van wel of geen ziekenhuisopname, wel/nietreanimeren en eventueel beademing.
Voor adviezen over de voorlichting en begeleiding van mensen met een niet-westerse achtergrond wordtverwezen naar de desbetreffende [Mistiaen 2011
Ondersteunende zorgLotgenotencontact kan voor een deel van de patiënten met dyspneu een belangrijke rol spelen door deherkenning en erkenning van gevoelens en ervaringen. Het Longfonds organiseert op diverse plaatsenontmoetingsplekken voor longpatienten, hun omgeving en zorgverleners (Longpunt).
Ter ondersteuning van de patiënt kan een scala aan zorgverleners worden ingeschakeld: gespecialiseerdverpleegkundigen, gespecialiseerde fysiotherapeuten, ergotherapeuten, apothekers, maatschappelijkwerkende, psychologen, geestelijk verzorgers en/of vrijwilligers. In het hoofdstuk met de wensen van de patiënt en naasten en de lokale mogelijkheden, bepaalt welke ondersteunende zorgwordt ingeschakeld.
). Dat geldt des temeer in situaties waarin er sprake van een langdurig ziektebeloop, zoals bij COPD en hartfalen.
De zorgverlener kan zich laten ondersteunen door advies te vragen bij een palliatief team (via IKNL ofeigen ziekenhuis).
Coördinatie van zorgIn de palliatieve zorg zijn goede coördinatie van de zorg, duidelijkheid over het hoofdbehandelaarschap,goede overdracht en documentatie en afspraken over beschikbaarheid en bereikbaarheid van groot belang[Eizenga 2006ook geldt voor patiënten met dyspneu.
Coördinatie van zorg kan onder andere vorm krijgen door deelname aan een zogenaamde PaTz groep,waarin huisartsen en wijkverpleegkundigen op gestructureerde wijze bespreken hoe de zorg aan palliatievepatiënten vormgegeven kan worden (zie
Behandeling van de oorzaak
Aanbevelingen:
Uitgangsvraag
Leidt behandeling van oorzakelijke of beïnvloedende factoren tot verlichting van dyspneu bij patiënten in de
palliatieve fase?
Ter verlichting van dyspneu bij patiënten in de palliatieve fase:Overweeg altijd om de oorza(a)k(en) c.q. beïnvloedende factoren te behandelen:
bij obstructie van de bovenste luchtwegen door tumor:
bij hoge obstructie van de trachea: tracheotomie
bij tumor in de bovenste luchtwegen: laser, cauterisatie, coagulatie, cryotherapie
bij compressie van de luchtwegen van buiten: stentplaatsing of radiotherapie
bij dyspneu door longtumor:
bij dyspneu door longtumor, uitgebreide longmetastasen of lymphangitis carcinomatosa:
systeemtherapie (chemotherapie, antihormonale therapie, targeted therapy)
behandeling van COPD of hartfalen
behandeling van infecties, met name antibiotica bij pneumonie
bij longembolie: antistolling (met name ter voorkoming van uitbreiding of recidief
longembolie)pleura of pericardvocht, pneumothorax of ascites: punctie, drainage (eventueel met
verblijfsdrain), eventueel pleuro- of pericardiodese, eventueel pericardfenestratiebij vena cava superior syndroom: radiotherapie, chemotherapie of stentplaatsing
bij anemie (Hb <5-6 mmol/l): bloedtransfusie
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
correctie van metabole acidose (bijvoorbeeld insuline en vocht bij diabetische keto-acidose)
behandeling/begeleiding bij psychische en/of existentiële factoren
Maak bij de besluitvorming een afweging van haalbaarheid en zinvolheid van de interventie, mede inhet licht van de wens van de patiënt, zijn of haar verblijfplaats en de levensverwachting.
Literatuurbespreking:
Bij dyspneu kunnen meerdere oorzaken c.q. factoren (ook bij één patiënt) een rol spelen (zie hoofdstuk
). Dat geldt vooral voor patiënten met kanker en dyspneu. De behandeling kan specifiek gericht
, Thomas 2002voorkeur boven uitsluitend symptomatische behandeling.
Bij een hoge obstructie in de trachea kan een tracheotomie overwogen worden. Bij lagere obstructie van de
bovenste luchtwegen kan lokale therapie overwogen worden. Afhankelijk van de situatie (intraluminale
obstructie versus externe compressie) kan gekozen worden voor laserbehandeling, cauterisatie,
, Simoff 2013]. Deze behandelingen vinden
slechts in enkele gespecialiseerde centra in Nederland plaats.
Wanneer dyspneu veroorzaakt wordt door lokale tumorgroei kan (stereotactische) radiotherapie overwogen
worden. Bij chemotherapie gevoelige tumoren (bijvoorbeeld kleincellig bronchuscarcinoom) of bij
uitgebreide longmetastasering of lymphangitis carcinomatosa (bijvoorbeeld bij mammacarcinoom) is
systeemtherapie een optie.
Bij patiënten met dyspneu ten gevolge van COPD of hartfalen is behandeling van de onderliggende ziekte
aangewezen.
Indien de dyspneu wordt veroorzaakt wordt door een pneumonie kan gestart worden met antibiotica. Bij
Het is daarbij overigens wel de vraag of deze behandeling invloed heeft op de dyspneu.
Bij pleuravocht [Beyea 2012] of pericardvocht, pneumothorax en ascites (zie ) kunnen
punctie of drainage worden overwogen. Bij pleuritis carcinomatosa of een pneumothorax kan een
pleurodese (plakken van de pleurabladen met talk) worden overwogen om terugkomen van het pleuravocht
resp. een recidief pneumothorax te voorkomen. Indien recidiverende puncties noodzakelijk zijn, kan bij
pleuritis carcinomatosa en ascites een verblijfsdrain worden ingebracht.
Bij een vena cava superiorsyndroom zijn radiotherapie, chemotherapie en stentplaatsing een optie (zie
Bij anemie (Hb < 5-6 mmol/l) kan een bloedtransfusie leiden tot afname van dyspneu.
Psychische factoren (met name angst) kunnen een rol spelen bij de beleving van dyspneu (zie hoofdstuk
). Andere psychische en ook existentiële factoren kunnen ook van invloed zijn. Begeleiding
en behandeling op deze gebieden kunnen leiden tot een afname van de dyspneu. De rol van
benzodiazepines bij angst staat echter niet vast (zie hoofdstuk De invloed van bovengenoemde interventies op dyspneu is niet of nauwelijks systematisch onderzocht. De
werkgroep is echter van mening dat de klinische praktijk laat zien dat ze kunnen leiden tot afname of
verdwijnen van dyspneu en dat, waar mogelijk, behandeling van de oorzaak de voorkeur heeft boven
uitsluitend symptomatische behandeling.
Conclusies:
De werkgroep is van mening dat behandeling van oorzakelijke of beïnvloedende factoren kan leiden tot
afname van dyspneu bij patiënten in de palliatieve fase.
Overwegingen:
Bij de keuze voor een specifieke interventie wordt altijd een afweging gemaakt van haalbaarheid en
zinvolheid van de interventie, mede in het licht van de wens van de patiënt, zijn of haar verblijfplaats en de
levensverwachting.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Bij patiënten met dyspneu in de palliatieve fase: is er een effect van niet-medicamenteuze therapie opdyspneu, kwaliteit van leven, fysiek functioneren en/of inspanningstolerantie ten opzichte van geenbehandeling of andere niet-medicamenteuze behandeling?
Ter verlichting van dyspneu in de palliatieve fase:
Geef adviezen ten aanzien van:
ademhalingsoefeningen c.q. -technieken (vooral pursed lip breathing bij patiënten
doseren van inspanning
Schakel hiervoor, indien nodig en beschikbaar, een gespecialiseerdverpleegkundige, gespecialiseerd fysiotherapeut en/of ergotherapeut in.
Overweeg de toepassing van ontspanningsoefeningen, vooral wanneer angst en
spanning een rol spelen.
Schakel hiervoor, indien nodig en beschikbaar, een gespecialiseerd verpleegkundige ofgespecialiseerd fysiotherapeut in.
Adviseer het gebruik van een rollator.
Adviseer om bij gebruik van zuurstof de zuurstoffles te transporteren in een karretje.
Overweeg het gebruik van een ventilator.
Overweeg bij plotseling ontstane dyspneu een proefbehandeling met zuurstof.
Chronisch gebruik van zuurstof ter bestrijding van dyspneu bij COPD* of hartfalen wordt
niet aanbevolen.
Overweeg het chronisch gebruik van zuurstof bij patiënten met dyspneu op basis van een
diffusiestoornis (bijvoorbeeld bij lymphangitis carcinomatosa, uitgebreidelongmetastasering of longfibrose).
Evalueer in alle gevallen het effect van toediening van zuurstof op de dyspneu en niet op
zuurstofsaturatie of arteriële bloedgassen.
Continueer bij een klinische respons de zuurstof op geleide van de klachten.
Overweeg uitzuigen alleen bij een tracheacanule bij productie van veel en/of taai sputum.
Over de rol van niet-invasieve beademing kan geen aanbeveling worden gedaan.
De volgende interventies worden niet aanbevolen:
vibratie thoraxwand
*Chronische behandeling met zuurstof wordt bij COPD wel toegepast ter verlenging van de overleving bij patiënten met COPD met ernstige hypoxemie
(pO2<55 mm Hg/7.4 kPa) of matige hypoxemie (pO2 55-60 mm Hg/7.4-8.0 kPa) in combinatie met tekenen van cor pulmonale of een hematocrietwaarde
van >55%. Dit valt buiten het bestek van deze richtlijn.
Literatuurbespreking:
Het literatuuronderzoek is beperkt tot studies bij patiënten met kanker in de palliatieve fase of
vergevorderde stadia van COPD of hartfalen.
Beschrijving van de studies
Systematische reviewsDe search identificeerde achttien systematische reviews die het effect bestudeerden van
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
niet-medicamenteuze behandeling bij patiënten met dyspneu en kanker in de palliatieve fase ofvergevorderde stadia van COPD of hartfalen. Vier reviews gaan specifiek over patiënten met kanker[Ben-Aharon 2012, DiSalvo 2008, Towler 2013, Uronis 2008, Norweg 2013, Osadnik, Pan 2014, Struik 2013]en drie reviews over een mix van aandoeningen [Bausewein 2008, Cranston 2008, DiSalvo 2008], terwijl vier reviews specifiek handelen, Uronis 2008], drie reviews overniet-invasieve beademing [Chen 2011, Kolodziej 2007ademhalingsoefeningen [Holland 2012Towler 2013], één review overDe reviews van DiSalvo, Lee, Marciuniuk, Struik, Towler en Uronis (2008) includeerden geen extra studiesten opzichte van de andere reviews en worden daarom verder niet besproken [DiSalvo 2008, Lee
RCT's en controlled clinical trialsDe search identificeerde aanvullend nog acht RCT's die niet in één van de eerder vermelde reviewsgeïncludeerd werden. Eén RCT evalueerde het effect van ademhalingsoefeningen bij 22 patiënten met eenvan een ventilator bij 70 patiënten met een vergevorderde stadium van longkanker of longmetastasen, ofmet GOLD stadium III/IV [Bausewein 2010zuurstofbehandeling bij 143 resp. 28 patiënten met COPD [Moore 2011evalueerden het effect van niet-invasieve ventilatie: een studie bij patiënten met kanker (waarbij BiPAP].
Research gapsVoor de volgende interventies werd geen evidence (in de vorm van systematische reviews, RCT's ofcontrolled clinical trials) gevonden:
instructie en voorlichting
bij patiënten met kanker in de palliatieve fase: ontspanningsoefeningen, psychologische
ondersteuning, hulpmiddelen bij het lopen, vibratie thoraxwand en neurostimulatiebij patiënten met een vergevorderd stadium van hartfalen: ademhalingsoefeningen, psychologische
ondersteuning, acupunctuur/acupressuur, hulpmiddelen bij het lopen, vibratie thoraxwand,neurostimulatie en niet-invasieve beademing.
Kwaliteit van het bewijsDe zes Cochrane reviews zijn van goede kwaliteit [Bausewein 2008,Osadnik 2012], net als de review van Chen et al. [Chen 2011]. Dezereviews deden een uitgebreide search naar studies, met expliciete rapportering van de gebruiktemethodologie en resultaten. De meeste andere reviews hebben een matige kwaliteit, voornamelijk door degebrekkige rapportage van de resultaten van de kwaliteitsbeoordeling [Bailey 2010De acht recentere gerandomiseerde studies hebben een hoog risico op bias door het ontbreken van eenintention-to-treat, Dreher 2009, Duiverman 2011onduidelijke of afwezige allocation concealment [Dreher 2009
Conclusies:
In tabel 1 staat een kort overzicht van de resultaten van de vergelijkende studies naar het effect van
niet-medicamenteuze behandeling van dyspneu. De conclusies ten aanzien van de verschillende
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Tabel 1. Vergelijkende studies naar het effect van niet-medicamenteuze interventies op dyspneu,
kwaliteit van leven, fysiek functioneren en inspanningstolerantie bij patiënten met kanker in de
palliatieve fase of vergevorderde stadia van COPD of hartfalen
Effect op
van leven
versus geenPursed lip breathing
geenYoga versus geen
Oefentherapie versus
spierrelaxatie versus geenProgressieve
spierrelaxatie versus geenGeleide verbeelding
versus shamAcupunctuur versus sham COPD
Acupressuur versus sham COPD
Hulpmiddelen bij het lopen
Rollator versus geen
Wandelstok versus geen
Zuurstoffles in karretje
versus geenIn phase
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
quadriceps versus geen
Ventilator
Ventilator op gezicht
versus geenVentilator op gezicht
pressure versus geenNiet-invasieve beademing COPD
Significant verschil ten voordele van eerstgenoemde interventie
Geen significant verschil
Bewijs van matige kwaliteit
Bewijs van lage kwaliteit
Bewijs van zeer lage kwaliteit
Lege vakjes
Geen vergelijkende studies
Overwegingen:
Er zijn diverse richtlijnen op het gebied van dyspneu:
(alleen bij COPD),
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
(alleen bij kanker),
(alleen bij kanker),
(bij dyspneu, ongeacht de aard van de onderliggende ziekte) en
van de onderliggende ziekte) [Long Alliantie Nederland 20112010-1 en 2010-2, Kvale 2007, NHS Scotland 2014
Hoewel vrijwel alle literatuur betrekking heeft op patiënten met kanker of COPD, ziet de werkgroep geenreden waarom ondergenoemde behandelingen niet ingezet zouden kunnen of moeten worden bij patiëntenmet dyspneu op basis van vergevorderde stadia van hartfalen of andere aandoeningen. In deaanbevelingen wordt derhalve gesproken van ‘dyspneu in de palliatieve fase'.
NB. Voordat één van ondergenoemde interventies wordt ingezet is het van belang om na te gaan of dezevergoed wordt door de ziektekostenverzekering.
Zie voor de overwegingen bij specifieke niet-medicamenteuze interventies de submodules,
Aanbevelingen:
Geef adviezen ten aanzien van ademhalingsoefeningen c.q. -technieken (vooral pursed lip breathing bij
patiënten met COPD).
Zie ook de module
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
Kanker
Barton et al. randomiseerden 22 patiënten met refractaire dyspneu ten gevolge van longkanker of
‑metastasen tussen drie wekelijkse sessies of één sessie waarin instructie door een fysiotherapeut of
gespecialiseerd verpleegkundige werd gegeven over ademhalingsoefeningen [Barton 2010]. Deze RCT
was eigenlijk een haalbaarheidsstudie om de sample size te berekenen voor een toekomstige studie. Bij
slechts 11 patiënten kon een meting na 4 weken worden verricht. De dyspneu na vier weken (gemeten op
een numerieke schaal) leek sterker te verbeteren na drie sessies (gemiddelde verandering ten opzichte
van baseline: -2,5 versus 0,8, effectgrootte 1,0), net als de maximale dyspneu gemeten in de voorbije 24
uur (gemiddelde verandering ten opzichte van baseline: -3,0 vs. -1,0, effectgrootte 0,8). P-waarden werden
niet gerapporteerd.
COPDVan de twee reviews is de Cochrane review van Holland et al. de meest recente en volledige [Holland]. Holland et al. includeerden geen cross-over RCT's gezien de aard van deinterventie. In totaal werden 16 RCT's (n=1233) bij patiënten met GOLD III en IV geïncludeerd. Debelangrijkste vergelijkingen (met een GRADE tabel gerapporteerd in de review) worden hieronderbesproken.
Twee RCT's evalueerden het effect van pursed lip breathing (PLB; ademhaling met getuite lippen) versusgevonden wat betreft dyspneu, noch tijdens dagelijkse bezigheden na 4 weken (gemiddeld verschil -4,00;95%BI -20,40 tot 12,40) of 12 weken (gemiddeld verschil -10,00; 95%BI -28,89 tot 28,89), noch op heteinde van een 6-minuten looptest na 4 weken (gemiddeld verschil 0,00; 95% BI‑0,76 tot 0,76) of 12 weken(gemiddeld verschil -1,00; 95%BI-2,10 tot 0,10). Een andere studie vond een weliswaar klein, maarsignificant effect op dyspneu na 8 weken (gemiddeld verschil -1,00; 95%BI-1,73 tot -0,27). Na 8-12 wekenwerd bij gecombineerde analyse een significant effect gevonden van PLB op de dyspneuschaal van deSF-26 (gemiddeld verschil -12,94; 95% BI -22,29 tot -3,60).
Eén studie (n=17) vergeleek het effect op dyspneu van PLB met expiratoire spiertraining [Holland 2012
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Er was geen significant verschil in dyspneu overdag na 12 weken, gemeten met de dyspneuschaal van deUCSD (gemiddeld verschil -9,0; 95%BI-28,41 tot 10,41). Na 12 weken werd een weliswaar klein, maarsignificant effect gevonden op dyspneu op het einde van een 6-minuten looptest (gemiddeld verschil -0,90;95%BI-1,71 tot -0,09).
Eén RCT (n=30) evalueerde het effect van instructie over buikademhaling versus geen instructie op‑0,27; 95%BI-0,76 tot 0,22).
Eén RCT (n=29) evalueerde het effect van yoga gedurende 12 weken versus geen yoga op dyspneu[Holland 2012looptest (gemiddeld verschil -0,50; 95%BI-0,99 tot 1,99).
Eén studie (n=30) vergeleek het effect van ademhalingsfeedback gecombineerd met oefentherapie versusna een 6-minuten looptest (gemiddeld verschil ‑0,40; 95%BI-1,26 tot 0,46).
Effect op kwaliteit van leven: kritische uitkomstmaatKankerIn de haalbaarheidsstudie van Barton et al. leek de kwaliteit van leven (gemeten met de EQ-VAS schaal) teverbeteren in de groep met drie sessies ademhalingsoefeningen, maar niet in de groep met één sessie[Barton 2010]. De resultaten voor de kwaliteit van leven gemeten met de EQ-5D schaal waren nietinterpreteerbaar vanwege gebrek aan gegevens.
COPDIn de Cochrane review van Holland et al. werden twee RCT's geïncludeerd die het effect evalueerden vanPLB versus geen ademhalingsoefeningen op de kwaliteit van leven, gemeten met de SF-36 [Hollandleven.
Eén RCT evalueerde het effect van instructie over buikademhaling versus geen instructie op de kwaliteitvan leven [Holland 2012].
Er werd een significant effect gevonden na 4 weken op de totaalscore van de St Georges RespiratoryQuestionnaire (SGRQ) (gemiddeld verschil ‑10,51; 95%BI-17,77 tot -3,25).
Eén RCT evalueerde het effect van yoga versus geen ademhalingsoefeningen op de kwaliteit van leven[Holland 2012(gemiddeld verschil -5,30; 95% BI-7,82 tot -2,78).
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaat COPDIn de Cochrane review van Holland et al. werd één RCT geïncludeerd die het effect evalueerde van PLBversus geen ademhalingsoefeningen op de inspanningstolerantie [Holland 2012een significant effect gevonden op de 6-minuten loopafstand (gemiddeld verschil 50,10; 95% BI 37,21 tot62,99).
Eén RCT evalueerde het effect van instructie over buikademhaling versus geen instructie op deinspanningstolerantie [Holland 20126-minuten loopafstand (gemiddeld verschil 34,67; 95% BI 4,05 tot 65,29).
Twee RCT's evalueerden het effect van yoga versus geen ademhalingsoefeningen op deinspanningstolerantie [Holland 2012effect gevonden op de 6-minuten loopafstand (gemiddeld verschil 44,51; 95%BI 28,47 tot 60,55).
Eén studie vergeleek het effect van ademhalingsfeedback op inspanningstolerantie met het effect vanuithouding dan oefentherapie (gemiddeld verschil -15,40 minuten; 95% CI -28,10 tot -2,7).
Twee studies vergeleken het effect van ademhalingsfeedback gecombineerd met oefentherapie versuseffect.
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van ademhalingsoefeningen kan geen uitspraak worden gedaan.
Barton 2010, Holland 2012
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage tot zeer lage kwaliteit dat pursed lip breathing in vergelijking met geenademhalingsoefeningen een effect heeft op dyspneu.
Er is bewijs van lage kwaliteit dat pursed lip breathing in vergelijking met geen ademhalingsoefeningengeen effect heeft op kwaliteit van leven.
Er is bewijs van lage kwaliteit dat pursed lip breathing in vergelijking met geen ademhalingsoefeningeneffect heeft op inspanningstolerantie.
Er is bewijs van zeer lage kwaliteit dat pursed lip breathing niet effectiever is dan expiratoire spiertrainingmet betrekking tot het effect op dyspneu gedurende de dag.
Er is bewijs van matige kwaliteit dat instructie over buikademhaling in vergelijking met geen instructie geeneffect heeft op dyspneu.
Er is bewijs van lage kwaliteit dat instructie over buikademhaling in vergelijking met geen instructie effectheeft op kwaliteit van leven en inspanningstolerantie.
Er is bewijs van zeer lage kwaliteit dat yoga in vergelijking met geen ademhalingsoefeningen geen effectheeft op dyspneu.
Er is bewijs van lage kwaliteit dat yoga in vergelijking met geen ademhalingsoefeningen effect heeft opkwaliteit van leven.
Er is bewijs van matige kwaliteit dat yoga in vergelijking met geen ademhalingsoefeningen effect heeft opinspanningstolerantie
Er is bewijs van zeer lage kwaliteit dat oefentherapie effectiever is dan ademhalingsfeedback metbetrekking tot inspanningstolerantie.
Er is bewijs van zeer lage kwaliteit dat het toevoegen van ademhalingsfeedback aan oefentherapie geeneffect heeft op dyspneu bij inspanning.
Er is bewijs van zeer lage kwaliteit dat het toevoegen van ademhalingsfeedback aan oefentherapie geeneffect heeft op de inspanningstolerantie.
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van ademhalingsoefeningen op dyspneu, kwaliteit van leven, fysiek functioneren ofinspanningstolerantie kan geen uitspraak worden gedaan.
Overwegingen:
Zie submodule
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Aanbevelingen:
Overweeg de toepassing van ontspanningsoefeningen bij patiënten met dyspneu in de palliatieve fase,
vooral wanneer angst en spanning van invloed zijn.
Zie ook submodule .
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
COPDBausewein et al. includeerden drie RCT's die het effect van ontspanningsoefeningen evalueerden bijpatiënten met COPD [Bausewein 2008behandeling bij 26 patiënten; de VAS-scores voor dyspneu na 4 weken behandeling bedroegen 41 vs. 20(geen p-waarde vermeld). De tweede studie evalueerde eveneens progressieve spierrelaxatie invergelijking met geen behandeling bij 14 patiënten en vond een significant effect op dyspneu (VAS score:gemiddeld verschil 2,4, standaarddeviatie 2,4, p=0,04).
De derde studie evalueerde geleide verbeelding in vergelijking met geen behandeling bij 26 patiënten envond geen significant verschil in de modified Borg score (p=0,626).
HartfalenBausewein et al. includeerden één RCT die het effect van progressieve spierrelaxatie evalueerde bij 121]. Er werd geen significant effect gevonden opdyspneu na 8 weken (Dyspnoea Score Chronic Heart Failure Questionnaire: 4,68 vs. 4,72) en 14 weken(4,94 vs. 4,7).
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op kwaliteit van leven.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op inspanningstolerantie.
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van ontspanningsoefeningen kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is conflicterend bewijs van zeer lage kwaliteit over het effect van progressieve spierrelaxatie op dyspneubij patiënten met een vergevorderd stadium van COPD.
Bausewein 2008
Er is bewijs van zeer lage kwaliteit dat geleide verbeelding geen effect heeft op dyspneu bij patiënten meteen vergevorderd stadium van COPD.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van hartfalenEr is bewijs van zeer lage kwaliteit dat progressieve spierrelaxatie geen effect heeft op dyspneu bijpatiënten met een vergevorderd stadium van hartfalen.
Bausewein 2008
Overwegingen:
De resultaten van het onderzoek naar het effect van ontspanningsoefeningen op dyspneu bij patiënten met
een vergevorderd stadium van dyspneu zijn conflicterend. In de praktijk worden ze regelmatig toegepast.
De werkgroep is van mening dat ontspanningsoefeningen overwogen kunnen worden bij patiënten met
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
dyspneu in de palliatieve fase, vooral wanneer angst en spanning van invloed zijn op dyspneu.
Zie ook de submodule .
Aanbevelingen:
Er kan geen aanbeveling worden gedaan over een specifieke vorm van ondersteuning bij patiënten met
dyspneu in de palliatieve fase.
Zie ook de submodule .
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
COPD
Norweg et al. includeerden één gerandomiseerde studie die cognitieve gedragstherapie onderzocht
onderwerp niet gevonden.
Deze studie vergeleek voorlichting gecombineerd met cognitieve gedragstherapie met alleen voorlichting
bij 238 patiënten met matige tot zeer ernstige COPD. Er werd geen relevant effect gevonden op de CRQ
dyspneu-subschaal na 8 weken en 12 maanden.
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op kwaliteit van leven.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op inspanningstolerantie.
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van psychologische ondersteuning op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage kwaliteit dat cognitieve gedragstherapie gecombineerd met voorlichting in vergelijkingmet alleen voorlichting geen effect heeft op dyspneu.
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van psychologische ondersteuning op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Overwegingen ten aanzien van ademhalingsoefeningen, ontspanningsoefeningen en
psychologische ondersteuning
Met betrekking tot de afzonderlijke interventies is er enige evidentie voor het effect van
ademhalingsoefeningen c.q. -technieken (met name pursed lip breathing) op dyspneu en
inspanningstolerantie bij patiënten met COPD, maar niet bij patiënten met kanker of hartfalen [Bausewein
, Holland 2012]. Er is geen evidentie voor instructie en voorlichting,
ontspanningsoefeningen en psychologische ondersteuning. In de literatuur worden verder ook
houdingsadviezen en adviezen ten aanzien van inspanning versus rust ('activity pacing') energie genoemd
als mogelijke interventies genoemd.
Er is een aantal gerandomiseerde studies gepubliceerd over het effect van gecombineerde
niet-medicamenteuze interventies, meestal uitgevoerd door verpleegkundigen en/of fysiotherapeuten
]. Omdat het hierbij ging
om interventies met meerdere componenten zijn ze niet opgenomen in de literatuursearch en derhalve niet
besproken in de literatuurbespreking.
Corner verrichtte een gerandomiseerde pilot studie bij 20 patiënten met gevorderde stadia van longkanker
naar het effect van 3-6 wekelijkse sessies onder begeleiding van een gespecialiseerd verpleegkundige,
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
vergeleken met standaardbegeleiding [Corner 1996]. Tijdens de sessies werd aandacht besteed aancounseling, ademhalingsoefeningen, ontspanningsoefeningen, afleiding en beheersingsstrategieën. Invergelijking met de controlegroep was er spraken van een significante verbetering van dyspneu ‘at best'(p<0,02), dyspneu 'at worst' (p<0,05), fysiek functioneren (p<0,02) en inspanningstolerantie (p,0,03).
Hetzelfde programma werd onderzocht in een gerandomiseerde studie bij 119 patiënten met longkankerdie de eerste behandeling (operatie, radiotherapie en/of chemotherapie) achter de rug hadden en klaagdenover dyspneu [Bredin 1999]. 103 patiënten waren evaluabel voor respons bij de start van de interventie. Na8 weken waren metingen beschikbaar voor 60 patiënten. De ontbrekende scores van de 43 uitvallerswerden geïmputeerd.
Na 8 weken waren er significante verschillen tussen de interventiegroep en de controlegroep metbetrekking tot verschil ten opzichte van baseline van dyspneu 'at best', gemeten met een VAS(experimentele groep: mediaan -1,3 (range 18 tot 7,1); controlegroep: -7,0 (range -8 tot 3,3); p=0,02),verandering van WHO performance status (0 (-3 tot 3) vs. 2 (-3 tot 1), p=0,02) en verandering van activiteit,gemeten met 3 items van de Rotterdam Symptom Checklist (0 (-9 tot 6) vs. -5,5 (-9 tot 3), p=0,05). Er wasgeen significant verschil tussen beide groepen met betrekking tot dyspneu 'at worst' en globale kwaliteitvan leven.
De richtlijnen adviseren de toepassing van:
• ademhalingsoefeningen en -technieken (in het bijzonder pursed lip breathing), houdingsadviezen
, Kvale 2007,Leitlinienprogramm Onkologie 2014], bij patiënten met COPD [Long Alliantie Nederland,Marcuniuk 2011], bij patiënten met vergevorderde stadia van longziektes of hartfalen [Mahler2010-1 en 2010-2] en bij patiënten met dyspneu ongeacht de oorzaak [NHS Scotland
• , Kvale 2007], bij
patiënten met vergevorderde stadia van longziektes of hartfalen [Mahler 2010-1 en 2010-2]
Instructie van patiënten over ademhalingsoefeningen- en technieken door een gespecialiseerdverpleegkundige en/of een gespecialiseerde fysiotherapeut kan een zinvolle bijdrage leveren aan deniet-medicamenteuze behandeling van dyspneu. Gespecialiseerde fysiotherapeuten kunnen ook een rolspelen bij het adviseren over hulpmiddelen bij het lopen. De rol van de fysiotherapeut wordt ook genoemd
Acupunctuur / acupressuur
Aanbevelingen:
De toepassing van acupunctuur of acupressuur wordt niet aanbevolen bij patiënten met dyspneu in de
palliatieve fase.
Zie ook de submodule .
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
Kanker
Bausewein et al. identificeerden één gerandomiseerde studie die gecombineerde acupunctuur en
acupressuur vergeleek met een sham interventie bij 45 patiënten met gevorderde long- of borstkanker en
gemeten op een numerieke schaal onmiddellijk na de interventie (gemiddeld verschil 0,34; 95%BI -0,33 tot
1,02; p=0,3) of tijdens het bijhouden van een 7-dagen dyspneu dagboek (gemiddeld verschil 0,56; 95%BI
-0,39 tot 1,51; p=0,2).
COPDBausewein et al. includeerden twee RCT's die het effect van acupunctuur evalueerden op dyspneu inpatiënten met COPD [Bausewein 2008Eén studie vergeleek acupunctuur met een sham interventie bij 24 patiënten met COPD. In vergelijking metsham acupunctuur werd een significant effect gevonden op dyspneu gemeten na 3 weken met de ModifiedBorg schaal (6,75 vs. 4,35, p<0,02) en de Shortness of Breath score (3,0 vs. 3,8, p<0,01).
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
De andere (cross-over) studie vergeleek acupunctuur met sham TENS bij 24 patiënten met diverserespiratoire aandoeningen (maar hoofdzakelijk COPD). In vergelijking met sham TENS werd geensignificant effect gevonden op de ergste dyspneu (VAS schaal; gemiddeld verschil 4,4 mm; 95%BI -3,4 tot12,1; p=0,25).
De single blind studie van Suzuki werd gepubliceerd na de Cochrane analyse van Bausewein [Suzukitraditionele acupunctuur en wekelijkse sham acupunctuur. Na 12 weken was het gemiddelde verschil op degemodificeerde Borg schaal voor dyspneu na een 6-minuten looptest -3,58 (95%BI-4,27 tot ‑2,90).
Bausewein et al. includeerden ook twee RCT's die het effect van acupressuur evalueerden op dyspneu inpatiënten met COPD [Bausewein 2008In de eerste (cross-over) studie werd acupressuur vergeleken met een sham interventie bij 31 patiëntenmet COPD. In de tweede (parallel design) studie werd acupressuur eveneens vergeleken met een shaminterventie bij 44 patiënten met COPD. Beide studies rapporteerden significante effecten op dyspneu tenvoordele van acupressuur. De cross-over studie vond alleen een significant effect op een VAS-schaal(gemiddeld verschil, gecorrigeerd voor co-variabelen: 8,54; p=0,009), maar niet op de Borg-schaal en deBESC Dyspnoea schaal. De andere studie rapporteerde significante verschillen op de PFSDQ-M dyspneusubschaal (gemiddeld verschil -0,98 vs. 0,41, p<0,001) en een VAS schaal (gemiddeld verschil -1,60 vs.
0,69, p<0,001).
Effect op kwaliteit van leven: kritische uitkomstmaatIn de studie - geïncludeerd in Bausewein et al. - die acupunctuur vergeleek met sham TENS bij COPDwerd geen significant effect gevonden op de kwaliteit van leven (SGRQ score; gemiddeld verschil 0,47;95% BI -4,57 tot 5,52; p=0,85) [Bausewein 2008].
In de studie van Suzuki was het gemiddelde verschil in SGRQ score na 12 weken -15,7 (95% BI‑20,3 tot].
Effect op fysiek functioneren: kritische uitkomstmaatIn de parallel-design studie - geïncludeerd in Bausewein et al. - die acupressuur vergeleek met een shaminterventie (TENS) bij COPD werd een significant effect gevonden op de PFSDQ-M activiteiten subschaal].
Effect op inspanningstolerantie: kritische uitkomstmaatIn de studie - geïncludeerd in Bausewein et al. - die acupunctuur vergeleek met een sham interventie(TENS) bij COPD werd een significant effect gevonden op de 6-minuten loopafstand (304,1 vs. 231,8meter) [Bausewein 2008In de studie van Suzuki bedroeg het verschil in loopafstand na 12 weken versus baseline in deacupunctuur groep 78,68 meter (95% BI 54.16 tot 103.21) meer dan in de sham acupunctuur groep [Suzuki
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Er is bewijs van lage kwaliteit dat gecombineerde acupunctuur en acupressuur geen effect heeft op
dyspneu in vergelijking met gecombineerde sham acupunctuur en acupressuur bij patiënten met
vergevorderde stadia van long- en borstkanker.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van COPDEr is conflicterend bewijs van lage kwaliteit over het effect van acupunctuur op kwaliteit van leven invergelijking met sham acupunctuur bij patiënten met een vergevorderd stadium van COPD.
Bausewein 2008
Er is bewijs van lage kwaliteit dat acupunctuur een effect heeft op de inspanningstolerantie in vergelijkingmet sham acupunctuur bij patiënten met een vergevorderd stadium van COPD.
Bausewein 2008
Er is bewijs van lage kwaliteit dat acupressuur effect heeft op dyspneu en fysiek functioneren in vergelijkingmet sham acupressuur bij patiënten met een vergevorderd stadium van COPD.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van hartfalen
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Over het effect van acupunctuur of acupressuur op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Acupunctuur en acupressuur worden door geen van de richtlijnen genoemd als mogelijke interventies bij
dyspneu. Gelet op de geringe onderbouwing en het feit dat deze interventies in de praktijk in Nederland
niet beschikbaar zijn c.q. toegepast worden in het ziekenhuis, worden acupunctuur en acupressuur niet
aanbevolen bij de behandeling van dyspneu.
Hulpmiddelen bij het lopen
Aanbevelingen:
Bij patiënten met dyspneu in de palliatieve fase:
Adviseer het gebruik van een rollator.
Adviseer om bij gebruik van zuurstof de zuurstoffles te vervoeren in een karretje.
Zie ook de submodule .
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
COPDBausewein et al. includeerden zeven RCT's (waarvan twee bij dezelfde populatie) die het effect vanhulpmiddelen bij het lopen evalueerden bij in totaal 202 patiënten met COPD [Bausewein 2008]. Zesstudies waren cross-over RCT's. Vijf studies (waarvan twee bij dezelfde populatie) vergeleken het gebruikvan een rollator versus geen hulpmiddel, één studie vergeleek een rollator versus een wandelstok of geenhulpmiddel, en één studie vergeleek een zuurstoffles in een draagzak versus een zuurstoffles in eenkarretje.
Van de zes studies die het effect van een rollator op dyspneu evalueerden rapporteerden vier studies eensignificant effect en twee studies niet. Twee studies werden uitgevoerd bij dezelfde patiëntengroep (31patiënten met COPD). In de eerste studie (met cross-over design) werd een 6-minuten looptest uitgevoerdop baseline en na 4 en 8 weken, telkens met en zonder een rollator in gerandomiseerde volgorde. Dezestudie vond een significant verschil in effect op de modified Borg schaal (baseline 3,7 vs. 4,6; na 4 weken4,0 vs. 4,5; na 8 weken 3,7 vs. 4,4; p=0,04). In de tweede studie (met parallel design) werden de resultatengerapporteerd van het gebruik van een rollator thuis (n=18) of niet (n=13).Er werd geen significant verschilin effect gevonden op de dyspneu subschaal van de CRQ na 4 en na 8 weken. Twee studiesrapporteerden het effect op de modified Borg schaal tijdens een 6-minuten looptest. Eén cross-over studie(n=10) vond een significant effect (gemiddelde score2,1 vs. 3,7), de andere niet (mediane score 5 vs. 6).
Twee studies rapporteerden het effect op de modified Borg schaal na een 6-minuten looptest. Eén studie(n=40) vond een significant effect (gemiddelde score 1,8 vs. 2,7). De andere studie(n=11) rapporteerdeeveneens een significant effect (gemiddelde verandering van score 3,4 vs. 4,7, p<0,005), hoewel hetberekende gemiddelde verschil niet significant was (Review Manager 5.3; gemiddeld verschil ‑1,30; 95%BI-2,96 tot 0,36).
Een wandelstok had in één studie (n=10) geen significant effect op dyspneu in vergelijking met geenhulpmiddel, hoewel er geen kwantitatieve gegevens gerapporteerd werden.
Een zuurstoffles in een karretje had in één studie (n=60) in vergelijking met een draagzak een significanteffect op dyspneu tijdens een 6-minuten looptest gemeten met de modified Borg schaal (3,9 vs. 5,8;p=0,001).
Effect op kwaliteit van leven: kritische uitkomstmaatEen studie rapporteerde het effect van het gebruik van een rollator versus geen rollator bij 31 patiënten metCOPD op de kwaliteit van leven na 4 en na 8 weken, gemeten met de CRQ [Bausewein 2008in geen enkele subschaal van de CRQ een statistisch significant verschil gevonden tussen beide groepen.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaat
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Vier studies rapporteerden het effect van een rollator op de 6-minuten loopafstand [Bausewein 2008].
Twee studies vonden een significant effect, de andere twee niet.
Een wandelstok had in één studie geen significant effect op de 6-minuten loopafstand in vergelijking metgeen hulpmiddel (210 vs. 223 meter).
Een zuurstoffles in een karretje had in één studie in vergelijking met een draagzak een significant effect opde 6-minuten loopafstand (291 vs. 262 meter; p=0,001).
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van het gebruik van hulpmiddelen op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage tot zeer lage kwaliteit dat het gebruik van een rollator effect heeft op dyspneu eninspanningstolerantie in vergelijking met geen gebruik van een rollator.
Bausewein 2008
Er is bewijs van zeer lage kwaliteit dat het gebruik van een rollator geen effect heeft op kwaliteit van leven.
Bausewein 2008
Er is bewijs van zeer lage kwaliteit dat een wandelstok in vergelijking met geen hulpmiddel geen significanteffect heeft op dyspneu en inspanningstolerantie.
Bausewein 2008
Er is bewijs van matige kwaliteit dat een zuurstoffles in een karretje in vergelijking met een draagzak eensignificant effect heeft op dyspneu.
Bausewein 2008
Er is bewijs van lage kwaliteit dat een zuurstoffles in een karretje in vergelijking met een draagzak eensignificant effect heeft op inspanningstolerantie.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van het gebruik van hulpmiddelen op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Er is evidentie dat het gebruik van hulpmiddelen bij het lopen (met name een rollator) invloed heeft op
dyspneu bij inspanning bij patiënten met COPD. Dit heeft vermoedelijk vooral te maken met het feit dat het
gebruik van een rollator gepaard gaat met een houding die leidt tot een vergroting van de longinhoud en
een verbetering van de longfunctie. Verder kan het gebruik van een rollator bij het lopen de actieradius
verhogen.
Het gebruik van een hulpmiddel bij het lopen wordt aanbevolen door de richtlijnen van Cancer Care
Ontario, de Canadian Thoracic Society en het Leitlinienprogramm Onkologie [Cancer Care Ontario
Aanbevelingen:
De toepassing van vibratie van de thoraxwand bij patiënten met dyspneu in de palliatieve fase wordt niet
aanbevolen.
Zie ook de submodule .
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
COPD
Bausewein et al. includeerden vier cross-over RCT's die het effect van thoraxwandvibratie evalueerden bij
geen thoraxwandvibratie, de vierde studie vergeleek in-phase versus out-phase thoraxwandvibratie.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Van de drie studies die thoraxwandvibratie vergeleken met geen thoraxwandvibratie, waren er twee dieeen significant effect op dyspneu rapporteerden tijdens fysieke activiteit. Eén studie rapporteerde eensignificant effect tijdens armoefeningen (modified Borg score: 2,1 vs. 3,3), de andere tijdensfiets-ergometrie (Borg score: 12,4 vs. 13,6). De derde studie vond geen significant effect tijdensfiets-ergometrie (VAS score: 3,6 vs. 3,2), maar wel in rust (2,6 vs. 3,3).
De vierde studie vond een significant effect op dyspneu van in-phase in vergelijking met out-phasethoraxwandvibratie (VAS, gemiddelde verandering ten opzichte van baseline: -6,9 vs. +21,9 mm).
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op kwaliteit van leven.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op inspanningstolerantie.
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van het gebruik van thoraxwandvibratie op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage kwaliteit dat thoraxwandvibratie in vergelijking met geen thoraxwandvibratie effectheeft op dyspneu.
Bausewein 2008
Er is bewijs van zeer lage kwaliteit dat in-phase thoraxwandvibratie in vergelijking met out-phasethoraxwandvibratie effect heeft op dyspneu.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van het gebruik van thoraxwandvibratie op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met kanker in de palliatieve faseOver het effect van het gebruik van thoraxwandvibratie op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage kwaliteit dat thoraxwandvibratie in vergelijking met geen thoraxwandvibratie effectheeft op dyspneu.
Bausewein 2008
Er is bewijs van zeer lage kwaliteit dat in-phase thoraxwandvibratie in vergelijking met out-phasethoraxwandvibratie effect heeft op dyspneu.
Bausewein 2008
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van het gebruik van thoraxwandvibratie op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Er is evidentie dat thoraxwandvibratie effect heeft op dyspneu bij patiënten met COPD. Deze interventie
wordt aanbevolen door de richtlijn van de Canadian Thoracic Society [Marciniuk 2011]. Deze interventie
wordt in Nederland nauwelijks toegepast en daarom niet aanbevolen.
Aanbevelingen:
De toepassing van neurostimulatie bij patiënten met dyspneu in de palliatieve fase wordt niet aanbevolen.
Zie ook submodule .
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
COPD
Bausewein et al. includeerden drie RCT's die het effect van neurostimulatie evalueerden bij in totaal 50
patiënten met COPD [Bausewein 2008dyspneu van transcutane elektrische spierstimulatie van de onderste ledematen in vergelijking met placebo
stimulatie (Borg schaal: 10,1 vs. 12,6). Een tweede studie (n=15) vond na zes weken een significant effect
op dyspneu van neurostimulatie van de onderste ledematen in vergelijking met geen stimulatie (CRQ
dyspneu subschaal, gemiddeld verschil 1,2; 95% BI 0,4 tot 2,0). De derde studie (n=17) evalueerde het
effect van het toevoegen van quadriceps elektrostimulatie aan standaard revalidatie gedurende vier weken
in vergelijking met alleen revalidatie. Een significant effect op dyspneu na 4 weken werd gevonden op één
van de twee gebruikte schalen (MRF-28 dyspneu subschaal: 43 vs. 53; Borg schaal: 6,0 vs. 6,0).
Pan et al. verrichtten een meta-analyse van bovengenoemde drie studies [Pan 2014]. Het gewogen
gemiddelde verschil in de score voor dyspneu was -0,98 (95% BI -1,42 tot -0,54). De studie waarbij
quadriceps elektrostimulatie toegevoegd werd aan standaard revalidatie had wellicht niet met de andere
twee studies gecombineerd mogen worden.
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op kwaliteit van leven.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatEén studie (n=18) vond na zes weken een significante toename (36,1%) na zes weken van de loopafstandop de Shuttle looptest van transcutane elektrische spierstimulatie van de onderste ledematen invergelijking met placebo stimulatie (1,6%, p=0.007). Een tweede studie (n=17) evalueerde het effect vanhet toevoegen van quadriceps elektrostimulatie aan standaard revalidatie gedurende vier weken. Er werdgeen significant effect op de 6-minuten loopafstand gevonden (gemiddeld verschil ten opzichte vanbaseline: 63 vs. 30 meter, p=0,12).
In de meta-analyse van Pan et al. werd deze tweede studie gecombineerd met een derde studie (n=30) dietranscutane elektrische spierstimulatie van de onderste ledematen vergeleek met een sham interventie
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Over het effect van het gebruik van neurostimulatie op dyspneu kan geen uitspraak worden gedaan.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage kwaliteit dat neurostimulatie van de onderste ledematen in vergelijking met geenneurostimulatie effect heeft op dyspneu.
Bausewein 2008, Pan 2014
Er is conflicterend bewijs van lage kwaliteit over het effect van quadriceps elektrostimulatie opinspanningstolerantie.
Bausewein 2008, Pan 2014
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van het gebruik van neurostimulatie op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Gebrek aan spierkracht in de extremiteiten kan een rol spelen bij dyspneu bij patiënten met kanker en
patiënten met vergevorderde stadia van COPD en hartfalen. Er is evidentie dat neurostimulatie van de
beenspieren een positief effect heeft op spierkracht bij patiënten met COPD.
] en door de richtlijn van de Canadian Thoracic
deze technieken om hun waarde te kunnen inschatten bij de behandeling van dyspneu in de palliatieve
fase.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Deze interventie wordt in Nederland nauwelijks toegepast en daarom niet aanbevolen.
Aanbevelingen:
De toepassing van luchtbevochtiging bij patiënten met dyspneu in de palliatieve fase wordt niet
aanbevolen.
Literatuurbespreking:
Er werd geen enkele vergelijkende studie gevonden die het effect evalueerde van luchtbevochtiging bij
patiënten met kanker in de palliatieve fase of vergevorderde stadia van COPD of hartfalen.
Overwegingen:
Er is geen wetenschappelijke en klinische evidentie voor het effect van luchtbevochtiging.
Aanbevelingen:
Overweeg het gebruik van een ventilator bij patiënten met dyspneu in de palliatieve fase.
Zie ook de submodule .
Literatuurbespreking:
Bausewein et al. includeerden twee cross-over RCT's die het effect van een ventilator evalueerden bij in
totaal 65 patiënten [Bausewein 2008]. Eén studie vergeleek het effect van het toevoegen van een
ventilator (gericht op het gezicht) aan een zuurstofbrilletje bij 17 patiënten met COPD. Er werd een
kortdurend effect op dyspneu vastgesteld (VAS dag 1, gemiddeld verschil: 0,4; 95%BI 0,12 tot 0,63,
p=0,01; VAS dag 2-3, gemiddeld verschil: 0,15; 95%BI -0,39 tot 0,78, p=0,53). De tweede studie, die
patiënten met allerhande diagnoses, waaronder 26 patiënten met COPD, 11 patiënten met een
vergevorderd stadium van longkanker of met longmetastasen en 15 patiënten met een hartziekte. Een
significant effect op dyspneu werd gevonden (VAS schaal, p=0,003).
Aanvullend werd nog een derde RCT gevonden die het effect van een ventilator (gericht op het gezicht)
onderzocht bij 70 patiënten met een gevorderd stadium van longkanker of met longmetastasen of COPD
GOLD stadium III/IV [Bausewein 2010vastgesteld in vergelijking met de controlegroep (Borg score, gemiddeld verschil ten opzichte van baseline:
0,6 vs. 0,8, p=0,90). Deze fase II studie was eigenlijk opgezet om een sample size te berekenen voor een
grotere vergelijkende studie.
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op kwaliteit van leven.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatGeen enkele studie rapporteerde het effect op inspanningstolerantie.
Conclusies:
Bij patiënten met kanker in de palliatieve fase en patiënten met een vergevorderd stadium van COPD
Er is conflicterend bewijs van zeer lage kwaliteit over het effect van een ventilator op dyspneu.
Bausewein 2008, Bausewein 2010
Bij patiënten met een vergevorderd stadium van hartfalen
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Over het effect van het gebruik van een ventilator op dyspneu kan geen uitspraak worden gedaan.
Overwegingen:
Er is conflicterend bewijs over het effect van het gebruik van een ventilator.
van Cancer Care Ontario, de American College of Physicians, het Leitlinienprogramm Onkologie, de NHS
Scotland [Cancer Care Ontario 2010, NHS
Scotland 2014]. In de overige richtlijnen wordt deze interventie niet genoemd.
Het inzetten van een ventilator is eenvoudig en niet belastend. De klinische indruk bestaat dat sommige
patiënten met dyspneu baat hebben bij een ventilator. De werkgroep adviseert daarom ondanks het
ontbreken van evidentie een proefbehandeling met een ventilator, die zo veel mogelijk op het gelaat is
gericht.
Aanbevelingen:
Bij patiënten met dyspneu in de palliatieve fase:
Overweeg bij plotseling ontstane dyspneu een proefbehandeling met zuurstof.
Chronisch gebruik van zuurstof ter bestrijding van dyspneu bij COPD of hartfalen wordt niet
aanbevolen.
Overweeg het chronisch gebruik van zuurstof bij patiënten met dyspneu op basis van een
diffusiestoornis (bijvoorbeeld bij lymphangitis carcinomatosa, uitgebreide longmetastasering oflongfibrose).
Evalueer in alle gevallen het effect van toediening van zuurstof op de dyspneu en niet op
zuurstofsaturatie of arteriële bloedgassen.
Continueer bij een klinische respons de zuurstof op geleide van de klachten.
Literatuurbespreking:
Effect op dyspneu: kritische uitkomstmaat
Kanker
Vier reviews evalueerden het effect van zuurstof bij patiënten met vergevorderde stadia van kanker
[Ben-Aharon 2012, Cranston 2008, DiSalvo 2008]. Zes RCT's met in
totaal 179 patiënten met gevorderde stadia van kanker werden geïncludeerd. Vijf studies hadden een
cross-over design. In vijf studies werd zuurstof vergeleken met kamerlucht. De zesde studie vergeleek
Heliox (een mengsel van zuurstof en helium) met zuurstof of kamerlucht. Eén van de vijf studies die
zuurstof vergeleek met kamerlucht liet een significant effect zien van zuurstof ten opzichte van kamerlucht
ten aanzien van het effect op dyspneu bij inspanning. De overige vier studies lieten geen significante
verschillen in dyspneu in rust zien. Er was een significant verschil in dyspneu bij inspanning zowel tussen
Heliox en zuurstof (p<0.05) als tussen Heliox en kamerlucht (p<0.01), beide ten voordele van Heliox. Een
meta-analyse van deze zes studies toonde geen significant verschil tussen zuurstof en kamerlucht met
betrekking tot het effect op dyspneu (gestandaardiseerd gemiddeld verschil -0,30; 95%BI -1,06 tot 0,47). In
drie studies werd het effect gemeten van 5-15-minuten toediening van zuurstof of kamerlucht op de
dyspneuscore. Zowel bij zuurstof als bij kamerlucht werd een daling (3x significant, 1x niet significant; 2x
significantie niet vermeld) van de gemiddelde/mediane dyspneuscore t.o.v. baseline gezien, variërend van
7 tot 47 mm. In twee studies werd geen relatie gevonden tussen de zuurstofverzadiging en het effect van
zuurstof op dyspneu.
Aanvullend werd nog een fase II studie gevonden die BiPAP vergeleek met high-flow zuurstof bij 30
patiënten met gevorderde kanker en ernstige dyspneu in rust [Hui 2013]. Deze studie wordt besproken
onder 'Niet-invasieve beademing'.
COPDUronis et al. includeerden 28 RCT's (waarvan 23 dubbelblind) met in totaal 702 patiënten met COPD dieslechts matig hypoxemisch (PaO 55-70 mmHg/7,4-9,3 kPa) of niet hypoxemisch (PaO > 70 mmHg/9,3
]. Bij alle studies werd zuurstof vergeleken met kamerlucht. Achttien studies(N=427) konden gecombineerd worden in een meta-analyse. Zuurstof had een significant effect op
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
dyspneu in vergelijking met kamerlucht (gestandaardiseerd gemiddeld verschil -0,37; 95%BI -0,50 tot-0,24). Er was een effect van zuurstof zowel bij normoxemische patiënten (gestandaardiseerd gemiddeldverschil -0,42; 95%BI -0,60 tot -0,24) als bij matig hypoxemische patiënten (gestandaardiseerd gemiddeldverschil -0,25; 95%BI -0,50 tot 0,00).
De systematische review van Bradley includeerde vier studies, die het effect van zuurstof op dyspneu bijinspanning rapporteerden. Er was een significant verschil in dyspneu, gemeten met de modified Borgschaal, ten voordele van zuurstof (95% BI -1,15, 95% BI -1,65 tot -0,66).
Aanvullend werden nog twee gerandomiseerde studies gevonden. In de eerste studie(met parallel design)werd toediening van zuurstof thuis vergeleken met kamerlucht bij 143 patiënten met COPD met eenP O >55 mm Hg/7,3 kPa in rust [Moore 2011]. Er was geen verschil in dyspneu, gemeten met de
dyspneuschaal van de CRQ na 4 (19,7 vs. 18,4) en na 12 weken (19,5 vs. 18,4; p=0,439). In beidegroepen trad een significante afname op van de dyspneuscore (gemiddelde voor de hele groep 1,3, 95%BI0,6 tot 2,1) op ten opzicht van baseline.
Een tweede (cross-over) RCT voerde in gerandomiseerde volgorde twee 6-minuten looptesten uit metDyspneu gemeten met de modified Borg schaal op het einde van de inspanningstest was significant betermet zuurstof (3,8 vs. 1,6; p=0,001).
HartfalenCranston et al. includeerden drie cross-over studies die het effect van zuurstof vergeleken met kamerluchtmet NYHA-klasse II geïncludeerd. Meta-analyse van deze twee studies was mogelijk voor dyspneugemeten tijdens een inspanningstest. Na 3 minuten inspanning werd geen significant effect gevonden(effectgrootte -0,58; 95%BI -2,00 tot 0,84), maar wel na 6 minuten inspanning (effectgrootte -1,09; 95%BI-1,74 tot -0,44). In de derde studie werd geen significant effect gevonden op dyspneu tijdens inspanning(resultaten niet gerapporteerd).
Effect op kwaliteit van leven: kritische uitkomstmaatHet effect van zuurstof op kwaliteit van leven werd uitsluitend gerapporteerd bij COPD. Uronis et al.
includeerden drie relevante RCT's met in totaal 145 patiënten [Uronis 2011onderzoeksgroep evalueerden de kwaliteit van leven met een ziekte specifiek instrument (CRQ) en eengenerisch instrument (SF-36). Eén studie vond geen effect van zuurstof op de kwaliteit van leven, gemetenmet de CRQ en de SF-36. De tweede studievond significante verbeteringen in alle CRQ-domeinen(vermoeidheid: p=0,02; emotioneel functioneren: p=0,006; beheersing: p=0,008; totaal: p=0,002) tenvoordele van zuurstof. Ook bij verschillende domeinen van het SF-36 instrument (fysiek functioneren:p=0,01; algemene gezondheid: p=0,04; sociaal functioneren: 0,05; rol emotioneel: p=0,02) werdensignificante effecten gemeten. Een derde studie rapporteerde uitsluitend resultaten met de CRQ. Er werdgeen significant effect gevonden na zes weken behandeling.
In de studie van Moore werd geen invloed gevonden van zuurstof op de kwaliteit van leven, gemeten metde CRDQ en de AQoL [Moore 2011
Effect op fysiek functioneren: kritische uitkomstmaatHet effect van zuurstof op fysiek functioneren werd uitsluitend gerapporteerd bij COPD. Uronis et al.
].
Er werd geen significant effect gevonden op fysiek functioneren, gemeten als onderdeel van het SF-36instrument.
Effect op inspanningstolerantie: kritische uitkomstmaatKankerUronis et al. rapporteerden het effect van zuurstof op de 6-minuten loopafstand bij patiënten metgeïncludeerd. Eén studie rapporteerde een significant effect (174,6 vs. 128,8 meter, p<0,01), de tweedestudie vond geen significant effect (331,6 vs. 330,7 meter).
COPDBradley et al. includeerden 22 RCT's die het effect van zuurstof op inspanningstolerantie rapporteerden[Bradley 2007(gemiddeld verschil 18,86 meter; 95%BI 13,11 tot 24,61), net als de maximaal afgelegde afstand(gemiddeld verschil 32 meter; 95%BI 20,61 tot 43,38). Ook de uithoudingsduur tijdens een inspanningstestwas significant langer met zuurstof (gemiddeld verschil 2,71 minuten; 95%BI 1,96 tot 3,46), net als de
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
maximale uithoudingsduur (gemiddeld verschil 1,06 minuten; 95% BI 0,67 tot 1,46).
Moore et al. vonden geen significant effect van zuurstof op de 6-minuten loopafstand (na 6 weken 348 vs.
359 meter; na 12 weken 352 vs. 357 meter; p=0,843).
Ozalevli et al. vonden een significant effect van zuurstof op de 6-minuten loopafstand (222,1 vs. 174,7meter; p=0,001) [Ozalevli 2007
HartfalenVan de drie studies die in de review van Cranston et al. werden geïncludeerd vond één studie eentweede studie vond geen effect op de 6-minuten loopafstand (mediaan 305 vs. 308 meter).
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Er is bewijs van zeer lage kwaliteit dat zuurstof in vergelijking met kamerlucht geen effect heeft op
dyspneu.
Ben-Aharon 2012
Er is conflicterend bewijs van zeer lage kwaliteit over het effect van zuurstof op de inspanningstolerantie invergelijking met kamerlucht.
Uronis 2008
Bij patiënten met een vergevorderd stadium van COPDEr is conflicterend bewijs van matige kwaliteit over het effect van zuurstof in vergelijking met kamerlucht opdyspneu die matig of niet hypoxemisch zijn.
Uronis 2011, Moore 2011
Er is bewijs van lage kwaliteit dat zuurstof in vergelijking met kamerlucht een significant effect heeft opdyspneu tijdens inspanning.
Er is conflicterend bewijs van lage kwaliteit over het effect van zuurstof in vergelijking met kamerlucht op dekwaliteit van leven.
Uronis 2011, Moore 2011
Er is bewijs van matige kwaliteit dat zuurstof in vergelijking met kamerlucht geen significant effect heeft opfysiek functioneren.
Uronis 2011
Er is conflicterend bewijs van matige kwaliteit over het effect van zuurstof op de inspanningstolerantie invergelijking met kamerlucht.
Bij patiënten met een vergevorderd stadium van hartfalenEr is bewijs van zeer lage kwaliteit dat zuurstof in vergelijking met kamerlucht een significant effect heeft opdyspneu na 6-minuten inspanning, maar niet na 3-minuten inspanning of bij maximale inspanning.
Er is bewijs van lage kwaliteit dat zuurstof in vergelijking met kamerlucht een significant effect heeft op deinspanningsduur, maar niet op de 6-minuten loopafstand.
Overwegingen:
Zuurstof kan worden ingezet ter verlichting van dyspneu. Meestal wordt het toegediend met een neusbril in
een dosering van 1-5 l/minuut. Met behulp van een zuurstofmasker kunnen hogere doseringen worden
toegediend. Een zuurstofmasker wordt door de meeste patiënten echter als zeer hinderlijk ervaren.
Het kan kortdurend (gedurende een periode van een aantal dagen) worden toegepast in acute situaties(bijvoorbeeld bij dyspneu door een pneumonie of longembolie) of chronisch (gedurende weken totmaanden) bijvoorbeeld bij lymphangitis carcinomatosa of vergevorderde stadia van COPD of hartfalen.
Verder wordt zuurstof gebruikt ter verlenging van de overleving bij patiënten met COPD met ernstige
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
hypoxemie (pO <55 mm Hg/7.4 kPa) of matige hypoxemie (pO 55-60 mm Hg/7.4-8.0 kPa) in combinatie
met tekenen van cor pulmonale of een hematocrietwaarde van >55%. Dit laatste valt buiten het bestek vandeze richtlijn en wordt hier verder niet besproken.
Het gebruik van zuurstof ter verlichting van dyspneu is omstreden.
Gerandomiseerd onderzoek bij patiënten met kanker laat zien dat zuurstof niet effectiever is dangekregen hadden) gevraagd werd naar hun voorkeur, waren er significant meer patiënten die een voorkeuruitspraken voor zuurstof. In de andere twee studies was het verschil niet significant. Twee studiessuggereerden op basis van een retrospectieve analyse dat de mate van hypoxie geen invloed had op heteffect van zuurstof.
Opvallend is dat er in veel studies bij patiënten met kanker bij kortdurende (5-15 minuten) toediening vanzuurstof (net als bij toediening van kamerlucht) een klinisch relevante afname van dyspneu (met 1 punt ofvergelijking met baseline optreedt. Zowel zuurstof als kamerlucht hebben in de acute situatie dus enigeinvloed op dyspneu, ongeacht het effect op zuurstofgehalte van het bloed. Dit kan verklaard worden door:
effect van gasstroom en/of afkoeling
De review van Uronis liet een klein, maar significant verschil zien in het effect van zuurstof versuskamerlucht bij patiënten met COPD [Uronis 2011]. Er was geen verschil tussen matig hypoxemische ennormoxemische patiënten met betrekking tot het effect van zuurstof op dyspneu.
De (grote) studie van Moore bij patiënten met matige hypoxemie (pO >55 mm Hg/7.3 kPa in rust) liet geen
verschil zien tussen zuurstof en kamerlucht bij patiënten met COPD [Moore 2011].
Een gerandomiseerd dubbelblind onderzoek van Abernethy (niet als geheel opgenomen in deliteratuursearch omdat het een gemengde populatie patiënten betrof; de patiënten met kanker in deze]) bij 239 patiënten(waarvan 152 met COPD en 33 met longkanker) en matige hypoxemie (pO >55 mm Hg/7.3 kPa in rust)
vergeleek toediening van 2 l/minuut zuurstof of kamerlucht in de thuissituatie gedurende een week0,5 tot 1,3) bij gebruik van zuurstof en met 0,7 punten (95% BI 0,2 tot 1,2) bij gebruik van kamerlucht(p=0,50). De afname van de gemiddelde dyspneuscore 's avonds daalde met resp. 0,3 punten (95% BI -0,1tot 0,7) en 0,5 (95% BI 0,1 tot 0,9) (p=0,55). Het responspercentage (gedefinieerd als een afname van dedyspneuscore >1) bedroegen 's morgens respectievelijk 52% vs. 40% en 's avonds 42% vs. 42%. Er wasgeen verschil in kwaliteit van leven tussen beide groepen.
Er is dus een discrepantie in de bevindingen van oudere studies (beschreven in de review van Uronis].
Gelet op het kleine verschil dat in de review van Uronis is gevonden en de grotere patiënten aantallen enbetere kwaliteit van de (negatieve) studies van Abernethy en Moore moet worden geconcludeerd dat heteffect van chronische toediening van zuurstof op dyspneu bij patiënten met COPD en matige hypoxemieonbewezen is.
Een niet-vergelijkende cohortstudie bij 413 patiënten (waarvan 93% met kanker) die behandeld werdenmet zuurstof thuis liet zien dat de gemiddelde dyspneuscore na een week nauwelijks was gedaald (van 5.3naar 5.1, p=0,28) [Currow 2009]. Dat gold ook voor de 230 patiënten waarvan ook een meting na tweeweken beschikbaar was (daling van 5.4 naar 5.2, p=0,35).
Bij patiënten met hartfalen werd evenmin een consistent effect gezien van toediening van zuurstof[Cranston 2008
Toediening van zuurstof heeft ook belangrijke bezwaren:
beperking van de mobiliteit
droge mond als gevolg van het ademen met open mond
irritatie van de neus of neusbloeding door de neusbril
mogelijke ademdepressie bij patiënten met ernstige COPD en hypercapnie
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Hoewel er geen wetenschappelijke onderbouwing voor is voor een relatie tussen hypox(em)ie en het effectvan zuurstof op dyspneu, adviseren diverse richtlijnen het gebruik van zuurstof als er sprake is van en 2010-2Ontario hanteert een zuurstofverzadiging van <90% als indicatie voor het gebruik van zuurstof bij patiëntenadviseert het gebruik van zuurstof bij patiënten met kanker als er sprake is van dyspneu, ongeacht deoxygenatie [Kvale 2007]. De richtlijn van de Long Alliantie Nederland [Long Alliantie Nederland 2011]en de Zorgstandaard COPD van de Long Alliantie Nederland[http://www.longalliantie.nl/zorgstandaard-copd] stellen dat de waarde van zuurstof ter bestrijding vandyspneu bij vergevorderde stadia van COPD niet vaststaat, maar dat de individuele patiënt er wel baat bijkan hebben. Deze richtlijn geeft aan dat saturatiemetingen geen toegevoegde waarde hebben bij deindicatiestelling. De richtlijn van de British Thoracic Society geeft aan dat chronische behandeling metzuurstof alleen bij uitzondering overwogen moet worden bij patiënten met dyspneu, die onvoldoende].
In een niet-gerandomiseerde studie bij 46 patiënten met kanker werd het effect van toediening van morfineof hydromorfon op dyspneu bestudeerd met en zonder toediening van 4 liter zuurstof/minuut [Clemenshydromorfon een significante afname van dyspneu optrad. Hoewel er geen sprake was van eengerandomiseerd onderzoek, suggereert de studie wel dat opioïden meer effect hebben op dyspneu dantoediening van zuurstof. De eerste keusbehandeling van dyspneu is derhalve een opioïd (bij voorkeurmorfine, zie hoofdstuk medicamenteuze behandeling) en niet zuurstof. Dit wordt ook aangegeven door de
Bij het gebruik van zuurstof moet onderscheid gemaakt worden tussen acute toedieningen bij situaties diemet dyspneu gepaard gaan (bijvoorbeeld bij een longembolie, een pneumonie of een exacerbatie vanCOPD) en chronische toediening bij een chronische respiratoire insufficiëntie (bijvoorbeeld bij COPD,hartfalen of uitgebreide longmetastasering c.q. lymphangitis carcinomatosa bij kanker). Bij acute enkortdurende toediening wegen de bezwaren tegen zuurstof veel minder zwaar dan bij chronischetoediening. Voor zover onderzoek effect heeft laten zien van toediening van zuurstof op dyspneu betreft hetvooral het effect op de korte termijn (uren tot dagen). Waarschijnlijk is er grotendeels sprake van eenaspecifiek effect, dat niets te maken heeft met correctie van het zuurstofgehalte van bloed en weefsels enspelen afkoeling en een placebo-effect een (belangrijke) rol.
Bij acute en kortdurende toedieningen van zuurstof kan gekozen worden voor een proefbehandeling.
Indien er sprake is van een goed effect, kan de behandeling voor een korte periode worden gecontinueerd.
Het criterium voor het effect is daarbij het effect op de dyspneu en niet het effect op zuurstofsaturatie ofarteriële bloedgassen.
Vanzelfsprekend speelt de beschikbaarheid van zuurstof een belangrijke rol bij de keuze voor behandelingmet zuurstof in de acute situatie. In de thuissituatie zal zelden zuurstof worden toegepast bij acuut ontstanedyspneu.
Indien chronische toediening van zuurstof wordt overwogen moeten de baten en lasten zorgvuldig wordenafgewogen. Bij patiënten met vergevorderde stadia van COPD wordt het chronisch gebruik van zuurstof terverlichting van dyspneu in principe niet aanbevolen. De klinische praktijk laat zien dat chronisch gebruikvan zuurstof bij patiënten met dyspneu op basis van diffusiestoornissen (bijvoorbeeld bij lymphangitiscarcinomatosa of longfibrose) wel effect kan hebben op dyspneu. Vergelijkend onderzoek naar het effectvan zuurstof bij deze aandoeningen is nauwelijks beschikbaar.
Eén studie laat zien dat Heliox (een mengsel van zuurstof en helium) effect heeft op dyspneu bij patiënten
Aanbevelingen:
Over de rol van niet-invasieve beademing bij patiënten met dyspneu in de palliatieve fase kan geen
uitspraak worden gedaan.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Effect op dyspneu: kritische uitkomstmaatKankerIn een gerandomiseerde fase II studie werd bilevel positive airway pressure (BiPAP) vergeleken methigh-flow zuurstof bij 30 patiënten met kanker in de palliatieve fase en ernstige dyspneu in rust [Hui(-3,2 vs. -1,9) en met de modified Borg schaal (-1,5 vs. -2,1), maar de verschillen waren niet significant(p-waardes resp. 0,32 en 0,29).
COPDDrie systematische reviews evalueerden het effect van niet-invasieve positieve drukventilatie (NIPPV) bij].
Chen et al. includeerden zes RCT's die een behandeling van minstens 3 maanden evalueerden [Chenmeta-analyse vanwege het gebruik van verschillende meetschalen. Vier studies (N=173) rapporteerdeneen significant effect op dyspneu ten voordele van niet-invasieve ventilatie. In de vijfde studie rapporteerdeslechts één van de vier patiënten die de behandeling volbrachten een verbetering van dyspneu.
Kolodziej et al. includeerden zowel studies met een kortdurende behandeling als met een langdurigerapporteerden het effect op dyspneu, maar konden niet gecombineerd worden in een meta-analysevanwege het gebruik van verschillende meetschalen. In vier RCT's was er een significant verschil in descore voor dyspneu ten opzichte van de controle-arm na respectievelijk 5 dagen, 8 weken, 1 jaar en 2 jaar.
In de vijfde (cross-over) studie was er geen significant verschil, maar slechts 7 van de 19 patiëntenbrachten de studie tot een einde.
Struik et al. includeerden zeven RCT's die nachtelijke NIPPV evalueerden bij patiënten met COPD [Struikook geïncludeerd door Kolodziej) evalueerden het effect op dyspneu. Een meta-analyse kon niet wordenverricht.
Aanvullend rapporteerden nog twee RCT's het effect van niet-invasieve ventilatie op dyspneu.
Dreher et al. includeerden 19 patiënten met stabiele COPD GOLD stadium IV, dyspneu bij inspanning engebruikelijke zuurstofdosis, en nadien in gerandomiseerde volgorde eenmaal met een dubbele dosiszuurstof en eenmaal met niet-invasieve beademing. Slechts 11 patiënten volbrachten alle drie delooptesten. De mediane toename van dyspneu (Borg-schaal) tijdens de inspanningstest bedroeg 3 in degroep met dubbele dosis zuurstof en 4 in de groep met niet-invasieve beademing (p=0,266).
Duiverman et al. randomiseerden 72 patiënten met stabiele COPD GOLD stadium III-IV en chronischhypercapnisch respiratoir falen tussen pulmonaire revalidatie met of zonder nachtelijke niet-invasieveDyspneu gemeten met de CRQ-schaal verschilde niet significant (gemiddeld verschil in verandering tenopzichte van baseline -1,7; 95%BI -4,8 tot 1,5). De MRC-score daarentegen was significant beter in degroep met niet-invasieve ventilatie (gemiddeld verschil in verandering ten opzichte van baseline-0,4; 95%BI-0,8 tot 0,0).
Effect op kwaliteit van leven: kritische uitkomstmaatAlleen voor COPD werd het effect van niet-invasieve ventilatie op kwaliteit van leven gerapporteerd.
Kolodziej et al. includeerden twee RCT's die het effect op kwaliteit van leven rapporteerden, maar dezekonden niet gecombineerd worden in een meta-analyse vanwege het gebruik van verschillendemeetschalen [Kolodziej 2007]. Eén van deze studies (n=45) rapporteerde een significante verbetering na 8weken op de CRDQ score (gemiddeld verschil 12,3; 95%BI 1,19 tot 23,4). De andere studie (n=90) werddoor Struik et al. gecombineerd met nog een derde RCT (n=144) [Struik 2013], maar ze vonden geensignificant effect op de SGRQ score na 12 maanden (gemiddeld verschil 0,90; 95%BI -19,21 tot 21,01).
Aanvullend rapporteerde nog één RCT het effect van niet-invasieve ventilatie op kwaliteit van leven.
Duiverman et al. rapporteerden geen significant effect op de totale CRQ-score (gemiddeld verschil inverandering ten opzichte van baseline -1,3; 95%BI -9,7 tot 7,4), maar wel op de totale MRF-28 score(gemiddeld verschil in verandering ten opzichte van baseline -13,4%; 95%BI -22,7 tot -4,2) [Duiverman
Effect op fysiek functioneren: kritische uitkomstmaatAlleen voor COPD werd het effect van niet-invasieve ventilatie op fysiek functioneren gerapporteerd.
Kolodziej et al. includeerden twee studies die het effect op fysiek functioneren rapporteerden, maar dezerapporteerden geen overeenkomstige resultaten [Kolodziej 2007]. Eén studie vond geen significant
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
effect op de BiPAP Functional Impairment schaal, terwijl de tweede studie een significant effect vond op deLondon Chest Activity of Daily Living schaal ten voordele van niet-invasieve ventilatie.
Aanvullend rapporteerde nog één RCT het effect van niet-invasieve ventilatie op fysiek functioneren.
Duiverman et al. rapporteerden een significant effect op de GARS-score (gemiddeld verschil ten opzichtevan baseline -3,8; 95%BI -7,4 tot -0,4) en op het domein ‘fysiek functioneren' van de SRI schaal (gemiddeld].
Effect op inspanningstolerantie: kritische uitkomstmaatAlleen voor COPD werd het effect van niet-invasieve ventilatie op inspanningstolerantie gerapporteerd.
Chen et al. includeerden vier RCT's die het effect van niet-invasieve ventilatie op inspanningstolerantierapporteerden [Chen 2011]. Drie studies vonden geen significant effect en in de vierde studie was alleenhet dagelijkse aantal stappen (gemeten met een stappenteller) significant beter in de ventilatiegroep.
Meta-analyse van drie studies toonde geen significant effect op de 6-minuten loopafstand (gemiddeldverschil -13,95; 95%BI -57,74 tot 29,84).
Kolodziej et al. includeerden vier RCT's die het effect van niet-invasieve ventilatie op inspanningstolerantierapporteerden [Kolodziej 2007], en vonden vergelijkbare resultaten als Chen et al. Drie RCT's vondengeen significant effect op de 6-minuten loopafstand. Een vierde RCT vond een significant effect vanniet-invasieve ventilatie op de loopafstand (toename van 100m; p<0,001).
Struik et al. combineerden drie RCT's (waarvan er twee niet in de meta-analyse van Chen werdenopgenomen) en vonden eveneens geen significant effect op de 6-minuten loopafstand na 3 maanden(gemiddeld verschil 27,7; 95%BI -11,0 tot 66,3).
Aanvullend rapporteerden nog twee RCT's het effect van niet-invasieve ventilatie op deinspanningstolerantie.
Dreher et al. vonden een significant effect ten opzichte van de normale en de verdubbelde dosis zuurstofzowel op de 6-minuten (322 vs. 284 meter; p=0,01) als de 12-minuten loopafstand (622 vs. 555 meter;p=0,024), maar beiden ten nadele van niet-invasieve ventilatie [Dreher 2009].
Duiverman et al. daarentegen vonden een significant effect op de 6-minuten loopafstand ten voordele vanniet-invasieve ventilatie (gemiddeld verschil in verandering ten opzichte van baseline 77,3 meter; 95%BI
Conclusies:
Bij patiënten met kanker in de palliatieve fase
Er is bewijs van zeer lage kwaliteit dat bilevel positive airway pressure geen effect heeft op dyspneu in
vergelijking met high flow zuurstof.
Bij patiënten met een vergevorderd stadium van COPDEr is bewijs van lage kwaliteit dat niet-invasieve ventilatie effect heeft op dyspneu.
Er is conflicterend bewijs van lage kwaliteit over het effect van niet-invasieve ventilatie op kwaliteit vanleven, fysiek functioneren en inspanningstolerantie.
Bij patiënten met een vergevorderd stadium van hartfalenOver het effect van het gebruik van niet-invasieve beademing op dyspneu kan geen uitspraak wordengedaan.
Overwegingen:
Er is beperkte evidentie dat niet-invasieve beademing in de chronische fase van COPD invloed heeft op
dyspneu. Niet-invasieve beademing wordt aanbevolen bij patiënten met COPD door de richtlijnen van de
American College of Chest Physicians en van de Canadian Thoracic Society [Mahler 2010-1 en
2010-2De werkgroep heeft de indruk dat niet-invasieve beademing een plaats zou kunnen hebben bij de
behandeling van dyspneu bij patiënten met een vergevorderd stadium van COPD. Gelet op het feit dat de
interventie in de praktijk nog slechts in enkele centra wordt toegepast, wordt geen aanbeveling gedaan.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Aanbevelingen:
Overweeg uitzuigen alleen bij een tracheacanule bij productie van veel en/of taai sputum.
Literatuurbespreking:
Osadnik et al. includeerden 13 RCT's (7 RCT's tijdens exacerbaties (hier verder niet besproken) en 6
RCT's in de stabiele fase) die het effect evalueerden van technieken om de luchtwegen vrij te maken bij
luchtwegen.
Conclusies:
Over het effect van uitzuigen op dyspneu, kwaliteit van leven, fysiek functioneren en inspanningstolerantie
bij patiënten met kanker in de palliatieve fase of vergevorderde stadia van COPD of hartfalen kan geen
uitspraak worden gedaan.
Overwegingen:
Er is geen onderzoek verricht naar het effect van uitzuigen op dyspneu. In de richtlijnen worden er geen
adviezen gegeven over uitzuigen
Uitzuigen is zeer onaangenaam voor een patiënt omdat het een heftige hoestprikkel geeft. Mede om die
reden is het onder normale omstandigheden niet mogelijk en zinvol om uit te zuigen om dyspneu te
verlichten.
Uitzuigen kan wel worden overwogen als er sprake is van overmatige sputumproductie bij eentrachecanule, zeker wanneer het sputum taai is en/of weefselfragmenten bevat. De klinische praktijk laatzien dat uitzuigen van een tracheacanule goed uitvoerbaar en effectief is bij overmatige sputumproductieen/of taai sputum.
Aanbevelingen:
Uitgangsvraag
Bij patiënten met dyspneu in de palliatieve fase: is er een effect van medicatie op dyspneu, kwaliteit van
leven, fysiek functioneren en/of inspanningstolerantie ten opzichte van placebo, geen behandeling of
andere (medicamenteuze of niet-medicamenteuze) behandeling?
Ter verlichting van dyspneu bij patiënten in de palliatieve fase:Zet sterk werkende opioïden in:
Indien orale medicatie mogelijk en Indien een snel effect gewenst
gewenst is
is en/of de orale weg niet
mogelijk of gewenst is
Bij opïoidnaïeve patiënt
Slow release morfine 2dd 10 mg p.o. Geef z.n. 2,5 mg (bij ernstige
Alternatief: immediate release
dyspneu doseringen tot 20 mg)
morfine z.n. of 6dd 2,5-5 mg p.o.
of 6dd 2,5 mg morfine s.c. of i.v.
Switch naar slow release morfine als Alternatief: 15 mg/24 uur
de effectieve dagdosis is gevonden.
continu s.c. of i.v.
Geef 2dd de helft van de effectievedagdosis.
Indien patiënt reeds
Hoog de dosis met 25-50% op.
Hoog de dosering op met
morfine gebruikt in
25-50% en bepaal de
verband met pijn
equi-analgetische dagdosismorfine s.c./i.v.
Geef bij intermitterende injectiesz.n. of 6dd 1/6 van de dagdosis.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Geef bij continue infusie dedagdosis in 24 uur.
Indien patiënt reeds een Roteer naar morfine en geef daarbij
Bepaal de equi-analgetische
ander opioïd gebruikt in
de equi-analgetische dosis p.o.
dagdosis morfine s.c./i.v.
verband met pijn:
Alternatief: Hoog dosering van het
Geef bij intermitterende injecties
opioïd op met 25-50%.
z.n. of 6dd 1/6 van de dagdosis.
Geef bij continue infusie dedagdosis in 24 uur.
Na 24 uur. Hoog bij onvoldoende
Na 4 uur. Hoog bij onvoldoende
effect op in stappen van 25-50%.
effect op in stappen van25-50%.
In alle gevallen: z.n. 1/6 van de dagdosis.
Gebruik rescue medicatie alleen voor aanvalsgewijze dyspneu, die naar verwachting langer
dan 30 minuten zal aanhouden.
Kies bij een gestoorde nierfunctie (klaring <50 ml/min) voor intermitterende toediening van
morfine (zo nodig, op geleide van de klachten) of voor onderhoudsbehandeling met fentanylof hydromorfon.
Overweeg bij onvoldoende effect van morfine, zeker als angst en spanning een rol lijken te
spelen, toevoeging van een benzodiazepine:
oxazepam 3dd 10 mg of lorazepam 2dd 0,5 mg p.o. (bij een levensverwachting van
weken tot maanden), ofmidazolam 10-30 mg/24 uur s.c. (bij een levensverwachting van dagen tot een
Start met 1dd 4-8 mg dexamethason of 1dd 30-60 mg prednis(ol)on p.o., s.c. of i.v. bij:
Exacerbatie van COPD
Pneumonitis door radiotherapie of medicamenten
V. cava superior-syndroom
Obstructie van de luchtwegen
Beoordeel het effect na een week.
Zet palliatieve sedatie in bij refractaire dyspneu. Bij continue en diepe sedatie dient de
levensverwachting <1-2 weken te zijn. Bij dreigende verstikking wordt acute sedatietoegepast.
Gebruik de middelen en doseringen die vermeld worden in de KNMG-richtlijn Palliatievesedatie.
*In de thuissituatie kunnen pompen in gebruik zijn, waarbij doseringen alleen gegeven kunnen worden inveelvouden van 12 mg/24 uur. In dat geval is de startdosering 12 mg/24 uur en wordt bij dosisverhogingenafgerond naar het dichtstbijzijnde veelvoud van 12 mg/24 uur.
Literatuurbespreking:
Het literatuuronderzoek is beperkt tot studies bij patiënten met kanker in de palliatieve fase of
vergevorderde stadia van COPD of hartfalen.
Beschrijving van de studiesSystematische reviewsDe search identificeerde negen systematische reviews die het effect bestudeerden van medicamenteuzebehandeling bij patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderde stadia van COPDViola 2008],
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
en vier reviews over een mix van aandoeningen [Jennings 2001, Bailey 2010, DiSalvo 2008, Lorenz 2008] enéén review over benzodiazepines [Simon 2010].
Voor de behandeling van dyspneu bij patiënten met kanker in de palliatieve fase is de review vanBen-Aharon et al. de meest recente en volledige wat betreft opioïden [Ben-Aharon 2012], en wordt dezereview dan ook als uitgangspunt gebruikt. Simon et al vonden geen vergelijkende studies over behandelingvolledige [Simon 2010Voor de behandeling van dyspneu bij patiënten met vergevorderde stadia van COPD is de review vanJennings et al. de meest volledige wat betreft opioïden [Jennings 2001]. Simon et al. identificeerden nogéén extra studie over fentanyl [Simon 2013], terwijl Marciniuk nog een extra studie vond over morfine[Marciniuk 2011]. Wat betreft benzodiazepines is de review van Simon et al. de meest volledige [Simongevorderde stadia.
Voor de behandeling van dyspneu bij patiënten met vergevorderde stadia van hartfalen is de review vanJennings et al. de meest volledige wat betreft opioïden [Jennings 2001]. Simon et al. vonden geenstudies over benzodiazepines [Simon 2010]. Over corticosteroïden werden geen systematische reviewsgevonden.
De reviews van Bailey et al., Lorenz et al. en DiSalvo et al. includeerden geen extra studies ten opzichte
RCT's en controlled clinical trialsDe search identificeerde aanvullend nog vier RCT's en één gecontroleerde studie die niet in één van dehiervoor vermelde reviews geïncludeerd werden.
Gamborg et al. randomiseerden in een dubbelblinde, dubbel-dummy opzet 20 patiënten met eenvergevorderd stadium van longkanker of longmetastasen en dyspneu in rust, die behandeld werden metmorfine, tussen oraal toegediend morfine (1/12e van de dagdosis) of subcutaan toegediende morfinevisueel analoge schaal (VAS) 60 minuten na toediening.
Cuervo Pinna et al. vergeleken met een cross-over design oraal transmucosaal fentanylcitraat (OTFC) metplacebo bij 13 patiënten met een vergevorderd stadium van kanker (waarvan 10 patiënten met longkanker)en matige inspanningsdyspneu [Cuervo Pinna 2014een numeric rating scale (NRS) na 6 minuten tijdens een gestandaardiseerde looptest.
Hui et al. randomiseerden 20 patiënten met diverse soorten kanker (65% stadium IV) en aanvalsgewijzeachtereenvolgende looptesten van 6 minuten (één zonder medicatie en één met fentanyl of placebo(toegediend 15 minuten voor de tweede looptest)). Het primaire eindpunt was het percentage patiënten dattwee looptesten kon voltooien. Dyspneu, gemeten met een NRS en loopafstand waren secundaireuitkomstmaten.
Eén cross-over RCT vergeleek het effect van een korte behandeling (i.e. 4 dagen) met oraal toegediendmorfine (20 mg/dag) versus oraal toegediend oxycodon (10 mg/dag) versus placebo bij 35 patiënten metstabiel chronisch hartfalen en een NYHA klasse III-IV [Oxberry 2011]. Het primaire eindpunt wasverandering van dyspneu na 4 dagen in vergelijking met baseline, gemeten met een NRS. Dyspneu werdtevens gemeten met de Borg schaal. Aan het einde van deze studie werd de (nog steeds geblindeerde)patiënten gevraagd naar hun voorkeur. Als ze kozen voor morfine of oxycodon konden ze in eenopen-label verlenging van deze studie kiezen om door te gaan met het middel van hun keuze (deopioïdgroep). Deze groep werd vergeleken met een groep die een voorkeur uitsprak voor placebo of nietdoor wilde gaan met de studiemedicatie (de nonopioïdgroep) [Oxberry 2013]. Twintig patiëntengebruikten een opioïd (morfine of oxycodon) en dertien patiënten geen medicatie (nonopioïd groep). Hetprimaire eindpunt was het verschil in de NRS voor dyspneu tussen baseline en drie maanden.
Voor COPD werden aanvullend geen RCT's of gecontroleerde studies gevonden.
Kwaliteit van het bewijsDe twee Cochrane reviews zijn van goede kwaliteit [Jennings 2001
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
deden een uitgebreide search naar studies, met expliciete rapportering van de gebruikte methodologie enresultaten. De meeste andere reviews hebben een matige kwaliteit, voornamelijk door de gebrekkigerapportering van de resultaten van de kwaliteitsbeoordeling [Ben-Aharon 2012,, DiSalvo 2008, Bailey 2010].
Van de vier recentere gerandomiseerde studies heeft er één studie een onduidelijk risico op bias door eenontbreken van een beschrijving van de randomisatie en allocation concealmentdrie andere RCT's hebben een hoog risico op bias door het ontbreken van een intention-to-treat analyse] of selectieve rapportering van de resultaten [Gamborg 2013, Hui 2014open-label trial van Oxberry et al. heeft eveneens een hoog risico op bias door het ontbreken van
Effect op dyspneu: kritische uitkomstmaat
Opioïden
Kanker
Ben-Aharon et al. includeerden drie RCT's (bij een totaal van 116 patiënten met kanker, voornamelijk met
longkanker of -metastasen) die verneveld morfine (2 studies) of verneveld hydromorfon (1 studie)
vergeleken met placebo (verneveld fysiologisch zout) [Ben-Aharon 2012cross-over design. In geen enkele studie werd een significant verschil gevonden in het effect op dyspneu.
Een meta-analyse van deze drie studies was niet mogelijk.
Twee cross-over RCT's (bij een totaal van 19 patiënten met kanker) vergeleken subcutaan toegediend
morfine met placebo [Ben-Aharon 2012]. Eén studie liet een significant gewogen gemiddeld verschil zien
in dyspneu (-2,44, 95% BI -3,10 tot -1,78), terwijl de andere studie geen significant verschil liet zien (-1.80,
95% BI -3,81 tot 0,21). Een meta-analyse (Review Manager versie 5.3) van deze twee studies toonde een
significant effect (zie figuur 1; gemiddeld verschil -2,38; 95% BI ‑3,00 tot -1,76). Figuur 1. Effect op
dyspneu van subcutaan morfine versus placebo bij patiënten met kanker.
Eén cross-over RCT vergeleek verneveld hydromorfon met subcutaan/oraal hydromorfon of verneveldfysiologisch zout bij 25 patiënten met kanker [Ben-Aharon 2012]. Zowel verneveld hydromorfon alssubcutaan of oraal hydromorfon hadden geen significant effect op dyspneu in vergelijking met verneveldfysiologisch zout (gewogen gemiddeld verschil: verneveld hydromorfon: -0,56; 95% BI ‑1,61 tot 0,49;subcutaan of oraal hydromorfon: -0,47; 95% BI -1,48 tot 0,54).
Eén cross-over RCT vergeleek verneveld morfine met subcutaan toegediend morfine bij 12 patiënten metkanker [Ben-Aharon 2012]. Er werd geen significant verschil gevonden in het effect op dyspneu.
Eén RCT vergeleek een dosis van 25% met een dosis van 50% van de reguliere 4-uurs dosis oraal ofsubcutaan morfine bij 33 patiënten met kanker [Ben-Aharon 2012gevonden in het effect op dyspneu.
Gamborg et al. vergeleken oraal met subcutaan toegediende morfine bij 20 patiënten met eenvergevorderd stadium van longkanker of longmetastasen en dyspneu in rust [Gamborg 2013]. In beidegroepen trad een significante afname van de dyspneu na 60 minuten op. De VAS-score na 60 minuten washoger met oraal toegediende morfine in vergelijking met subcutaan toegediende morfine (4,4 vs. 3,0), maareen statistische vergelijking werd niet gerapporteerd.
Cuervo Pinna et al. vergeleken met een cross-over design (buccaal toegediend fentanyl (OTFC) met]. Er werden geensignificant verschillen gevonden in het effect op dyspneu na 3 minuten (NRS 4,3 vs. 5,1; p=0,13), na 6minuten (4,5 vs. 5,5; p=0,3), 30 minuten na de looptest (3,0 vs. 3,4; p=0,53) en 60 minuten na de looptest(2,4 vs. 2,6; p=0,56).
Hui et al. vergeleken subcutaan toegediend fentanyl met placebo bij 20 patiënten met kanker enaanvalsgewijze dyspneu [Hui 2014]. Subcutaan toegediend fentanyl resulteerde in een significantverschil tussen de gemiddelde NRS-score voor dyspneu direct na de tweede looptest (na behandeling metfentanyl) en die na de eerste looptest (zonder fentanyl) (-1,8, 95% BI -3,2 tot -0,4). Het verschil bij placebowas niet significant (-2, 95% BI -4 tot 0,02). De baseline NRS-score voor dyspneu bij de tweede looptest(15 minuten na toediening van fentanyl) was 0,9 (95% BI 0,04 tot 1,8) lager dan bij de eerste looptest. Hetverschil bij placebo was niet significant (0,7, 95% BI -0,1 tot 1,5). De vergelijking tussen fentanyl enplacebo toonde geen significante verschillen (hoewel er geen p-waarde werd gerapporteerd).
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
COPDJennings et al. includeerden negen cross-over RCT's die het effect op dyspneu rapporteerden van opioïden(dihydrocodeïne of (dia)morfine) versus placebo bij patiënten met vergevorderde stadia van COPD (N=160)[Jennings 2001]. Er werd geen significant verschil gevonden in het effect op dyspneu wanneer de zevenstudies met oraal/parenteraal toegediende opioïden gecombineerd werden met de twee studies oververneveld morfine (gestandaardiseerd gemiddeld verschil = ‑0,26; 95% BI -0,44 tot 0,08). Eenmeta-analyse van negen studies met oraal/parenteraal toegediende opioïden (waarvan zeven studies bijCOPD-patiënten) toonde wel een significant effect op dyspneu (gestandaardiseerd gemiddeld verschil‑0,40; 95% BI -0,63 tot -0,17), in tegenstelling tot de meta-analyse van drie studies over verneveld morfine(waarvan twee studies bij COPD-patiënten) (gestandaardiseerd gemiddeld verschil ‑0,11; 95% BI ‑0,32 tot0,10).
Marciniuk et al. vonden nog één bijkomende cross-over RCT die morfine met vertraagde afgifte vergeleekdeze studie een significant effect op dyspneu in vergelijking met placebo (gemiddeld verschil opVAS-schaal: ochtend 6,6 (95% BI 1,6 tot 11,6; p=0,011); avond: 9,5 (95% BI 3,0 tot 16,1; p=0,006)).
Simon et al. includeerden een studie bij 12 patiënten met COPD waarbij een eenmalige toediening vaneen looptest tussen beide groepen.
HartfalenJennings et al. includeerden één cross-over RCT die het effect van een eenmalige toediening vandihydrocodeïne vergeleek met placebo bij 12 patiënten met hartfalen (NYHA klasse II-III) [Jennings(gestandaardiseerd gemiddeld verschil -0,85; 95% BI -1,28 tot -0,42).
Viola et al. identificeerden nog een andere cross-over RCT die het effect van oraal toegediend morfinevergeleek met placebo bij tien patiënten met hartfalen (NYHA klasse III-IV) [Viola 2008dyspneuscores (gemeten op een VAS schaal) na 4 dagen bedroegen 13 in de morfinegroep versus 47 inde placebogroep, maar een p-waarde voor het verschil werd niet gerapporteerd.
Oxberry et al. vergeleken het effect van een korte behandeling (i.e. 4 dagen) van oraal toegediend morfine,oraal toegediend oxycodon en placebo bij 35 patiënten met stabiel chronisch hartfalen en een NYHAklasse III-IV [Oxberry 2011tussen de drie groepen.
In de vervolgstudie werden significante verschillen in afname van NRS-scores na 3 maanden gevondentussen de opioïdgroep en de non-opioïdgroep [Oxberry 2013]:
gemiddelde verandering in gemiddelde NRS: 2,0 vs. 0 (p=0,033)
gemiddelde verandering in maximale NRS: 0,54 vs. 0,15 (p=0,006)
De verschillen in Borg scores voor dyspneu waren niet significant.
BenzodiazepinesKankerSimon et al. includeerden drie RCT's (met een totaal van 190 patiënten met gevorderde kanker) diebenzodiazepines (lorazepam of midazolam) vergeleken met placebo (één cross-over RCT) of morfinelorazepam en placebo in het effect op dyspneu (gestandaardiseerd gemiddeld verschil -0,06; 95% BI ‑0,73tot 0,62). Er werd ook geen significant verschil gevonden tussen midazolam en morfine in het effect opdyspneu (gestandaardiseerd gemiddeld verschil -0,68; 95% BI -2,21 tot 0,84) of aanvalsgewijze dyspneu(relatief risico 0,76; 95% BI 0,53 tot 1,09) en evenmin tussen de combinatie van morfine s.c. + midazolams.c. versus morfine s.c. (gestandaardiseerd gemiddeld verschil 0,03) 95% BI -0,54 tot 0,61).
COPDSimon et al. includeerden vier cross-over RCT's (bij een totaal van 64 patiënten met vergevorderde stadiavan COPD) die benzodiazepines (clorazepaat, alprazolam of diazepam) vergeleken met placebo [Simondyspneu toonde tussen benzodiazepines en placebo (gestandaardiseerd gemiddeld verschil -0,16; 95% BI-0,73 tot 0,40).
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Effect op kwaliteit van leven: kritische uitkomstmaatGeen enkele review bij patiënten met kanker of COPD rapporteerde over het effect op kwaliteit van leven.
Viola et al. includeerden één cross-over RCT die het effect van oraal toegediend morfine vergeleek met(gemeten op een VAS schaal) na 4 dagen bedroeg 32 in de morfinegroep versus 46 in de placebogroep,maar een p-waarde werd niet gerapporteerd.
Een andere cross-over RCT rapporteerde over het effect van morfine versus oxycodon versus placebo opde kwaliteit van leven (gemeten met de SF-12 schaal) bij 35 patiënten met hartfalen (NYHA-klasse III-IV)]. Er werden geen significante verschillen gevonden tussen de verschillendebehandelgroepen.
Effect op fysiek functioneren: kritische uitkomstmaatGeen enkele review of RCT rapporteerde over het effect op fysiek functioneren.
Effect op inspanningstolerantie: kritische uitkomstmaatOpioïdenKankerCuervo Pinna et al. vonden geen significant verschil in de loopafstand tijdens een 6-minuten looptesttussen buccaal toegediend fentanyl (OTFC) en placebo bij 13 patiënten met gevorderde stadia van kanker[Cuervo Pinna 2014Hui et al. vonden een significant verschil in loopafstand tussen de eerste (zonder medicatie) en de tweedeniet significant (18,9, 95% BI -10,4 tot 48,2).
Een directe vergelijking tussen fentanyl en placebo toonde geen significante verschillen.
COPDJennings et al. includeerden tien cross-over RCT's die het effect op inspanningstolerantie (loopafstand)rapporteerden van opioïden versus placebo in patiënten met vergevorderde stadia van COPD (N=98)[Jennings 2001]. Er werd geen significant verschil gevonden wanneer de zeven studies overoraal/parenteraal toegediende opioïden gecombineerd werden met de drie studies over verneveld morfine(gestandaardiseerd gemiddeld verschil 0,19; 95% BI -0,05 tot 0,43). Een meta-analyse van acht studiesover oraal/parenteraal toegediende opioïden (waarvan zeven studies bij COPD-patiënten) toondeeveneens geen significant effect (gestandaardiseerd gemiddeld verschil 0,22; 95% BI -0,03 tot 0,47).
Simon et al. includeerden een studie bij 12 patiënten met COPD waarbij een eenmalige toediening vanbehandeld konden de inspanningstest significant langer volhouden (verschil 1.30 + 0,43 minuten, p=0.01).
HartfalenJennings et al. includeerden één cross-over RCT die het effect van dihydrocodeïne vergeleek met placebobij 12 patiënten met hartfalen (NYHA klasse II-III) [Jennings 2001]. Een significant effect opinspanningstolerantie werd gevonden ten voordele van dihydrocodeïne (gestandaardiseerd gemiddeldverschil 0,61; 95% BI 0,34 tot 0,88).
BenzodiazepinesGeen enkele RCT rapporteerde over het effect van benzodiazepines op de inspanningstolerantie.
Conclusies:
Kanker in de palliatieve fase
Er is bewijs van matige kwaliteit dat subcutaan toegediend morfine een effect heeft op dyspneu in
vergelijking met placebo bij patiënten met kanker in de palliatieve fase.
Ben-Aharon 2012
Er is bewijs van matige kwaliteit dat systemisch toegediend hydromorfon en verneveld hydromorfon nieteffectiever zijn dan placebo met betrekking tot het effect op dyspneu bij patiënten met kanker in depalliatieve fase.
Ben-Aharon 2012
Er is bewijs van matige kwaliteit dat verneveld morfine geen effect heeft op dyspneu in vergelijking met
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
placebo bij patiënten met kanker in de palliatieve fase.
Ben-Aharon 2012
Er is bewijs van lage kwaliteit dat verneveld morfine hetzelfde effect heeft op dyspneu als subcutaantoegediend morfine bij patiënten met kanker in de palliatieve fase.
Ben-Aharon 2012
Er is bewijs van matige kwaliteit dat 25% van de reguliere 4-uurs dosis oraal of subcutaan toegediendmorfine hetzelfde effect heeft op dyspneu als 50% van de reguliere 4-uurs dosis morfine bij patiënten metkanker in de palliatieve fase.
Ben-Aharon 2012
Er is bewijs van lage kwaliteit dat buccaal of subcutaan toegediend fentanyl geen effect heeft op dyspneuin vergelijking met placebo bij patiënten met kanker in de palliatieve fase.
Er is bewijs van lage kwaliteit dat lorazepam geen effect heeft op dyspneu in vergelijking met placebo bijpatiënten met kanker in de palliatieve fase.
Er is bewijs van lage kwaliteit dat er geen verschil is tussen morfine en midazolam met betrekking tot huneffect op dyspneu.
Er is bewijs van lage kwaliteit dat de combinatie van subcutaan midazolam en morfine geen effect heeft opdyspneu in vergelijking met subcutaan toegediend midazolam of subcutaan toegediend morfine alleen.
Er is bewijs van lage kwaliteit dat buccaal of subcutaan toegediend fentanyl geen effect heeft op deinspanningstolerantie in vergelijking met placebo bij patiënten met kanker in de palliatieve fase.
Over het effect van corticosteroïden op dyspneu, kwaliteit van leven of inspanningstolerantie bij patiëntenmet kanker in de palliatieve fase kan geen uitspraak worden gedaan.
Vergevorderde stadia van COPDEr is bewijs van lage kwaliteit dat oraal of subcutaan toegediende opioïden (dihydrocodeine en(dia)morfine) een effect hebben op dyspneu in vergelijking met placebo bij patiënten met vergevorderdestadia van COPD.
Jennings 2001
Er is bewijs van lage kwaliteit dat verneveld morfine geen effect heeft op dyspneu in vergelijking metplacebo bij patiënten met vergevorderde stadia van COPD.
Jennings 2001
Er is bewijs van lage kwaliteit dat verneveld fentanyl geen effect heeft op dyspneu in vergelijking metplacebo bij patiënten met vergevorderde stadia van COPD.
Er is bewijs van lage kwaliteit dat benzodiazepines (clorazepaat, alprazolam en diazepam) geen effecthebben op dyspneu in vergelijking met placebo bij patiënten met vergevorderde stadia van COPD.
Er is bewijs van lage kwaliteit dat opioïden (dihydrocodeïne en (dia)morfine) geen effect hebben op deinspanningstolerantie in vergelijking met placebo bij patiënten met vergevorderde stadia van COPD.
Jennings 2001
Er is bewijs van lage kwaliteit dat verneveld fentanyl een effect heeft op de inspanningstolerantie invergelijking met placebo bij patiënten met vergevorderde stadia van COPD.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Over het effect van corticosteroïden op dyspneu, kwaliteit van leven of inspanningstolerantie bij patiëntenmet vergevorderde stadia van COPD kan geen uitspraak worden gedaan.
Vergevorderde stadia van hartfalenEr is conflicterend bewijs over het effect van opioïden (dihydrocodeïne, morfine en oxycodon) op dyspneuin vergelijking met placebo of geen behandeling bij patiënten met vergevorderde stadia van hartfalen.
Jennings 2001
Er is bewijs van matige kwaliteit dat opioïden (dihydrocodeïne, morfine en oxycodon) geen effect hebbenop kwaliteit van leven in vergelijking met placebo bij patiënten met vergevorderde stadia van hartfalen.
Viola 2008, Oxberry 2011
Er is bewijs van lage kwaliteit dat dihydrocodeïne een effect heeft op de inspanningstolerantie invergelijking met placebo bij patiënten met vergevorderde stadia van hartfalen.
Jennings 2001
Over het effect van benzodiazepines op dyspneu, kwaliteit van leven of inspanningstolerantie bij patiëntenmet vergevorderde stadia van hartfalen kan geen uitspraak worden gedaan.
Over het effect van corticosteroïden op dyspneu, kwaliteit van leven of inspanningstolerantie bij patiëntenmet vergevorderde stadia van hartfalen kan geen uitspraak worden gedaan.
Algehele kwaliteit van bewijs = matig tot laag
In tabel 1 staan de belangrijkste conclusies kort weergegeven.
Tabel 1. Vergelijkende studies naar het effect van opioïden, corticosteroïden en benzodiazepines op
dyspneu, kwaliteit van leven, fysiek functioneren en inspanningstolerantie bij patiënten met kanker
in de palliatieve fase of vergevorderde stadia van COPD of hartfalen.
van leven functioneren
Kanker in de palliatieve fase
Morfine s.c. versus placebo
Morfine verneveld versus placebo
Morfine s.c. versus verneveld
Morfine s.c. versus midazolam s.c.
Morfine s.c. + midazolam s.c. versus
morfine s.c.
Fentanyl buccaal of s.c. versus placebo -2
Hydromorfon s.c. of verneveld versus
placeboLorazepam versus placebo
Corticosteroïden
COPD
Dihydrocodeine of (dia)morfine versus +2
placeboMorfine verneveld versus placebo
Fentanyl verneveld versus placebo
+2 (dihydrocodeine)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Significant verschil ten voordele van eerstgenoemde middel
Geen significant verschil
Bewijs van matige kwaliteit
Bewijs van lage kwaliteit
Lege vakjes Geen vergelijkende studies
Overwegingen:
In het onderstaande wordt ingegaan op de overwegingen bij de rol van medicamenteuze behandeling
(opioïden, corticosteroïden, benzodiazepines en andere medicatie) van dyspneu. Er zijn diverse richtlijnen
op het gebied van dyspneu van:
(alleen bij COPD),
(alleen bij COPD),
(alleen bij kanker),
(alleen bij kanker),
(bij dyspneu, ongeacht de aard van de onderliggende ziekte)
van de onderliggende ziekte)
, Marciniuk 2011, Kvale 2007,Clinical Care Ontario 2010, QaseemHoewel vrijwel alle literatuur betrekking heeft op patiënten met kanker en COPD, ziet de werkgroep geenreden waarom ondergenoemde middelen niet ingezet zouden kunnen of moeten worden bij patiënten metdyspneu op basis van vergevorderde stadia van hartfalen of andere aandoeningen. In de aanbevelingenwordt derhalve gesproken van ‘dyspneu in de palliatieve fase'.
Een pilotstudie bij 6 patiënten met ALS suggereerde dat morfine veilig en effectief is bij de behandeling vandyspneu bij deze ziekte [Clemens 2008]. Er werd geen systematisch onderzoek gevonden van het effectvan opioïden op dyspneu bij andere dan bovengenoemde aandoeningen.
OpioïdenPlacebo-gecontroleerde studies laten een gemiddeld verschil in dyspneu tussen opioïden en placebo zienvan 1 punt op een schaal van 0-10 of 10 mm op een schaal van 100 mm [Jennings 2001, Abernethy].
Opioïden versus zuurstofIn een niet-gerandomiseerde studie bij 46 patiënten met kanker werd het effect van toediening van morfineof hydromorfon op dyspneu bestudeerd met en zonder toediening van 4 l zuurstof/minuut [Clemenssignificante afname van dyspneu optrad. Hoewel er geen sprake was van een gerandomiseerd onderzoekmet een directe vergelijking, suggereert de studie wel dat opioïden meer effect hebben op dyspneu dantoediening van zuurstof.
De werkgroep is van mening dat al primaire behandeling van dyspneu in de palliatieve fase morfine devoorkeur heeft boven zuurstof.
Keuze van het opioïdAlle richtlijnen adviseren het gebruik van oraal of parenteraal toegediende opioïden bij dyspneu bij kanker
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Een aantal richtlijnen raadt expliciet het gebruik van verneveld morfine af [Marciniuk 2011, Mahler2010-1 en 2010-2Hoewel er vrijwel alleen evidentie is voor dihydrocodeine en morfine, specificeren de meeste richtlijnen nietdat er een voorkeur is voor een specifiek opioïd. De richtlijnen van Cancer Care Ontario en van de LongAlliantie Nederland noemen in hun aanbevelingen alleen morfine [Cancer Care Ontario 2010maar stelt expliciet dat ze er op basis van de klinische praktijk van uitgaan dat andere opioïden ookeffectief zijn tegen dyspneu [Leitlinienprogramm Onkologie 2014]. De richtlijn van de NHS Scotlandadviseert morfine als eerste keusmiddel bij opioidnaïeve patiënten, meer geeft aan dat als de patiënt al eenDe werkgroep is van mening dat op basis van de beschikbare evidentie morfine het middel van eerstekeuze is, maar sluit (bij gebrek aan adequate studies) het effect van andere opioïden (vooral fentanyl enoxycodon) niet uit.
Onderhoudsbehandeling met morfine is gecontra-indiceerd bij een gestoorde nierfunctie (klaring <50ml/min) in verband met het risico op stapeling. Daarom wordt continue infusie of intermitterende toedieningvan morfine met vaste intervallen ontraden. Het risico van stapeli is bij oxycodon minder en bij fentanyl enhydromorfon niet aanwezig; deze middelen zijn daarom meer geschikt voor onderhoudsbehandeling vandyspneu bij patiënten met een klaring van <50 ml/min. Eventueel kan morfine wel zo nodig wordenvoorgewchreven. Wanneer het effect is uitgewerkt kan opnieuw een dosis worden gegeven.
De orale toedieningsweg heeft (om praktische redenen) de voorkeur. Indien een snel effect gewenst iswordt intermitterende of continue parenterale (subcutane of intraveneuze) toediening aanbevolen [KimIndien de patiënt reeds morfine in verband met pijn gebruikt, wordt in de literatuur aanbevolen om dedosering met stappen van 25-50% te verhogen.
Indien de patiënt reeds een ander opioïd in verband met pijn gebruikt (bijvoorbeeld fentanyl, oxycodon ofhydromorfon) gebruikt zijn drie strategieën mogelijk:
De dosering van het opioïd met 25-50% verhogen;
De dosering van het opioïd niet veranderen en morfine bijgeven, waarbij gekozen kan worden voor
slow release of immediate release morfine in bovengenoemde doseringsschema's vooropioïdnaïeve patiënten;Roteren naar morfine, waarbij wordt gestart met de equi-analgetische dosis.
De werkgroep heeft een voorkeur voor de derde mogelijkheid, zeker als de pijn niet goed onder controle isen/of er sprake is van hinderlijke bijwerkingen.
Doseringsschema en toedieningswegDe meeste richtlijnen geven geen aanbevelingen voor het doseringsschema, De Long Alliantie Nederland]. Bijonvoldoende effect wordt de dosering in stappen van 50% opgehoogd. Indien de effectieve dagdosisgevonden is, wordt overgegaan op slow release morfine, waarbij 2dd 50% van de dagdosis wordt gegeven.
Voor ‘aanvalsgewijze dyspneu' wordt vaak15% van de dagdosis als immediate release morfine gegeven.
De richtlijn van Cancer Care Ontario adviseert een startdosis van 6dd 5 mg immediate release morfine metLeitlinienprogramm Onkologie adviseert om te starten met 6dd 2,5-5 mg en de richtlijn van de NHSScotland met 4-6dd 2 mg [Leitlinienprogramm Onkologie 2014Als duidelijk is welke dagdosis effectief is voor de bestrijding van de dyspneu, kan overgegaan worden opslow release morfine (waarbij 2dd de helft van de effectieve dagdosis gegeven wordt).
Mede gelet op het ontbreken van meerwaarde van titreren met immediate release morfine bij pijn kan erook voor gekozen worden om direct te starten met slow release morfine.
In een van de meest recente gerandomiseerde studies bij 48 opioïdnaïeve patiënten werd gestart met eenbij 83 patiënten met chronische dyspneu werd gestart met 1dd 10 mg slow release morfine [Currow]. Bij onvoldoende effect werd opgehoogd in stappen van 10 mg/dag. Bij 62% vande patiënten gaf slow release morfine voldoende verlichting van de dyspneu (Number Needed tot Treat(NNT) 1,6). Bij 67% van de responders was 10 mg/dag voldoende, bij 27% 20 mg/dag en bij 6% 30mg/dag. Van de responders had 53% na drie maanden nog steeds baat bij de behandeling.
Een recente review van dezelfde auteurs adviseerde 1dd 10 mg slow release morfine als startdosering
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
].
Desondanks adviseert de werkgroep een startdosering van 2dd 10 mg slow release morfine. Argumentenhiervoor zijn:
Het is farmacologisch rationeler om slow release morfine 2x daags te doseren.
Het is verwarrend een andere doseringsfrequentie van morfine te gebruiken dan bij de behandeling
van pijn (waarbij slow release opioïden standaard 2dd worden gegeven).
De werkgroep heeft een lichte voorkeur om direct te starten met slow release morfine, maar vindt hettitreren met immediate release morfine een goed alternatief. Dat kan in eerste instantie alleen zo nodigworden toegediend, maar er kan ook voor een vast schema met toedieningen om de vier uur wordengekozen.
De werkgroep adviseert in beide gevallen om standaard immediate release morfine (in een dosering van1/6 van de dagdosis, waarbij afgerond wordt naar het dichtstbij zijnde veelvoud van 5 mg) voor te schrijvenvoor aanvalsgewijze dyspneu, die naar verwachting langer dan 30 minuten zal aanhouden. Bij eenstartdosis van 2dd 10 mg impliceert dit een dosering van 5 mg immediate release. Er is gekozen voor 1/6van de dagdosis, omdat de dosering dan precies overeenkomt met de 4-uurs dosering.
Indien gekozen wordt voor intermitterende toediening van morfine s.c. of i.v. worden bij opioïdnaïevepatiënten doseringen van 6dd 1-3 mg geadviseerd [Cancer Care Ontario 2010, NHS Scotland 2014In het artikel van Kim bedroeg de mediane startdosering bij continue subcutane of intraveneuze toedieningvan morfine 25 mg/24 uur (range 10-75); de mediane maximale dosering was eveneens 25 mg/24 uur(range 15-200) [Kim 2013].
Behandeling van aanvalsgewijze dyspneuIn de literatuur worden geen adviezen gegeven over de behandeling van aanvalsgewijze dyspneu. Geletop het feit dat het effect pas optreedt na circa 30 minuten, heeft toediening van immediate release morfinealleen zin bij langdurige aanvalsgewijze dyspneu of bij voorspelbare aanvalsgewijze dyspneu (waarbij demorfine 30-45 minuten tevoren wordt gegeven). Analoog aan de situatie bij doorbraakpijn, wordt gekozenvoor 1/6 van de dagdosis morfine. Het gebruik van snelwerkende fentanylpreparaten (de zogenaamderapid onset opioids die via het mond- of neusslijmvlies worden toegediend) voor de behandeling vanaanvalsgewijze dyspneu wordt niet aanbevolen.
Indien een snel effect gewenst is, kan gekozen worden voor subcutane of intraveneuze toediening vanmorfine. Bij opioïdnaïeve patiënten wordt een dosering van 2,5 mg morfine s.c. of i.v. aanbevolen. Bijpatiënten die al een opioïd gebruiken wordt 1/6 van de dagdosis aangehouden (omgerekend naar morfineen naar subcutane of intraveneuze toediening.
Bij dreigende verstikking of verbloeding zullen in het algemeen hogere doseringen morfine (10-20 mg)worden gebruikt.
Bijwerkingen en risico'sSufheid, misselijkheid, braken en obstipatie zijn frequent optredende bijwerkingen van opioïden [Currow]. In de studie van Currow stopte 22% van de patiënten de morfine vanwegeIn de wordt ademdepressie genoemd als mogelijke engevreesde bijwerking van opioïden bij patiënten met COPD [Mahler 2010-1]. In de richtlijnen van deCancer Care Ontario en van de Long Alliantie Nederland wordt expliciet gesteld dat proportioneelgedoseerde opioïden geen risico geven op ademdepressie [Clinical Care Ontario 2010Nederland 2011]. Recent onderzoek laat zien dat laag gedoseerde opioïden bij patiënten met ernstigelongaandoeningen niet geassocieerd zijn met een verhoogde kans op opname in een ziekenhuis of].
BenzodiazepinesBenzodiazepines kunnen worden voorgeschreven in de gedachte dat angst en spanning van invloed zijnop dyspneu en dat door vermindering daarvan de intensiteit van de dyspneu kan afnemen. Op basis vande systematische review van Simon wordt monotherapie met benzodiazepines niet geadviseerd [Simonde NHS Scotland adviseert lorazepam, diazepam of midazolam als niet-medicamenteuze behandeling en]. Derichtlijn van het Leitlinienprogramm Onkologie geeft aan dat benzodiazepines overwogen kunnen worden
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
].
De in de reviews van Simon en Ben-Aharon besproken dubbelblinde gerandomiseerde studie vanNavigante liet geen effect op dyspneuscores zien van de toevoeging van midazolam s.c. aan morfine s.c.
ondervonden, gaf na 24 uur 92% van de patiënten die de combinatie kreeg een bevestigend antwoordversus 69% van de patiënten die alleen subcutaan morfine kregen (p=0,03). Na 48 uur bedroegen dezepercentages resp. 96% vs. 87,5% (p-waarde niet vermeld).
Op basis van deze studie en op basis van de klinische praktijk kan overwogen worden om eenbenzodiazepine toe te voegen als behandeling met morfine onvoldoende effect heeft op de dyspneu, zekerLeitlinienprogramm Onkologie 2014, Navigante 2006, Simon 2010]. Daarbijgekozen worden voor midazolam s.c. Bij patiënten met een langere levensverwachting wordt gekozen vooroxazepam of lorazepam p.o., omdat dit in de dagelijkse praktijk de meest gebruikte benzodiazepines zijn.
Het gebruik van diazepam wordt niet aangeraden vanwege de lange halfwaardetijd.
Benzodiazepines worden ook gebruikt in het kader van palliatieve sedatie. Daarbij wordt vaak gebruikgemaakt van midazolam.
Palliatieve sedatie kan worden ingezet als er sprake is van ondraaglijk lijden als gevolg van referactairedyspneu (dat wil zeggen dyspneu, die niet goed behandelbaar is en/of waarbij de behandeling gepaardgaat met onaanvaardbare bijwerkingen) conform de KNMG-richtlijn Palliatieve Sedatie [KoninklijkeNederlandse Maatschappij ter Bevordering van de Geneeskunst 2009dient de levensverwachting <1-2 weken te zijn. Acute sedatie wordt ingezet bij dreigende verstikking ofverbloeding.
CorticosteroïdenEr zijn geen gerandomiseerde studies over het effect van corticosteroïden (prednis(ol)on of dexamethason)bij dyspneu.
exacerbaties van COPD, pneumonitis door radio- of chemotherapie, lymphangitis carcinomatosa en v.
cava superiorsyndroom als mogelijke indicaties genoemd.
In de richtlijnen worden als indicaties genoemd: exacerbatie COPD (al dan niet als comorbiditeit) [ClinicalNHS Scotland 2014], pneumonitis door radio- of chemotherapie [Kvale 2007luchtwegen door tumor [Leitlinienprogramm Onkologie 2014Clinical Care Ontario geeft aan dat er geen redenen zijn om corticosteroïden aan- of af te raden bijdyspneu [Clinical Care Ontario 2010]. In de overige richtlijnen wordt de rol van corticosteroïden nietbesproken.
Er is geen reden om te veronderstellen dat er verschil zou zijn in het effect van (equivalente doseringenvan) prednis(ol)o)n of dexamethason op dyspneu. Gebruikelijke doseringen zijn 1dd 4-8 mg dexamethasonof 1dd 30-60 mg prednis(ol)on p.o., s.c. of i.v. Indien er na een week geen effect is opgetreden, worden decorticosteroïden gestaakt. Indien er wel een effect is, wordt geprobeerd de dosering geleidelijk teverminderen op geleide van de klachten en uiteindelijk zo mogelijk de corticosteroïden te staken.
Overige medicamentenDe systematische review van Jeba over de rol van verneveld furosemide includeerde twee RCT's bijrespectievelijk 7 en 15 patiënten met kanker. Geen van beide studies toonde een effect aan vanverneveling van furosemide. Het gebruik ervan wordt afgeraden door de richtlijn van Clinical Care Ontario].
Vernevelen met acetylcysteïne wordt in de praktijk gebruikt als er sprake is van dyspneu en taai Iossputum. Er is geen onderbouwing door onderzoek en de werkgroep is van mening dat in de praktijk blijktdat het niet effectief is. Bovendien ruikt het zeer onaangenaam.
Dyspneu in de palliatieve fase (3.0)
Literatuurbespreking:
U kunt het van de richtlijn in de IKNL webshop bekijken & bestellen.
Inleiding
Dyspneu is een onaangename gewaarwording van de ademhaling.
Aanvalsgewijze dyspneu is dyspneu die tijdelijk (meestal <10 min) ernstiger of onaangenamer is dan de
normale fluctuaties in dyspneu of die uitsluitend aanvalsgewijs optreedt.
obstructie bovenste luchtwegen: tumor, allergische reactie, secreet, aspiratie, dubbelzijdige
afname ventilerend oppervlak: na longoperatie, atelectase, zeer uitgebreide
longmetastaseninterstitiële afwijkingen: bestralingspneumonitis/fibrose, longafwijkingen door radiotherapie
of medicamenten, lymphangitis carcinomatosa, vochtretentie door nierfalen ofantitumortherapie, andere interstitiële longaandoeningenastma/COPD
extrapulmonaal/intrathoracaal: pleuravocht (pleurale metastasen, infectieus, hartfalen),
pneumothorax, v. cava superior syndroomcardiaal (hartfalen): myocardaandoeningen, kleplijden, pericarditis (carcinomatosa, infectieus),
ritme- of geleidingsstoornissenoverige oorzaken:
zwakte van de ademhalingsspieren (neuromusculaire aandoeningen, paraneoplastisch,
inactiviteit, bij anorexie-cachexie-syndroom)diafragmahoogstand (ascites, massale levermetastasen, parese n. phrenicus)
metabole acidose (bijvoorbeeld diabetische keto-acidose)
psychogene (angst, spanning en/of depressie) en existentiële factoren
Anamnese en lichamelijk onderzoek
Meetinstrumenten (dyspneuscore m.b.v. numeric rating scale, evt. Chronic Respiratory
Questionnaire bij COPD, Utrecht Symptoom Dagboek bij patiënten met kanker)
3. Aanvullende diagnostiek (indien haalbaar, zinvol en gewenst):
Saturatiemeting, arteriële bloedgassen
Laboratoriumonderzoek (Hb, BNP, D-dimeer, glucose)
Beeldvorming: X-thorax, CT thorax, CT-angiografie, echocardiografie
Kweken sputum en evt. bloed, longfunctie, ECG, bronchoscopie
1. Integrale benadering:
Geef adequate voorlichting en instructie; maak gebruik van schriftelijke informatie en
attendeer op relevante websites.
Bevorder het zelfmanagement van de patiënt door adviezen over leefregels en zelf toe te
passen interventies.
Exploreer gedachtes over de dyspneu, hoop en verwachtingen ten aanzien van de
toekomst en wensen rond het levenseinde.
Bied desgewenst ondersteuning aan door lotgenoten, gespecialiseerd verpleegkundige,
gespecialiseerd fysiotherapeut, ergotherapeut, apotheker, maatschappelijk werker,
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
psycholoog, geestelijk verzorger en/of vrijwilliger.
Zorg voor goede coördinatie en overdracht van zorg; maak afspraken over
beschikbaarheid en bereikbaarheid van zorgverleners.
2. Indien haalbaar, zinvol en gewenst: behandeling van de oorzaak:
bij obstructie van de bovenste luchtwegen door tumor: tracheotomie, laser, cauterisatie,
coagulatie, cryotherapie, stentplaatsing, radiotherapiebij dyspneu door longtumor: radiotherapie
bij dyspneu door longtumor, uitgebreide longmetastasen of lymphangitis carcinomatosa:
systeemtherapie (chemotherapie, antihormonale therapie, targeted therapy)behandeling van COPD of hartfalen
behandeling van pneumonie
bij longembolie: antistolling
bij pleura- of pericardvocht, pneumothorax of ascites: punctie, drainage, evt. pleuro- of
pericardiodese, pericardfenestratiebij vena cava superior syndroom: radiotherapie, chemotherapie of stentplaatsing
bij anemie (Hb <5-6 mmol/l): bloedtransfusie
correctie van metabole acidose
behandeling/begeleiding bij psychische en existentiële factoren
3. Symptomatische niet-medicamenteuze behandeling:
adviezen ten aanzien van ademhalingsoefeningen c.q. technieken,
ontspanningsoefeningen en doseren van inspanninggebruik van een rollator, karretje om zuurstoffles te vervoeren, ventilator
proefbehandeling bij acuut ontstane dyspneu (indien zuurstof beschikbaar)
chronisch gebruik alleen bij diffusiestoornis (bijv. lymphangitis carcinomatosa,
longfibrose)evalueer het effect aan de hand van de dyspneu
uitzuigen tracheacanule
4. Symptomatische medicamenteuze behandeling:
Indien orale medicatie mogelijk en Indien een snel effect gewenst
gewenst is
is en/of de orale weg niet
mogelijk of gewenst is
Bij opïoidnaïeve patiënt Slow release morfine 2dd 10 mg p.o. Geef z.n. 2,5 mg (bij ernstige
Alternatief: immediate release
dyspneu doseringen tot 20 mg) of
morfine z.n. of 6dd 2,5-5 mg p.o.
6dd 2,5 mg morfine s.c. of i.v. op
Switch naar slow release morfine als
de effectieve dagdosis is gevonden.
Alternatief: 15 mg/24 uur continu
Geef 2dd de helft van de effectieve
s.c. of i.v.
Indien patiënt reeds
Hoog de dosis met 25-50% op.
Hoog de dosering op met 25-50%
morfine gebruikt in
en bepaal de equi-analgetische
verband met pijn
dagdosis morfine s.c./i.v.
Geef bij intermitterende injectiesz.n. of 6dd 1/6 van de dagdosisop vast schema s.c. of i.v.
Geef bij continue infusie dedagdosis in 24 uur.
Indien patiënt reeds een Roteer naar morfine en geef daarbij
Bepaal de equi-analgetische
ander opioïd gebruikt in de equi-analgetische dosis p.o.
dagdosis morfine s.c. of i.v.
verband met pijn:
Alternatief: Hoog dosering van het
Geef bij intermitterende injecties
opioïd op met 25-50%.
z.n. of 6dd 1/6 van de dagdosisop vast schema s.c. of i.v.
Geef bij continue infusie dedagdosis in 24 uur.
Na 24 uur. Hoog bij onvoldoende
Na 4 uur. Hoog bij onvoldoende
effect op in stappen van 25-50%.
effect op in stappen van 25-50%.
In alle gevallen: z.n. 1/6 van de dagdosis.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Kies bij een gestoorde nierfunctie (klaring <50 ml/min) voor intermitterende
toediening van morfine (zo nodig, op geleide van de klachten) of vooronderhoudsbehandeling met fentanyl transdermaal, hydromorfon oraal, s.c. of i.v.
of evt. oxycodon oraal, s.c. of i.v.
Gebruik voor het vaststellen van de equi-analgetische dosis de omrekentabel in
corticosteroïden (1dd 4-8 mg dexamethason of 1dd 30-60 mg prednison p.o., s.c. of i.v.)
Exacerbatie van COPD
pneumonitis door radiotherapie of medicamenten
v. cava superior-syndroom
obstructie van de grote luchtwegen
toevoeging van benzodiazepines bij onvoldoende effect van morfine, vooral bij angst en
spanning: oxazepam 3dd 10 mg/lorazepam 2dd 0,5 mg p.o, of (bij een levensverwachtingvan dagen tot een week) midazolam 10-30 mg/24 uur s.c.
palliatieve sedatie bij refractaire dyspneu (bij continue en diepe sedatie alleen bij een
levensverwachting <1-2 weken); acute sedatie bij dreigende verstikking. Gebruik middelenen doseringen conform .
Dyspneu in de palliatieve fase (3.0)
1 - Ahmedzai S
2 - Allard PAllard P, Lamontagne C, Bernard P et al. How effective are supplementary doses of opioids for dyspnea in
3 - American Thoracic SocietyAmerican Thoracic Society. Dyspnea. Mechanisms, assessment, and management: a consensus statement.
4 - Baltzan MABaltzan MA, Alter MA, Rotaple M et al. Fan to palliatie exerciceinduced dyspnea with severe COPD. AmericanJournal of Respiratory and Critical Care Medicine 2000; 161 (suppl 3): A59.
5 - Bausewein CBausewein C, Booth S, Gysels M et al. Non-pharmacological interventions for breathlessness in advanced stages ofmalignant and non-malignant disease.
6 - Ben-Aharon IBen-Aharon I, Gafter-Gvili A, Paul M et al. Interventions for alleviating cancer-related dyspnea: a systematic review.
7 - Booth SBooth S, Moosavi SH, Higginson IJ. The etiology and management of intractable breathlessness in patients withadvanced cancer: a systematic review of pharmacological therapy.
8 - Booth SBooth S, Wade R, Johnson M et al. The use of oxygen in the palliation of breathlessness. A report of the expertworking group of the Scientific Committee of the Association of Palliative Medicine.
9 - Bredin MBredin M, Corner J, Krishnasamy M et al. Multicentre randomised controlled trial of nursing intervention for
10 - Bruce DM
11 - Bruera EBruera E, Schoeller T, MacEachern T. Symptomatic benefit of supplemental oxygen in hypoxemic patients with
12 - Clemens KEClemens KE, Klaschik E. Symptomatic therapy of dyspnea with strong opioids and its effect on ventilation inpalliative care patients.
13 - Clemens KEClemens KE, Quednau I, Klaschik E. Is there a higher risk of respiratory depression in opioid-naïve palliative care
14 - Clemens KEClemens KE, Quednau I, Klaschik E. Use of oxygen and opioids in the palliation of dyspnoea in hypoxic and
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
15 - Connors SConnors S, Graham S, Peel T. An evaluation of a physiotherapy led non-pharmacological breathlessness
16 - Corner J
17 - Cranston JM
18 - Currow DCCurrow DC, Agar M, Smith J et al. Does palliative home oxygen improve dyspnoea? A consecutive cohort study.
19 - DiSalvo WMDiSalvo WM, Joyce MM, Tyson LB et al. Putting evidence into practice: evidence-based interventions for
20 - Dorman SDorman S, Byrne A, Edwards A. Which measurement scales should we use to measure breathlessness in palliativecare? A systematic review.
21 - Dudgeon DJDudgeon DJ, Kristjanson L, Sloan JA et al. Dyspnea in cancer patients: prevalence and associated factors.
22 - Freedman S
23 - Górecka DGórecka D, Gorzelak K, Sliwi?ski P et al. Effect of long-term oxygen therapy on survival in patients with chronic
24 - Hately JHately J, Laurence V, Scott A et al. Breathlessness clinics within specialist palliative care settings can improve the
25 - Jennings ALJennings AL, Davies AN, Higgings JP et al. A systematic review of the use of opioids in the management of
26 - Johnson MJohnson M, Moore S. Research into practice: the reality of implementing a non-pharmacological breathlessness
27 - Kollef MHKollef MH, Johnson RC. Transtracheal gas administration and the perception of dyspnea. Respiratory Care 1990;35: 791-799.
28 - Kvale PA
29 - Liss HPLiss HP, Grant BJ. The effect of nasal flow on breathlessness in patients with chronic obstructive pulmonarydisease.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
30 - Navigante AHNavigante AH, Cerchietti LC, Castro MA et al. Midazolam as adjunct therapy to morphine in the alleviation of severe
31 - Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose/Kwaliteitsinstituut voor deGezondheidszorg CBONederlandse Vereniging van Artsen voor Longziekten en Tuberculose/Kwaliteitsinstituut voor de GezondheidszorgCBO (CBO). Richtlijn Zuurstofbehandeling thuis. Utrecht: 2000.
32 - Rocker GMRocker GM, Sinuff T, Horton R et al. Advanced chronic obstructive pulmonary disease: innovative approaches topalliation.
33 - Smith ELSmith EL, Hann DM, Ahles TA et al. Dyspnea, anxiety, body consciousness, and quality of life in patients with lung
34 - Schwartzstein RM
Schwartzstein RM, Lahive K, Pope A et al. Cold facial stimulation reduces breathlessness induced in normal
35 - Thomas JR
36 - Uronis HEUronis HE, Currow DC, McCrory DC et al. Oxygen for the relief of dyspnoea in mildly- or non-hypoxaemic patients
37 - Viola R
38 - Vora VA
39 - Wymenga ANWymenga AN, Werf van der TS, Sleijfer DTh. Dyspnoe bij kankerpatiënten: oorzaken en therapie. NederlandsTijdschrift voor Palliatieve Zorg 2003; 4: 49-54.
40 - Van den Aardweg JGVan den Aardweg JG. 4 soorten dyspneu.
41 - Booth SBooth S, Silvester S, Todd C.Breathlessness in cancer and chronic obstructive pulmonary disease: using a.
42 - Homsi J.
43 - Parshall MBParshall MB, Schwartzstein RM, Adams L, et al. An official American Thoracic Society statement: update on themechanisms, assessment, and management of dyspnea.
44 - De Peuter SDe Peuter S, Van Diest I, Lemaigre V, Verleden G, Demedts M, van den Bergh O. Dyspnea: the role ofpsychological processes.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
45 - Simon STSimon ST, Weingärtner V, Higginson IJ, et al. Definition, categorization, and terminology of episodic breathlessness:consensus by an international Delphi survey.
46 - Spreeuwenberg CSpreeuwenberg C, Vissers K, Raats I, et al. Zorgmodule palliatieve zorg. Coördinatieplatform Zorgstandaarden enhet Kwaliteitsinstituut Ministerie van Volksgezondheid, Welzijn en Sport, 2013.
47 - Tataryn DTataryn D, Chochinov HM.Predicting the trajectory of will to live in terminally ill patients.
48 - Bausewein CBausewein C, Booth S, Gysels M, et al. Individual breathlessness trajectories do not match summary trajectories in.
49 - Currow DCCurrow DC, Smith J, Davidson PM, et al. Do the trajectories of dyspnea differ in prevalence and intensity by
50 - Dudgeon DJ
51 - Janssen DJJanssen DJ, Spruit MA, Wouters EF, et al. Daily symptom burden in end-stage chronic organ failure: a systematicreview.
52 - Moens KMoens K, Higginson IJ, Harding R. Are there differences in the prevalence of palliative care-related problems inpeople living with advanced cancer and eight non-cancer conditions? A systematic review.
53 - Simon STSimon ST, Weingärtner V, Higginson IJ, et al. Definition, categorization, and terminology of episodic breathlessness:consensus by an international Delphi survey.
54 - Solano JPSolano JP, Gomes B, Higginson IJ. A comparison of symptom prevalence in far advanced cancer, AIDS, heartdisease, chronic obstructive pulmonary disease and renal disease.
55 - Teunissen SCTeunissen SC, Wesker W, Kruitwagen C, et al. Symptom prevalence in patients with incurable cancer: a systematicreview.
56 - Weingärtner VWeingärtner V, Scheve C, Gerdes V, et al. Characteristics of episodic breathlessness as reported by patients withadvanced chronic obstructive pulmonary disease and lung cancer: Results of a descriptive cohort study.
57 - Van den Aardweg JGVan den Aardweg JG. 4 soorten dyspneu.
58 - Lansing RWLansing RW, Cracely RH, Banzett RB. The multiple dimensions of dyspnea: review and hypothesis.
59 - Nishino T
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
60 - Parshall MBParshall MB, Schwartzstein RM, Adams L, et al. An official American Thoracic Society statement: update on themechanisms, assessment, and management of dyspnea.
61 - De Peuter SDe Peuter S, Van Diest I, Lemaigre V, et al. Dyspnea: the role of psychological processes.
62 - Booth SBooth S, Moosavi SH, Higginson IJ. The etiology and management of intractable breathlessness in patients with
63 - Chan KSChan KS, Tse DMW, Sham MMK, et al. Palliative medicine in malignant respiratory disease. In: Hanks G, ChernyNI, Christakis NA, Fallon M. Kaasa S, Portenoy RK (eds). Oxford textbook of palliative medicine (fourth edition).
Oxford: Oxford University Press, 2010, pp.1107-44.
64 - Hui DHui D, Morgadeo M, Vidal M, et al. Dyspnea in hospitalized cancer patients: subjective and physiologic correlates.
65 - Shadd JShadd J, Dudgeon D. Dyspnea. In: Walsh D. Palliative medicine. Philadelphia: Saunders, Elsevier, 2009, pp877-881
66 - Wymenga ANMWymenga ANM, Van der Werf TS, Sleijfer DT. Dyspnoe bij kankerpatiënten: oorzaken en therapie. Ned TijdschrPalliat Zorg 2003; 4: 49-53
67 - Bausewein CBausewein C, Farquhar M, Booth S et al. Measurement of breathlessness in advanced disease: A systematicreview.
68 - Chan KChan K, Tse D et al. Palliative medicine in malignant respiratory disease. In: Hanks G et al. Oxford handbook ofpalliative medicine. Oxford University Press, 2011, pp 1113-7.
69 - Chang VTChang, Hwang SS, Feuermann M. Validation of the Edmonton Symptom Assessment Scale.
70 - Dorman SDorman S, Byrne A, Edwards A. Which measurements scales should we use to measure breathlessness in
71 - Dunger CDunger C, Higginson I, Gysels M, et al. Breathlessness and crises in the context of advanced illness: a comparison
72 - Johnson MJohnson M, Oxberry S et al. Measurement of breathlessness in clinical trials in patients with chronic heart failure:the need for a standardized approach: a systematic review.
73 - Lansing RW
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
74 - Vora V.
75 - Beernaert KBeernaert K, Cohen J, Deliens L, et al. Referral to palliative care in COPD and other chronic diseases: apopulation-based study.
76 - Booth SBooth S, Silvester S, Todd C. Breathlessness in cancer and chronic obstructive pulmonary disease: using a
77 - Clinical Care OntarioSymptom management guide-to-practice: dyspnea. Ontario:
78 - Dunger CDunger C, Higginson IJ, Gysels G, et al. Breathlessness and crises in the context of advanced illness: a comparisonbetween COPD and lung cancer.
79 - Eizenga WHEizenga WH, De Bont M, Vriezen JA, et al. METC. Landelijke eerstelijns samenwerkingsafspraak palliatieve zorg.
Huisarts en Wetenschap 2006; 49: 308-312.
80 - Gardiner CGardiner C, Gott M, Payne S, et al. Exploring the care needs of patients with advanced COPD: an overview of theliterature.
81 - Gore JMGore JM, Brophy CJ, Greenstone MA. How well do we care for patients with end stage chronic obstructive
82 - Henoch IHenoch I, Bergman B, Gustafsson M, et al. Dyspnea experience in patients with lung cancer in palliatieve care.
83 - Higginson IJHigginson IJ, Bausewein C, Reilly CC,et al. An integrated palliative and respiratory care service for patients withadvanced disease and refractory breathlessness: a randomised controlled trial.
84 - Janssen DJJanssen DJ, Van den Beuken-van Everdingen MHJ, Schols JMGA. Verrast door de ‘surprise question'. Ned TijdschrGeneesk 2015;159: A8427
85 - Joshi M
86 - KNMG (Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst)Handreiking Tijdig spreken over het levenseinde.
87 - Leitlinienprogramm OnkologieLeitlinienprogramm Onkologie. S3 Leitlinie Palliativmedizin, september 2014.
/uploads/tx_sbdownloader/1.Palliativmedizin_Langfassung_Konsultation.pdf.
88 - Mistiaen PMistiaen P, Francke AL, de Graaff FM, et al. Handreiking Palliatieve zorg voor mensen met een niet-westerseachtergrond. Utrecht,.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
89 - Moore SMoore S, Corner J, Haviland J, et al. Nurse led follow up and conventional medical follow up in management of.
90 - Murray SAMurray SA, Boyd K. Using the ‘surprise question' can identify people with advanced heart failure and COPD who.
91 - NHS ScotlandNHS Scotland. Scottish palliative guidelines, 2014.
92 - Nederlands Huisartsen Genootschap (NHG), Nederlandse Vereniging voor Cardiologie (NVVC) enNederlandsche Internisten Vereeniging (NIV)NHG, .
93 - Rabow MWRabow MW, Dibble SL, Pantilat SZ, McPhee SJ. The comprehensive care team: a controlled trial of outpatient
94 - Small NSmall N, Gardiner C, Barnes S, et al. Using a prediction of death in the next 12 months as a prompt for referral to.
95 - Spreeuwenberg C.
96 - Zwerink MZwerink M, Brusse-Keizer M, van der Valk PD, et al. Selfmanagement for patients with chronic obstructive.
97 - Beyea ABeyea A, Winzelberg G, Stafford RE. To drain or not to drain: an evidence-based approach to palliative proceduresfor the management of malignant pleural effusions.
98 - Booth SBooth S, Moosavi SH, Higginson IJ. The etiology and management of intractable breathlessness in patients with.
99 - Chan KSChan KS, Tse DMW, Sham MMK, et al. Palliative medicine in malignant respiratory disease. In: Hanks G, ChernyNI, Christakis NA, Fallon M. Kaasa S, Portenoy RK (eds). Oxford textbook of palliative medicine (fourth edition).
Oxford: Oxford University Press, 2010, pp.1107-1144.
100 - Kvale PAKvale PA, Selecky PA, Prakash UBS. Palliative care in lung cancer. AACP evidence-based clinical practice.
101 - Leitlinienprogramm OnkologieLeitlinienprogramm Onkologie. S3 Leitlinie Palliativmedizin, september 2014.
/uploads/tx_sbdownloader/1.Palliativmedizin_Langfassung_Konsultation.pdf.
102 - Simoff MJSimoff MJ, Lally B, Slade MG, et al. Symptom management in patients with lung cancer.
103 - Thomas JR
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
104 - Abernethy APAbernethy AP, McDonald CF, Frith PA, et al. Effect of palliative oxygen versus room air in relief of breathlessness in
105 - Bailey CDBailey CD, Wagland R, Dabbour R, et al. An integrative review of systematic reviews related to the management ofbreathlessness in respiratory illnesses.
106 - Barton RBarton R, English A, Nabb S, et al. A randomised trial of high vs low intensity training in breathing techniques for.
107 - Bausewein CBausewein C, Booth S, Gysels M, et al. Non-pharmacological interventions for breathlessness in advanced stagesof malignant and non-malignant diseases.
108 - Bausewein CBausewein C, Booth S, Gysels M, et al. Effectiveness of a hand-held fan for breathlessness: a randomised phase IItrial.
109 - Ben-Aharon IBen-Aharon I, Gafter-Gvili A, Leibovici L, et al. Interventions for alleviating cancer-related dyspnea: A systematicreview and meta-analysis.
110 - Booth SBooth S, Moffat C, Burkin J, et al. Nonpharmacological interventions for breathlessness.
111 - Bradley JMBradley JM, Lasserson T, Elborn S, et al. A systematic review of randomized controlled trials examining theshort-term benefit of ambulatory oxygen in COPD.
112 - Bredin MBredin M, Corner J, Krishnasamy M, Plant H, Bailey C, A'Hern R. Multicentre randomised controlled trial of nursingintervention for breathlessness in patients with lung cancer.
113 - Chen HChen H, Liang B-M, Xu Z-B, et al. Long-term non-invasive positive pressure ventilation in severe stable chronic
114 - Clemens KEClemens KE, Quednau I, Klaschik E. Use of oxygen and opioids in the palliation of dyspnea in hypoxic and.
115 - Clinical Care OntarioSymptom management guide-to-practice: dyspnea. Ontario:
116 - Corner J
117 - Cranston JMCranston JM, Crockett A, Currow D. Oxygen therapy for dyspnoea in adults.
118 - Currow DCurrow D, Agar M, Smith J, Abernethy AP. Does palliative home oxygen improve dyspnoea? A consecutive cohort
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
119 - Deng GDeng G, Liu F, Zhong Q, et al. The effect of non-pharmacological staged interventions on fatigue and dyspnoea inpatients with chronic obstructive pulmonary disease: a randomized controlled trial.
120 - DiSalvo WMDiSalvo WM, Joyce MM, Tyson LB, et al. Putting evidence into practice: evidence-based interventions for
121 - Dreher MDreher M, Doncheva E, Schwoerer A, et al. Preserving oxygenation during walking in severe chronic obstructivepulmonary disease: noninvasive ventilation versus oxygen therapy.
122 - Duiverman MLDuiverman ML, Wempe JB, Bladder G, et al. Two-year home-based nocturnal noninvasive ventilation added torehabilitation in chronic obstructive pulmonary disease patients: a randomized controlled trial.
123 - Hardinge MHardinge M, Annandale J, Bourne S, et al. British Society guidelines for home oxygen use in adults.
124 - Holland AEHolland AE, Hill CJ, Jones AY, McDonald CF. Breathing exercises for chronic obstructive pulmonary disease.
125 - Hui DHui D, Morgado M, Chisholm G, Withers L, Nguyen Q, Finch C, et al. High-flow oxygen and bilevel positive airway.
126 - Johnson MJJohnson MJ, Bland JM, Oxberry SG, Abernethy AP, Currow DC. Clinically important differences in the intensity of
127 - Kolodziej MAKolodziej MA, Jensen L, Rowe B, Sin D. Systematic review of noninvasive positive pressure ventilation in severestable COPD.
128 - Kvale PAKvale PA, Selecky PA, Prakash UBS. Palliative care in lung cancer. AACP evidence-based clinical practice
129 - Lee EJ
130 - Leitlinienprogramm Onkologie
131 - Long Alliantie Nederland.
132 - Mahler DAMahler DA, Selecky PA, Harrod CG et al. American College of Chest Physicians consensus statement on the
133 - Mahler DA
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
134 - Marciniuk DDMarciniuk DD, Goodridge D, Hernandez P, Rocker G, Balter M, Bailey P, et al. Managing dyspnea in patients withadvanced chronic obstructive pulmonary disease: a Canadian Thoracic Society clinical practice guideline.
135 - Moore SMoore S, Corner J, Haviland J, et al. Nurse led follow up and conventional medical follow up in management of.
136 - Moore RPMoore RP, Berlowitz DJ, Denehy L, et al. A randomized trial of domiciary, ambulatory oxygen in patients with COPDand dyspnea but without resting hypoxemia.
137 - NHS Scotland
138 - Norweg ANorweg A, Collins EG. Evidence for cognitive-behavioral strategies improving dyspnea and related distress inCOPD.
139 - Osadnik CROsadnik CR, McDonald CF, Jones AP, Holland AE. Airway clearance techniques for chronic obstructive pulmonary
140 - Ozalevli SOzalevli S, Ozden A, Gocen Z, Cimrin AH. Comparison of six-minute walking tests conducted with and withoutsupplemental oxygen in patients with chronic obstructive pulmonary disease and exercise-induced oxygendesaturation.
141 - Pan LPan L, Guo Y, Lio X, Yan J. Lack of efficacy of neuromuscular stimulation of the lower limbs in chronic obstructivepulmonary disease: a meta-analysis.
142 - Qaseem AQaseem A, Snow V, Shekelle P et al. Evidence based interventions to improve the palliative care of pain, dyspnea
143 - Struik FMStruik FM, Lacasse Y, Goldstein R, Kerstjens HA, Wijkstra PJ. Nocturnal non-invasive positive pressure ventilation
144 - Suzuki et alSuzuki et al. A randomized, placebo-controlled trial of acupuncture in patients with chronic obstructive pulmonary
145 - Towler PTowler P, Molassiotis A, Brearley SG. What is the evidence for the use of acupuncture as an intervention forsymptom management in cancer supportive and palliative care: an integrative overview of reviews.
146 - Uronis HUronis H, McCrory DC, Samsa G, Currow D, Abernethy A. Symptomatic oxygen for non-hypoxaemic chronicobstructive pulmonary disease.
147 - Uronis HEUronis HE, Currow DC, McCrory DC, Samsa GP, Abernethy AP. Oxygen for relief of dyspnoea in mildly- or
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
148 - Zhao IZhao I, Yates P. Non-pharmacological interventions for breathlessness management in patients with lung cancer: asystematic review.
149 - Abernathy APAbernathy AP, Currow DC, Frith P, et al. Randomised, double-blind, placebo controlled crossover trial of sustainedrelease morphine for the management of refractory dyspnea.
150 - Bailey CDBailey CD, Wagland R, Dabbour R, et al. An integrative review of systematic reviews related to the management ofbreathlessness in respiratory illnesses.
151 - Ben-Aharon IBen-Aharon I, Gafter-Gvili A, Leibovici L, et al. Interventions for alleviating cancer-related dyspnea: a systematicreview and meta-analysis.
152 - Clemens KEClemens KE, Klaschik E. Morphine in the management of dyspnea in ALS. A pilot study.
153 - Clemens KEClemens KE, Quednau I, Klaschik E. Use of oxygen and opioids in the palliation of dyspnea in hypoxic and.
154 - Clinical Care Ontario
155 - Cuervo Pinna et alCuervo Pinna et al. A randomized crossover clinical trial to evaluate the efficacy of oral transmucosal fentanyl citratein the treatment of dysnea on exertion in patients with advanced cancer.
156 - Currow DCCurrow DC. McDonald C, Oaten S, et al. Once-daily opioids for chronic dyspnea: a dose increment and
157 - Currow DCCurrow DC, Quinn S, Greene A, et al. The longitudinal pattern of response when morphine is used to treat chronicrefractory dyspnea.
158 - Currow DCCurrow DC, Ekstrom M, Abernathy AP. Opioids for chronic refractory breathlessness: right patient, right route?
159 - DiSalvo WMDiSalvo WM, Joyce MM, Tyson LB, et al. Putting evidence into practice: evidence-based interventions for
160 - Ekstrom MPEkstrom MP, Bornefalk-Hermansson, Abernathy AP, et al. Safety of benzodiazepines and opioids in very severerespiratory disease: national prospective study.
161 - Gamborg HGamborg H, Riis J, Christrup L, et al. Effect of intraoral and subcutaneous morphine on dyspnea at rest in terminalpatients with primary lung cancer or lung metastases.
162 - Hui DHui D, Xu A, Frisbee-Hume S, et al. Effects of prophylactic subcutaneous fentanyl on exercise-inducedbreakthrough dyspnea in cancer patients: a preliminary double-blind, randomized, controlled trial.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
163 - Jeba J
164 - Jennings ALJennings AL, Davies AN, Higgins JP, et al. Opioids for the palliation of breathlessness in terminal illness.
165 - Johnson MJJohnson MJ, Bland JM, Oxberry SG, et al. Clinically important differences in the intensity of chronic refractory
166 - Kim YHKim YH, Okuda C, Sakamori Y, et al. Cintinuous morphine infusion for end-stage lung cancer patients.
167 - KNMGKoninklijke Nederlandse Maatschappij ter bevordering van de Geneeskunst.
168 - Kvale PAKvale PA, Selecky PA, Prakash UBS. Palliatieve care in lung cancer. AACP evidence-based clinical practice.
169 - Leitllinienprogramm OnkologieLeitllinienprogramm Onkologie. S3 Leitlinie Palliativmedizin, september 2014.
/uploads/tx_sbdownloader/1.Palliativmedizin_Langfassung_Konsultation.pdf.
170 - Lin RJLin RJ, Adelman RD, Mehta SS. Dyspnea in palliative care: expanding the role of corticosteroids.
171 - Long Alliantie Nederland.
172 - Lopez-Saca JM
173 - Lorenz KALorenz KA, Lynn J, Dy SM, et al. Evidence for improving palliative care at the end of life: a systematic review.
174 - Mahler DAMahler DA, Selecky PA, Harrod CG, et al. American College of Chest Physisicians consensus statement on the
175 - Mahler DA
176 - Marciniuk DDMarciniuk DD, Goodridge D, Hernandez P, et al. Managing dyspnea in patients with advanced chronic obstructive
177 - Navigante AHNavigante AH, Cerchietti LCA, Castro MA, et al. Midazolam as adjunct therapy to morphine in the alleviation of
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
178 - NHS Scotland
179 - Oxberry SGOxberry SG, Torgerson DJ, Bland JM, et al. Short-term opioids for breathlessness in stable chronic heart failure: a.
180 - Oxberry SGOxberry SG, Bland JM, Clark AL, et al. Repeat dose opioids may be effective for breathlessness in chronic heart
181 - Qaseem AQaseem A, Snow V, Shekelle P, et al. Evidence based interventions to improve the palliative care of pain, dyspnea
182 - Simon STSimon ST, Higginson IJ, Booth S, et al. Benzodiazepines for the relief of breathlessness in advanced malignant andnon-malignant diseases in adults.
183 - Simon STSimon ST, Koskeroglu P, Gaertner J, et al. Fentanyl for the relief of refractory breathlessness: a systematic review.
184 - Viola R
185 - Reddy SKReddy SK, Parsons HA, Elsayem A, et al. Characteristics and correlates of dyspnea in patients with advanced
186 - Galbraith SGalbraith S, Fagan P, Perkins P et al. Does the use of a handheld fan improve chronic dyspnea? A randomized,controlled, crossover trial. J Pain Symptom Manage. 2010 May;39(5):831-8. doi:
Dyspneu in de palliatieve fase (3.0)
1. GeldigheidActualisatieDeze richtlijn(module) is goedgekeurd op [datum]. IKNL en PAZORI bewaken samen met betrokkenverenigingen de houdbaarheid van deze en andere onderdelen van de richtlijn. Zo nodig zal de richtlijntussentijds op onderdelen worden bijgesteld.
Houderschap richtlijnDe houder van de richtlijn moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereistedeskundigheid tot stand is gekomen. Onder houder wordt verstaan de verenigingen vanberoepsbeoefenaren die de richtlijn autoriseren.
Integraal Kankercentrum Nederland draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnenDe richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in eenindividueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor hetwenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken.Wanneer van de richtlijnwordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen inde praktijk is de verantwoordelijkheid van de behandelende arts.
2. Algemene gegevensInitiatiefPlatform PAZORI (Palliatieve Zorg Richtlijnen)IKNL (Integraal Kankercentrum Nederland)
Specialisten ouderengeneeskunde (Verenso)
Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose (NVALT)
Verpleegkundigen en Verzorgenden Nederland (V&VN)
Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)
Nederlandse Vereniging voor Cardiologie (NVVC)
Koninklijke Nederlandse Maatschappij ter bevordering der Pharmacie (KNMP)
De volgende verenigingen stemmen in met de inhoud
Nederlands Huisartsen Genootschap (NHG)
Leven met Kanker Beweging (voorheen Nederlandse Federatie van Kankerpatiëntenorganisaties,
NFK) / Longkanker Nederland
Betrokken verenigingen
Nederlands Huisartsen Genootschap (NHG)
Specialisten ouderengeneeskunde (Verenso)
Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose (NVALT)
Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)
Verpleegkundigen en Verzorgenden Nederland (V&VN)
Leven met Kanker beweging (Nederlandse Federatie van Kankerpatiëntenorganisaties, NFK) /
Longkanker NederlandKoninklijke Nederlandsche Maatschappij tot bevordering der Pharmacie (KNMP)
Nederlandse Vereniging voor Cardiologie (NVVC)
FinancieringDeze richtlijn c.q. module is gefinancierd door IKNL De inhoud van de richtlijn c.q. module is niet beïnvloeddoor de financierende instantie.
Procesbegeleiding en verantwoording
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals enbestuurders in de oncologische en palliatieve zorg. IKNL draagt bij aan het verbeteren van de zorg rondkanker door het verzamelen van gegevens, het opstellen van richtlijnen, het bewaken van kwaliteit en hetfaciliteren van samenwerkingsverbanden. Het doel is de beste zorg voor iedere patiënt.
IKNL werkt aan multidisciplinaire richtlijnontwikkeling voor de oncologische en palliatieve zorg. Naast hetreviseren van richtlijnen faciliteert IKNL ook het onderhoud, het beheer, de implementatie en de evaluatievan deze richtlijnen.
De kwaliteit van ontwikkelen, implementeren en evalueren van evidence en consensus based richtlijnenwaarborgt IKNL door aan te sluiten bij de criteria opgesteld in de Leidraad voor kwaliteitsstandaarden(december 2014), AGREE II en de Medisch specialistische richtlijnen 2.0.
3. Samenstelling werkgroepAlle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebbendaarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening tehouden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemeneziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/ disciplines. Hetpatiëntenperspectief is vertegenwoordigd door middel van afvaardiging van een ervaringsdeskundige ophet gebied van dyspneu (longkankerpatiënt) en tevens bestuurslid van Longkanker Nederland (lidorganisatie van Leven met Kanker Beweging). Bij de uitvoer van het literatuuronderzoek is eenmethodoloog/ literatuuronderzoeker betrokken.
Dr. A. de Graeff, voorzitter
Academisch HospiceDemeter, De Bilt
L. van Helsdingen
Van Weel Bethesda
Ziekenhuis, Dirksland
Drs. D. Mitrovic
Mw. drs. A. Kodde
Drs. P.J. Schimmel
Zorggroep Noordwest
Veluwe, Harderwijk
Mw. dr. L. Bellersen
Mw. J. Brummelhuis
Transvaal Apotheek,
Mw. drs. M.G. Gilsing
adviseur richtlijnen
Mw. S. Janssen-van Dijk
Werkgroepleden richtlijn dyspneu voor 20152010A.A.F. Baas, longarts, Ziekenhuis Rivierenland, Tiel
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Z. Zylicz, internist, specialist palliatieve geneeskunde, Dove House hospice, Hull, EngelandG.M. Hesselmann, oncologieverpleegkundige, UMC Utrecht/Kenniscentrum Palliatieve Zorg Utrecht
2005A.A.F. Baas, longarts, Ziekenhuis Rivierenland, TielZ. Zylicz, internist, specialist palliatieve geneeskunde, Dove House hospice, Hull, EngelandG.M. Hesselmann, oncologieverpleegkundige, UMC Utrecht/Kenniscentrum Palliatieve Zorg Utrecht
1994Werkgroep palliatieve zorg van het Integraal Kankercentrum Midden Nederland
4. BelangenverklaringOm de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterendebelangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijkeverenigingen.
Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellenvan de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding doorbelangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO,NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van hettraject ingevuld.
De bevindingen zijn schriftelijke vastgelegd in de belangenverklaring en opvraagbaar via [email protected].
5. Inbreng patientenperspectiefEen patiëntvertegenwoordiger nam zitting in de richtlijnwerkgroep (ervaringsdeskundige op het gebied vandyspneu).
Deze input is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aande wensen en eisen van zowel zorgverlener als patiënt.
Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiëntmeegenomen:
Bij aanvang van het richtlijntraject heeft de patiëntvertegenwoordiger knelpunten aangeleverd.
Via de Leven met Kanker Beweging (voorheen NFK) en lidorganisaties (o.a. Longkanker
Nederland) en via de Hart en Vaatgroep (lid van de NPCF) is een enquête gehouden voor hetinventariseren van de knelpunten.
De patiëntvertegenwoordiger was aanwezig bij enkele vergaderingen van de richtlijnwerkgroep. De
patiëntvertegenwoordiger heeft de conceptteksten beoordeeld teneinde het patiëntenperspectief inde formulering van de definitieve tekst te optimaliseren.
De Leven met Kankerbeweging (o.a. met lid organisatie Longkanker Nederland), de Longfonds
patiëntenvereniging en de Hart en Vaatgroep (leden van de NPCF) zijn geconsulteerd in deexterne commentaarronde.
KWF heeft de knelpuntenenquête ter kennisgeving ontvangen en zo ook de conceptrichtlijn in de
6. KnelpuntenanalyseKnelpunten1. Het meten van de mate van dyspneu2. Het bepalen van de mate van angst en depressie en de invloed daarvan bij dyspneu3. De keuze van (aanvullend) onderzoek om de oorzaak van dyspneu vast te stellen4. Het effect van drainage van pleuravocht bij dyspneu (bij patiënten met kanker)5. De rol van invasieve intrabronchiale behandeling bij dyspneu (bij patiënten met kanker)6. Het effect van zuurstof bij de behandeling van dyspneu7. Het effect van niet-medicamenteuze therapie bij de behandeling van dyspneu8. Het effect van medicatie bij de behandeling van dyspneu (opioiden, corticosteroïden, anxiolytica)9. Het effect van verneveling van bronchusverwijders en/of slijmverdunners bij de behandeling vandyspneu
Sp. Oud. Gen.
Consul. PZ
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
2 angst & depr
4 drainage
5 invasieve
6 zuurstof
7 niet-medic
Knelpuntenenquête voor professionals (N=275)
% respondenten (totaal en per discipline) dat het knelpunt prioriteit heeft gegeven en ‘gewogen'
gemiddelde scores
% = Bij elk knelpunt is per doelgroep aangegeven welk percentage van de professionals dit knelpunthebben aangevinkt als zijnde belangrijk (dus in zijn top 5 heeft gezet).
Score = Bij elk knelpunt is per doelgroep aangegeven welke gemiddelde score/waardering is toegekend.
Top 3 van hoogste % en hoogste scores.
Grootste respondentgroepen meegenomen in subanalyse. Kleinste respondentgroepen zoals huisartsen(10) , internisten (6), apothekers (1), cardiologen (1) en psychologen (2) zijn in de totale groepmeegenomen.
Toelichting: Vier uitgangsvragen (nrs. 1, 2, 7 en 8) scoorden hoog (>3) bij de knelpuntenanalyse. Bij dekeuze welke uitgangsvragen evidence based zouden worden uitgewerkt heeft de beschikbaarheid vanresultaten uit wetenschappelijk onderzoek mede een rol gespeeld. Omdat er nauwelijks literatuur is overhet effect van het gebruik van vragenlijsten op dyspneu en over de invloed van angst en depressie opdyspneu is ervoor gekozen om het effect van niet-medicamenteuze en medicamenteuze behandelingevidence based uit te werken.
Dyspneu in de palliatieve fase (3.0)
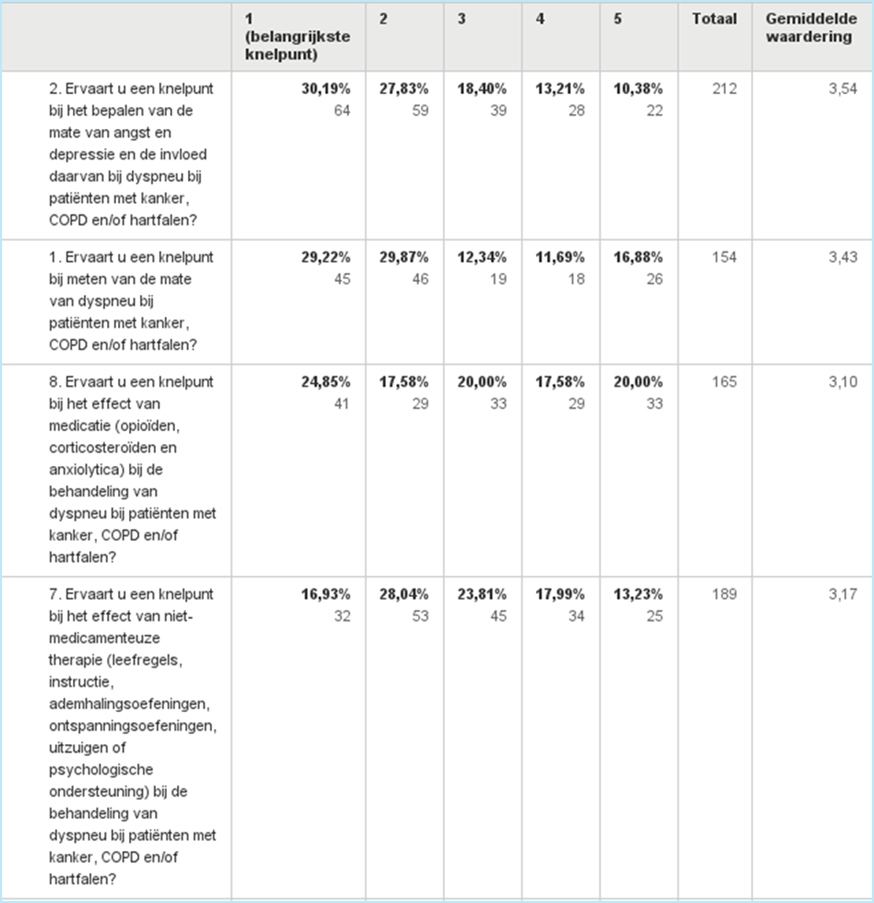
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Opmerkingen bij de vraag over de knelpunten (geef uw top 5 van knelpunten) van de
knelpuntenenquête dyspneu
Grove handmatige clustering (12 nov 2014)
Teksten letterlijk overgenomen
Meten van dyspneu knelpunt 1
Verwarde geriatrische patiënten kunnen niet goed aangeven in hoeverre zij dyspneu ervaren, bij
koude vingers is de saturatiemeter niet betrouwbaar.
Het meten van de mate van dyspnoe wordt mi in de palliatieve fase te weinig uitgevoerd.
M.n. wanneer mensen het niet zelf meer goed aan kunnen geven vind ik het soms lastig te bepalen
of iemand zich benauwd voelt.
Angst en depressie knelpunt 2
In de tweedelijns COPD revalidatie gebruiken we veel vragenlijsten om dyspnoe, angst en
depressie te meten. Ik zou graag willen weten welke vragenlijst het meest betrouwbaar is en hetmakkelijkst voor de patiënten in te vullen.
Dyspnoe en angst lijken op partners van een lang bestaand huwelijk: ze kunnen niet zonder elkaar
bestaan.
De angst en beleving van benauwdheid is niet meetbaar
Ik signaleer met name dat er te weinig gescreend wordt op angst en dan ook te weinig anxiolytica
wordt toegepast. Er wordt nog steeds ook te laat gestart met opoiden.
Te weinig besef dat angst en depressie dyspnoe verergeren en andersom: dat je door dyspnoe (en
minder mobiel zijn etc.) meer angstig en depressief kunt worden. De negatieve spiraal.
Onderzoek oorzaak knelpunt 3
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
De aard van de patiëntengroep maakt het inzetten van veel invasieve diagnostiek en behandeling
haast onmogelijk, zodat eerder dan bij minder gehandicapte patiënten besloten wordt voorpalliatieve zorg in de instelling waar met woont, soms misschien ook wel te snel.
Aanvullend onderzoek is soms belastend terwijl er vervolgens weinig nieuw perspectief uitkomt.
Wat zijn dus weinig invasieve methodieken om te komen tot voldoende diagnostiek zonderdaarmee de patiënt extra te belasten.
‘ik hoor veel misvattingen over de oorzaak en behandeling van dyspnoe. -'saturatie is goed, dus ik
snap de dyspnoe niet'. -dyspnoe is een subjectief gevoel: dat besef mis ik regelmatig bijhulpverlener. Andere misvattingen,> zie bij knelpunt 6 reflex zuurstof en bij knelpunt 2 angst(negatieve spiraal).
In mijn beleving is nog weinig aandacht in de praktijk voor andere dan somatische factoren in het
onderzoek naar de oorzaken van dyspneu, laat staan voor het effect van niet medicamenteuzetherapie.
Drainage pleuravocht knelpunt 4
Pleurapuncties worden alleen klinisch verricht, dyspnoe wordt vaker samen gezien met
verwardheid, therapietrouw staat dan vaker onder drukPleuravochtdrainage: vaak maar zeer kortstondige oplossing
Invasieve intrabronchiale behandeling knelpunt 5
Knelpunt van invasieve ingrepen zoals stents dat niet voorzien is in afscheid en het lijden kan
verlengen voor een paar weken/ maanden
Zuurstof knelpunt 6
Duidelijkheid wanneer zuurstof te geven en hoe snel weer proberen af te bouwen.
Vaak zijn de verwarde geriatrische patiënten aan het rommelen met de zuurstofbril, deze blijft niet
lang zitten.
Over het effect van zuurstof tijdens trainen gebruiken wij onze eigen richtlijn van Tergooi, maar die
is per ziekenhuis verschillend.
Reflex: zuurstof geven bij dyspnoe. Zonder eerst te kijken wat de oorzaak van de dyspnoe is. Vaak
doet kamerlucht evenveel op de dyspnoe als zuurstof (ventilator, hand'wapper')
Niet-medicamenteus knelpunt 7
Motivatie is hierbij misschien het grootste knelpunt.
Uitzuigen, hoe zinvol?
Ten aanzien van niet-medicamenteuze therapie is het soms moeilijk om de plaats van
krachttraining te bepalen, gekoppeld aan tijdslijn of ernst van symptomen.
Medicatie knelpunt 8
Opioïden worden vaak te laat of verkeerd ingezet bij patiënten met COPD en dyspnoe. we hebben
de richtlijn palliatieve zorg bij COPD, maar iedereen doet het weer op zijn eigen manier. Geenduidelijkheid hieromtrent dus.
M.n. effect verschillende opioïden niet duidelijk; werkt morfine drank beter dan oxycodon, dan
fentanyl etc.
Het is soms moeilijk om patiënten te overtuigen van de werking van opioiden bij dyspnoe
Medicatie: Niet zo effectief als zou willen.
Wb bovengenoemde punten ervaar ik dagelijks knelpunten, m.n. vanwege therapieontrouw door
cognitieve stoornissen, bijwerkingen medicatie en atypische ziektepresentaties bij ouderen. Ikrealiseer me terdege dat deze problemen ws niet geheel oplosbaar zijn.
Verneveling knelpunt 9
Wat doe je als verneveling niet meer verdragen wordt (b.v. bij dementie)
Medicatie pariboy in thuissituatie niet altijd vergoed; soms is NaCl niet zo effectief, doch
verzekeringstechnisch kan dit niet.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Is er een rol voor fluimicil en vernevelen voor het makkelijker ophoesten van slijm.
Bij punt 9 is het knelpunt hieronder toegelicht: medicatie wordt niet altijd gegeven, ook al is het
Overig / mix
Knelpunt is het verwachtingspatroon van patiënt en zijn naasten t.a.v. behandelingen, die weinig
tot geen effect meer hebben, ziekenhuisopnames, waarbij ook weinig effect gescoord wordt,waardoor het moeilijk is duidelijk te maken, wat nog wel en wat niet zinvol handelen is.
Als fysio zijn de andere stellingen niet van belang de interpretatie van vragenlijsten en
doorverwijzing naar de juiste hulpverlener is een knelpuntIn thuissituatie belangrijke overweging hoe zorg gefinancierd kan worden(bv fysiotherapie,
psycholoog).
Met name de in het verpleeghuis voorkomende comorbiditeit. Wanneer wordt de richtlijn niet meer
gevolgd maar wordt er gekozen voor symptomatische behandeling en op welkevoorwaarden/gronden.
Wij zien deze patiënten bij diagnostiek. Onze onderzoeken vinden altijd liggend plaats. In de
praktijk worden we zelden van te voren geïnformeerd over bestaan dyspnoe en zijn onzemogelijkheden om dit in het diagnostisch proces te managen maar beperkt. Wij doen diagnostiekvoor 5 ziekenhuizen en zien dus veel externe patiënten. Uniformiteit in en inhoudelijk betereoverdrachten EN richtlijnen voor toepassing in het diagnostisch
Knelpuntenenquête voor patiënten(organisaties)
Via de Leven met Kanker Beweging (voorheen NFK) en lidorganisaties (o.a. Longkanker Nederland) en via
de Hart- en Vaatgroep (lid van de NPCF) is een enquête gehouden voor het inventariseren van de
knelpunten. Hier zijn echter geen reacties op gekomen.
Voor inbreng patiëntenperspectief (zie
7. Uitgangsvragen
Knelpunt: effect van medicatie op dyspneu?
Uitgangsvraag 1: bij patiënten met dyspneu in de palliatieve fase bij COPD, Hartfalen, of
kanker: is er een effect van medicatie op dyspneu, inspanningstolerantie, fysiek functioneren of
kwaliteit van leven t.o.v. placebo, geen behandeling of andere (medicamenteuze of
non-medicamenteuze) behandeling)
P
Patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderde stadia vanCOPD of hartfalen
Medicamenteuze behandelinga. opioiden (morfine, fentanyl, oxycodon, hydromorfine)b. corticosteroïdenc. benzodiazepines
Andere (medicamenteuze of non-medicamenteuze) interventie.
Dyspneu, inspanningstolerantie, fysiek functioneren, kwaliteit van leven
meta-analyses, systematische reviews, randomisedcontrolled trials (RCT), controlled clinical trials (CCT)
Periode (vanaf tot):
Medline, Embase, Cochrane (CDSR)
Engels, Nederlands
Subgroep: Alexander de Graeff, Astrid Kodde, Pieter Schimmel
Knelpunt: effect van niet-medicamenteuze therapie (leefregels, instructie,
ademhalingsoefeningen, ontspanningsoefeningen, psychologische ondersteuning,
acupunctuur/acupressuur, hulpmiddelen bij het lopen, vibratie thoraxwand,
neurostimulatie, luchtbevochtiging, ventilator, zuurstof, niet-invasieve beademing,
uitzuigen)
Uitgangsvraag 2: bij patiënten met dyspneu en COPD, hartfalen of kanker in de palliatieve
fase: is er een effect van niet-medicamenteuze therapie op dyspneu, inspanningstolerantie,
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
fysiek functioneren en kwaliteit van leven t.o.v. geen behandeling of andere
niet-medicamenteuze interventie?
P
Patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderdestadia van COPD of hartfalen
- instructie en voorlichting
- ademhalingsoefeningen
- ontspanningsoefeningen
- psychologische ondersteuning
- hulpmiddelen bij het lopen
- vibratie thoraxwand
- neurostimulatie
- luchtbevochtiging
- niet-invasieve beademing
Geen therapie of andere niet-medicamenteuze interventie
dyspneu, inspanningstolerantie, fysiek functioneren, kwaliteit van leven
meta-analyses, systematische reviews, randomisedcontrolled trials (RCT), controlled clinical trials(CCT)
Periode (vanaf tot):
Medline, Embase, Cochrane (CDSR)
Engels Nederlands
Subgroep: Elly Jordens, Bert Baas en Alexander de Graeff
8. Zoekverantwoording
Search strings Question 1
medline (ovid)
1 exp DYSPNEA/ (15779)2 (dyspnoe$ or dyspne$).mp. (37968)3 dyspnoeic.mp. (161)4 breathless$.mp. (3192)5 (breathing adj3 labored).mp. (171)6 (breathing adj3 laboured).mp. (38)7 (breathing adj3 difficult$).mp. (1341)8 or/1-7 (41332)9 Lung Diseases, Obstructive/ (17896)10 exp Pulmonary Disease, Chronic Obstructive/ (37064)11 emphysema$.mp. (28045)12 (chronic$ adj3 bronchiti$).mp. (10077)13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (80668)14 COPD.mp. (24299)15 COAD.mp. (186)16 COBD.mp. (11)17 AECB.mp. (205)18 or/9-17 (111704)19 exp Heart Failure/ (88210)20 (heart adj2 failure*).tw. (102700)21 (cardiac adj2 failure*).tw. (11714)22 (myocardial adj2 failure*).tw. (2330)23 (heart adj2 decompensat*).tw. (2155)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
24 heart failure.tw. (102175)25 cardiac failure.tw. (9677)26 or/19-25 (140772)27 exp Neoplasms/ (2621559)28 Neoplasm Staging/ (125122)29 cancer$.ti,ab. (1035026)30 tumor$.ti,ab. (941350)31 tumour$.ti,ab. (198532)32 carcinoma$.ti,ab. (459327)33 neoplasm$.ti,ab. (95382)34 lymphoma.ti,ab. (109223)35 melanoma.ti,ab. (74309)36 staging.ti,ab. (49428)37 metastas$.ti,ab. (216580)38 metastatic.ti,ab. (138252)39 exp Neoplasm Metastasis/ (158363)40 exp neoplastic processes/ (339813)41 neoplastic process$.ti,ab. (2288)42 non small cell.ti,ab. (30863)43 adenocarcinoma$.ti,ab. (93863)44 squamous cell.ti,ab. (65141)45 nsclc.ti,ab. (18092)46 osteosarcoma$.ti,ab. (14839)47 phyllodes.ti,ab. (1277)48 cystosarcoma$.ti,ab. (551)49 fibroadenoma$.ti,ab. (2925)50 (non adj small adj cell).ti,ab. (30863)51 (non adj2 small adj2 cell).ti,ab. (31069)52 (nonsmall adj2 cell).ti,ab. (1772)53 plasmacytoma$.ti,ab. (5203)54 myeloma.ti,ab. (35791)55 multiple myeloma.ti,ab. (23333)56 lymphoblastoma$.ti,ab. (277)57 lymphocytoma$.ti,ab. (288)58 lymphosarcoma$.ti,ab. (3839)59 immunocytoma.ti,ab. (402)60 sarcoma$.ti,ab. (71340)61 hodgkin$.ti,ab. (51183)62 (nonhodgkin$ or non hodgkin$).ti,ab. (29387)63 or/27-62 (3020105)64 18 or 26 or 63 (3248106)65 Narcotics/ (14532)66 *"Analgesics, Opioid"/ (19666)67 (opioid$ or morphine or morfine or hydromorphine or buprenorphine or codeine or dextromoramide ordiphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine or dihydrocodeine oralfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine or oxycodone orpapaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone or hydromorphoneor levorphanol or oxymorphone or butorphanol or dezocine or sufentanil or ketobemidone).mp. (138260)68 exp Adrenal Cortex Hormones/ (337600)69 (17-ketosteroid$ or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid$ or "11 hydroxycorticosteroid$" or17-hydrocorticosteroid$ or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid$or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or"solu cortef" or budesonide or entocort$ or budenofalk or equilein or 18-hydroxycorticosterone oraldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisolor cortison or cortodoxone).mp. (267557)70 exp Benzodiazepines/ (58527)71 benzodiazepine$.mp. (36609)72 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide orcinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam or
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
demoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam or
flunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam or
lorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam or
nimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam or
quazepam or temazepam or tetrazepam or tofisopam or triazolam).mp. (50494)
73 65 or 66 or 67 or 68 or 69 or 70 or 71 or 72 (605122)
74 randomized controlled trial.pt. (380681)
75 controlled clinical trial.pt. (88346)
76 randomized.ab. (279544)
77 placebo.ab. (147491)
78 clinical trials as topic.sh. (170246)
79 randomly.ab. (198505)
80 trial.ti. (120264)
81 74 or 75 or 76 or 77 or 78 or 79 or 80 (872399)
82 exp animals/ not humans.sh. (3969827)
83 81 not 82 (800180)
84 meta-analysis.mp,pt. or review.pt. or search:.tw. (2072081)
85 83 or 84 (2749075)
86 8 and 64 and 73 and 85 (590)
87 limit 86 to yr="2000 -Current" (428)
PreMedline (OVID)
2 (dyspnoe$ or dyspne$).mp. (2808)
3 dyspnoeic.mp. (19)
4 breathless$.mp. (340)
5 (breathing adj3 labored).mp. (9)
6 (breathing adj3 laboured).mp. (2)
7 (breathing adj3 difficult$).mp. (162)
8 or/2-7 (3260)
11 emphysema$.mp. (1141)
12 (chronic$ adj3 bronchiti$).mp. (267)
13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (4327)
14 COPD.mp. (2680)
15 COAD.mp. (17)
16 COBD.mp. (0)
17 AECB.mp. (15)
18 or/11-17 (6060)
20 (heart adj2 failure*).tw. (7624)
21 (cardiac adj2 failure*).tw. (605)
22 (myocardial adj2 failure*).tw. (119)
23 (heart adj2 decompensat*).tw. (242)
24 heart failure.tw. (7592)
25 cardiac failure.tw. (446)
26 or/20-25 (8053)
29 cancer$.ti,ab. (91727)
30 tumor$.ti,ab. (66356)
31 tumour$.ti,ab. (12751)
32 carcinoma$.ti,ab. (30052)
33 neoplasm$.ti,ab. (6831)
34 lymphoma.ti,ab. (6672)
35 melanoma.ti,ab. (4606)
36 staging.ti,ab. (4002)
37 metastas$.ti,ab. (18480)
38 metastatic.ti,ab. (12030)
41 neoplastic process$.ti,ab. (138)
42 non small cell.ti,ab. (3718)
43 adenocarcinoma$.ti,ab. (7028)
44 squamous cell.ti,ab. (5327)
45 nsclc.ti,ab. (2651)
46 osteosarcoma$.ti,ab. (1109)
47 phyllodes.ti,ab. (114)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
48 cystosarcoma$.ti,ab. (16)49 fibroadenoma$.ti,ab. (195)50 (non adj small adj cell).ti,ab. (3718)51 (non adj2 small adj2 cell).ti,ab. (3728)52 (nonsmall adj2 cell).ti,ab. (168)53 plasmacytoma$.ti,ab. (234)54 myeloma.ti,ab. (2076)55 multiple myeloma.ti,ab. (1699)56 lymphoblastoma$.ti,ab. (11)57 lymphocytoma$.ti,ab. (9)58 lymphosarcoma$.ti,ab. (91)59 immunocytoma.ti,ab. (1)60 sarcoma$.ti,ab. (4742)61 hodgkin$.ti,ab. (2329)62 (nonhodgkin$ or non hodgkin$).ti,ab. (1500)63 or/29-62 (159745)64 18 or 26 or 63 (172397)67 (opioid$ or morphine or morfine or hydromorphine or buprenorphine or codeine or dextromoramide ordiphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine or dihydrocodeine oralfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine or oxycodone orpapaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone or hydromorphoneor levorphanol or oxymorphone or butorphanol or dezocine or sufentanil or ketobemidone).mp. (7059)69 (17-ketosteroid$ or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid$ or "11 hydroxycorticosteroid$" or17-hydrocorticosteroid$ or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid$or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or"solu cortef" or budesonide or entocort$ or budenofalk or equilein or 18-hydroxycorticosterone oraldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisolor cortison or cortodoxone).mp. (9289)71 benzodiazepine$.mp. (1390)72 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide orcinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam ordemoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam orflunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam orlorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam ornimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam orquazepam or temazepam or tetrazepam or tofisopam or triazolam).mp. (1710)73 67 or 69 or 71 or 72 (18467)74 randomized controlled trial.pt. (764)75 controlled clinical trial.pt. (84)76 randomized.ab. (25645)77 placebo.ab. (9273)79 randomly.ab. (23043)80 trial.ti. (10810)81 74 or 75 or 76 or 77 or 79 or 80 (54433)84 meta-analysis.mp,pt. or review.pt. or search:.tw. (52394)85 81 or 84 (101887)86 8 and 64 and 73 and 85 (18)87 limit 86 to yr="2000 -Current" (18)
EMBASE (via embase.com)
cancer*:ab,ti OR tumor*:ab,ti OR tumour*:ab,ti OR carcinoma*:ab,ti OR
neoplasm*:ab,ti OR lymphoma:ab,ti OR melanoma:ab,ti OR metastas*:ab,ti ORmetastatic:ab,ti OR (non:ab,ti AND small:ab,ti AND cell:ab,ti) ORadenocarcinoma*:ab,ti OR (squamous:ab,ti AND cell:ab,ti) OR nsclc:ab,ti ORosteosarcoma*:ab,ti OR phyllodes:ab,ti OR cystosarcoma*:ab,ti ORfibroadenoma*:ab,ti OR plasmacytoma*:ab,ti OR myeloma*:ab,ti ORlymphoblastoma*:ab,ti OR lymphocytoma*:ab,ti OR sarcoma*:ab,ti OR
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
hodgkin*:ab,ti OR nonhodgkin*:ab,ti
'chronic obstructive lung disease'/exp OR emphysema*:ab,ti OR (chronic* NEAR/3 146325bronchiti*):ab,ti OR (obstruct* NEAR/3 (pulmonary OR lung* OR airway* ORairflow* OR bronch* OR respirat*)):ab,ti OR copd:ab,ti OR coad:ab,ti OR cobd:ab,tiOR aecb:ab,ti
'heart failure'/exp OR (heart NEAR/2 failure*):ab,ti OR (myocardial NEAR/2
failure*):ab,ti OR (cardiac NEAR/2 failure*):ab,ti OR (heart NEAR/2decompensat*):ab,ti
'dyspnea'/de OR dyspnoe*:ab,ti OR dyspne*:ab,ti OR breathless*:ab,ti OR
(breathing NEAR/3 labored):ab,ti OR (breathing NEAR/3 laboured):ab,ti OR(breathing NEAR/3 difficult*):ab,ti
'narcotic agent'/exp OR 'narcotic analgesic agent'/exp OR opioid*:ab,ti OR
morphine:ab,ti OR morfine:ab,ti OR hydromorphine:ab,ti OR buprenorphine:ab,tiOR codeine:ab,ti OR dextromoramide:ab,ti OR diphenoxylate:ab,ti ORdipipanone:ab,ti OR dextropropoxyphene:ab,ti OR propoxyphene:ab,ti ORdiamorphine:ab,ti OR dihydrocodeine:ab,ti OR alfentanil:ab,ti OR fentanyl:ab,ti ORremifentanil:ab,ti OR meptazinol:ab,ti OR methadone:ab,ti OR nalbuphine:ab,ti ORoxycodone:ab,ti OR papaveretum:ab,ti OR pentazocine:ab,ti OR meperidine:ab,tiOR pethidine:ab,ti OR phenazocine:ab,ti OR hydrocodone:ab,ti ORhydromorphone:ab,ti OR levorphanol:ab,ti OR oxymorphone:ab,ti ORbutorphanol:ab,ti OR dezocine:ab,ti OR sufentanil:ab,ti OR ketobemidone:ab,ti OR'corticosteroid'/exp OR '17 ketosteroid':ab,ti OR androstenedione:ab,ti ORandrosterone:ab,ti OR 'estrone sulfate':ab,ti OR etiocholanolone:ab,ti ORprasterone:ab,ti OR dehydroepiandrosterone:ab,ti OR hydroxycorticosteroid*:ab,tiOR '11 hydroxycorticosteroid':ab,ti OR '17 hydrocorticosteroid':ab,ti ORdeoxycorticosterone:ab,ti OR pregnenolone:ab,ti OR corticosteroid*:ab,ti ORprednisolone:ab,ti OR methylprednisolone:ab,ti OR efcortesol:ab,ti ORhydrocortone:ab,ti OR 'solu cortef':ab,ti OR budesonide:ab,ti OR entocort*:ab,ti ORbudenofalk:ab,ti OR equilein:ab,ti OR '18 hydroxycorticosterone':ab,ti ORaldosterone:ab,ti OR corticosterone:ab,ti OR hydrocortisone:ab,ti ORtetrahydrocortisol:ab,ti OR cortison:ab,ti OR cortodoxone:ab,ti OR 'benzodiazepinederivative'/exp OR benzodiazepine*:ab,ti OR adinazolam:ab,ti OR alprazolam:ab,tiOR bentazepam:ab,ti OR bromazepam:ab,ti OR brotizolam:ab,ti ORchlordiazepoxide:ab,ti OR cinolazepam:ab,ti OR clobazam:ab,ti ORclonazepam:ab,ti OR clorazepate:ab,ti OR clotiazepam:ab,ti OR cloxazolam:ab,tiOR delorazepam:ab,ti OR demoxepam:ab,ti OR desmethyldiazepam:ab,ti ORdiazepam:ab,ti OR estazolam:ab,ti OR etizolam:ab,ti OR etozolam:ab,ti ORfludiazepam:ab,ti OR flunitrazepam:ab,ti OR flurazepam:ab,ti ORflutoprazepam:ab,ti OR halazepam:ab,ti OR haloxazolam:ab,ti OR ketazolam:ab,tiOR loprazolam:ab,ti OR lorazepam:ab,ti OR lormetazepam:ab,ti ORmedazepam:ab,ti OR metaclazepam:ab,ti OR mexazolam:ab,ti OR midazolam:ab,tiOR nimetazepam:ab,ti OR nitrazepam:ab,ti OR nordazepam:ab,ti ORoxazepam:ab,ti OR oxazolam:ab,ti OR pinazepam:ab,ti OR prazepam:ab,ti ORquazepam:ab,ti OR temazepam:ab,ti OR tetrazepam:ab,ti OR tofisopam:ab,ti ORtriazolam:ab,ti
#8 AND ([cochrane review]/lim OR [systematic review]/lim OR [controlled clinical
trial]/lim OR [randomized controlled trial]/lim OR [meta analysis]/lim) AND([article]/lim OR [article in press]/lim OR [review]/lim) AND ([dutch]/lim OR[english]/lim) AND [2000-2015]/py
cochrane library (via wiley)
#1 MeSH descriptor: [Neoplasms] 1 tree(s) exploded
#2 MeSH descriptor: [Neoplasm Staging] this term only
#3 MeSH descriptor: [Neoplasm Metastasis] 1 tree(s) exploded
#4 MeSH descriptor: [Neoplastic Processes] 1 tree(s) exploded
#5 (cancer* or tumor* or tumour* or carcinoma* or neoplasm* or lymphoma or melanoma or
metastas* or metastatic or (non and small and cell) or adenocarcinoma* or (squamous and cell) or nsclc or
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
osteosarcoma* or phyllodes or cystosarcoma* or fibroadenoma* or plasmacytoma* or myeloma* orlymphoblastoma* or lymphocytoma* or sarcoma* or hodgkin* or nonhodgkin*):ti,ab#6 #1 or #2 or #3 or #4 or #5#7 MeSH descriptor: [Lung Diseases, Obstructive] 1 tree(s) exploded#8 MeSH descriptor: [Pulmonary Disease, Chronic Obstructive] 1 tree(s) exploded#9 emphysema*:ti,ab#10 (chronic* and bronchiti*):ti,ab#11 (obstruct* and (pulmonary or lung* or airway* or airflow* or bronch* or respirat*)):ti,ab#12 (COPD or COAD or COBD or AECB):ti,ab#13 #7 or #8 or #9 or #10 or #11 or #12#14 MeSH descriptor: [Heart Failure] 1 tree(s) exploded#15 (heart and failure):ti,ab#16 (cardiac and failure):ti,ab#17 (myocardial and failure):ti,ab#18 (heart and decompensat*):ti,ab#19 #14 or #15 or #16 or #17 or #18#20 #6 or #13 or #19#21 MeSH descriptor: [Dyspnea] 1 tree(s) exploded#22 (dyspnoe* or dyspne*):ti,ab#23 breathless*:ti,ab#24 (breathing and (labored or laboured or difficult*)):ti,ab#25 #21 or #22 or #23 or #24#26 #20 and #25#27 MeSH descriptor: [Analgesics, Opioid] 1 tree(s) exploded#28 (opioid* or morphine or morfine or hydromorphine or buprenorphine or codeine ordextromoramide or diphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphineor dihydrocodeine or alfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine oroxycodone or papaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone orhydromorphone or levorphanol or oxymorphone or butorphanol or dezocine or sufentanil orketobemidone):ti,ab#29 MeSH descriptor: [Adrenal Cortex Hormones] 1 tree(s) exploded#30 (17-ketosteroid* or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid* or "11 hydroxycorticosteroid*" or17-hydrocorticosteroid* or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid*or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or"solu cortef" or budesonide or entocort* or budenofalk or equilein or 18-hydroxycorticosterone oraldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisolor cortison or cortodoxone):ti,ab#31 MeSH descriptor: [Benzodiazepines] 1 tree(s) exploded#32 benzodiazepine*:ti,ab#33 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide orcinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam ordemoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam orflunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam orlorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam ornimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam orquazepam or temazepam or tetrazepam or tofisopam or triazolam):ti,ab#34 #27 or #28 or #29 or #30 or #31 or #32 or #33#35 #26 and #34
Search strings Question 2
1.medline (ovid)
1 exp DYSPNEA/ (15903)
2 (dyspnoe$ or dyspne$).mp. (38234)
3 dyspnoeic.mp. (163)
4 breathless$.mp. (3218)
5 (breathing adj3 labored).mp. (171)
6 (breathing adj3 laboured).mp. (38)
7 (breathing adj3 difficult$).mp. (1356)
8 or/1-7 (41631)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
9 Lung Diseases, Obstructive/ (17907)10 exp Pulmonary Disease, Chronic Obstructive/ (37494)11 emphysema$.mp. (28155)12 (chronic$ adj3 bronchiti$).mp. (10089)13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (81301)14 COPD.mp. (24637)15 COAD.mp. (186)16 COBD.mp. (11)17 AECB.mp. (206)18 refractory dyspnoe$.mp. (17)19 chronic dyspne$.mp. (114)20 or/9-19 (112509)21 exp Heart Failure/ (88948)22 (heart adj2 failure*).tw. (103634)23 (cardiac adj2 failure*).tw. (11766)24 (myocardial adj2 failure*).tw. (2352)25 (heart adj2 decompensat*).tw. (2187)26 heart failure.tw. (103104)27 cardiac failure.tw. (9709)28 or/21-27 (141913)29 exp Neoplasms/ (2637332)30 Neoplasm Staging/ (126191)31 cancer$.ti,ab. (1045723)32 tumor$.ti,ab. (948677)33 tumour$.ti,ab. (199584)34 carcinoma$.ti,ab. (461921)35 neoplasm$.ti,ab. (95796)36 lymphoma.ti,ab. (109894)37 melanoma.ti,ab. (74861)38 staging.ti,ab. (49776)39 metastas$.ti,ab. (218423)40 metastatic.ti,ab. (139422)41 exp Neoplasm Metastasis/ (159331)42 exp neoplastic processes/ (342311)43 neoplastic process$.ti,ab. (2299)44 non small cell.ti,ab. (31255)45 adenocarcinoma$.ti,ab. (94567)46 squamous cell.ti,ab. (65677)47 nsclc.ti,ab. (18365)48 osteosarcoma$.ti,ab. (14968)49 phyllodes.ti,ab. (1281)50 cystosarcoma$.ti,ab. (551)51 fibroadenoma$.ti,ab. (2931)52 (non adj small adj cell).ti,ab. (31255)53 (non adj2 small adj2 cell).ti,ab. (31461)54 (nonsmall adj2 cell).ti,ab. (1781)55 plasmacytoma$.ti,ab. (5220)56 myeloma.ti,ab. (35983)57 multiple myeloma.ti,ab. (23499)58 lymphoblastoma$.ti,ab. (277)59 lymphocytoma$.ti,ab. (288)60 lymphosarcoma$.ti,ab. (3842)61 immunocytoma.ti,ab. (402)62 sarcoma$.ti,ab. (71693)63 hodgkin$.ti,ab. (51389)64 (nonhodgkin$ or non hodgkin$).ti,ab. (29520)65 or/29-64 (3039510)66 20 or 28 or 65 (3269245)80 exp Respiratory Therapy/ (90183)81 breathing technique$.mp. (331)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
82 breathing exercise$.mp. (3048)
83 acupuncture.mp. (18409)
84 acupressure.mp. (690)
85 exp Relaxation Techniques/ (7271)
86 relaxation.mp. (83285)
87 exp counseling/ (33693)
88 exp psychotherapy/ (152282)
89 non-pharmacological.mp. (3660)
90 walking/ (20626)
91 Dependent Ambulation/ (113)
92 Physical Therapy Modalities/is [Instrumentation] (1398)
93 Exercise Therapy/is [Instrumentation] (862)
94 mobility limitation/ (2488)
95 Vibration/tu [Therapeutic Use] (798)
96 exp Electric Stimulation Therapy/ (59977)
97 moist$.mp. (18517)
98 Ventilators, Mechanical/ (7880)
99 Noninvasive Ventilation/ (395)
100 suction/ (10472)
101 airway clearance.mp. (449)
102 aspiration.mp. (58742)
103 handheld fan.mp. (5)
104 exp OXYGEN/ (148769)
105 exp OXYGEN INHALATION THERAPY/ (21638)
106 (oxygen$ and (therap$ or treat$)).mp. (138210)
107 (therap$ or treat$).mp. (4984942)
108 104 and 107 (29180)
109 105 or 106 or 108 (144800)
110 80 or 81 or 82 or 83 or 84 or 85 or 86 or 87 or 88 or 89 or 90 or 91 or 92 or 93 or 94 or 95 or 96 or
97 or 98 or 99 or 100 or 101 or 102 or 103 or 109 (647351)
112 randomized controlled trial.pt. (384167)
113 controlled clinical trial.pt. (88541)
114 randomized.ab. (282620)
115 placebo.ab. (148584)
116 clinical trials as topic.sh. (170815)
117 randomly.ab. (200449)
118 trial.ti. (121742)
119 112 or 113 or 114 or 115 or 116 or 117 or 118 (879535)
120 exp animals/ not humans.sh. (3986356)
121 119 not 120 (806716)
122 meta-analysis.mp,pt. or review.pt. or search:.tw. (2086988)
123 121 or 122 (2769349)
126 8 and 66 and 110 and 123 (1053)
127 limit 126 to yr="2000 - 2014" (759)
PreMedline (OVID)
2 (dyspnoe$ or dyspne$).mp. (2862)
3 dyspnoeic.mp. (19)
4 breathless$.mp. (346)
5 (breathing adj3 labored).mp. (10)
6 (breathing adj3 laboured).mp. (2)
7 (breathing adj3 difficult$).mp. (164)
8 or/2-7 (3324)
11 emphysema$.mp. (1207)
12 (chronic$ adj3 bronchiti$).mp. (286)
13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (4512)
14 COPD.mp. (2784)
15 COAD.mp. (18)
16 COBD.mp. (0)
17 AECB.mp. (15)
18 refractory dyspnoe$.mp. (1)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
19 chronic dyspne$.mp. (10)20 or/11-19 (6321)22 (heart adj2 failure*).tw. (7945)23 (cardiac adj2 failure*).tw. (629)24 (myocardial adj2 failure*).tw. (127)25 (heart adj2 decompensat*).tw. (255)26 heart failure.tw. (7912)27 cardiac failure.tw. (461)28 or/22-27 (8387)31 cancer$.ti,ab. (95188)32 tumor$.ti,ab. (68672)33 tumour$.ti,ab. (13175)34 carcinoma$.ti,ab. (30952)35 neoplasm$.ti,ab. (7085)36 lymphoma.ti,ab. (6994)37 melanoma.ti,ab. (4844)38 staging.ti,ab. (4204)39 metastas$.ti,ab. (19080)40 metastatic.ti,ab. (12427)43 neoplastic process$.ti,ab. (138)44 non small cell.ti,ab. (3863)45 adenocarcinoma$.ti,ab. (7249)46 squamous cell.ti,ab. (5471)47 nsclc.ti,ab. (2769)48 osteosarcoma$.ti,ab. (1145)49 phyllodes.ti,ab. (124)50 cystosarcoma$.ti,ab. (18)51 fibroadenoma$.ti,ab. (203)52 (non adj small adj cell).ti,ab. (3863)53 (non adj2 small adj2 cell).ti,ab. (3873)54 (nonsmall adj2 cell).ti,ab. (180)55 plasmacytoma$.ti,ab. (235)56 myeloma.ti,ab. (2179)57 multiple myeloma.ti,ab. (1792)58 lymphoblastoma$.ti,ab. (11)59 lymphocytoma$.ti,ab. (9)60 lymphosarcoma$.ti,ab. (92)61 immunocytoma.ti,ab. (1)62 sarcoma$.ti,ab. (4893)63 hodgkin$.ti,ab. (2443)64 (nonhodgkin$ or non hodgkin$).ti,ab. (1581)65 or/31-64 (165521)66 20 or 28 or 65 (178693)81 breathing technique$.mp. (38)82 breathing exercise$.mp. (72)83 acupuncture.mp. (1637)84 acupressure.mp. (119)86 relaxation.mp. (14480)89 non-pharmacological.mp. (635)97 moist$.mp. (4127)101 airway clearance.mp. (55)102 aspiration.mp. (4626)103 handheld fan.mp. (0)106 (oxygen$ and (therap$ or treat$)).mp. (9716)110 or/81-110 (35130)112 randomized controlled trial.pt. (620)113 controlled clinical trial.pt. (77)114 randomized.ab. (26770)115 placebo.ab. (9567)117 randomly.ab. (23685)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
118 trial.ti. (11269)119 112 or 113 or 114 or 115 or 117 or 118 (56283)122 meta-analysis.mp,pt. or review.pt. or search:.tw. (54584)123 119 or 122 (105685)126 8 and 66 and 110 and 123 (18)127 limit 126 to yr="2000 - 2014" (18)
EMBASE (via embase.com)
cancer*:ab,ti OR tumor*:ab,ti OR tumour*:ab,ti OR carcinoma*:ab,ti OR
neoplasm*:ab,ti OR lymphoma:ab,ti OR melanoma:ab,ti OR metastas*:ab,ti ORmetastatic:ab,ti OR (non:ab,ti AND small:ab,ti AND cell:ab,ti) ORadenocarcinoma*:ab,ti OR (squamous:ab,ti AND cell:ab,ti) OR nsclc:ab,ti ORosteosarcoma*:ab,ti OR phyllodes:ab,ti OR cystosarcoma*:ab,ti ORfibroadenoma*:ab,ti OR plasmacytoma*:ab,ti OR myeloma*:ab,ti ORlymphoblastoma*:ab,ti OR lymphocytoma*:ab,ti OR sarcoma*:ab,ti ORhodgkin*:ab,ti OR nonhodgkin*:ab,ti
'chronic obstructive lung disease'/exp OR emphysema*:ab,ti OR (chronic* NEAR/3 147701bronchiti*):ab,ti OR (obstruct* NEAR/3 (pulmonary OR lung* OR airway* ORairflow* OR bronch* OR respirat*)):ab,ti OR copd:ab,ti OR coad:ab,ti OR cobd:ab,tiOR aecb:ab,ti
'heart failure'/exp OR (heart NEAR/2 failure*):ab,ti OR (myocardial NEAR/2
failure*):ab,ti OR (cardiac NEAR/2 failure*):ab,ti OR (heart NEAR/2decompensat*):ab,ti
'dyspnea'/de OR dyspnoe*:ab,ti OR dyspne*:ab,ti OR breathless*:ab,ti OR
(breathing NEAR/3 labored):ab,ti OR (breathing NEAR/3 laboured):ab,ti OR(breathing NEAR/3 difficult*):ab,ti
#10 'breathing exercise'/exp
#11 'relaxation training'/exp
#12 'psychotherapy'/exp
#13 ('non pharmacological' NEAR/1 intervention*):ab,ti
#14 'acupuncture'/exp
#15 'walking aid'/exp
#16 'vibration'/exp
#17 'electrostimulation therapy'/exp
#19 'ventilator'/exp
#20 'noninvasive ventilation'/exp
#22 'suction'/exp
#23 'aspiration'/exp
#24 #8 OR #9 OR #10 OR #11 OR #12 OR #13 OR #14 OR #15 OR #16 OR #17 OR
#18 OR #19 OR #20 OR #21 OR #22 OR #23
#25 #7 AND #24 AND ([cochrane review]/lim OR [systematic review]/lim OR [controlled 334
clinical trial]/lim OR [randomized controlled trial]/lim OR [meta analysis]/lim) AND([article]/lim OR [article in press]/lim OR [review]/lim) AND ([dutch]/lim OR[english]/lim) AND [2000-2015]/py
cochrane library (via wiley)
#1 MeSH descriptor: [Neoplasms] 1 tree(s) exploded
#2 MeSH descriptor: [Neoplasm Staging] this term only
#3 MeSH descriptor: [Neoplasm Metastasis] 1 tree(s) exploded
#4 MeSH descriptor: [Neoplastic Processes] 1 tree(s) exploded
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
#5 (cancer* or tumor* or tumour* or carcinoma* or neoplasm* or lymphoma or melanoma ormetastas* or metastatic or (non and small and cell) or adenocarcinoma* or (squamous and cell) or nsclc orosteosarcoma* or phyllodes or cystosarcoma* or fibroadenoma* or plasmacytoma* or myeloma* orlymphoblastoma* or lymphocytoma* or sarcoma* or hodgkin* or nonhodgkin*):ti,ab#6 #1 or #2 or #3 or #4 or #5#7 MeSH descriptor: [Lung Diseases, Obstructive] 1 tree(s) exploded#8 MeSH descriptor: [Pulmonary Disease, Chronic Obstructive] 1 tree(s) exploded#9 emphysema*:ti,ab#10 (chronic* and bronchiti*):ti,ab#11 (obstruct* and (pulmonary or lung* or airway* or airflow* or bronch* or respirat*)):ti,ab#12 (COPD or COAD or COBD or AECB):ti,ab#13 #7 or #8 or #9 or #10 or #11 or #12#14 MeSH descriptor: [Heart Failure] 1 tree(s) exploded#15 (heart and failure):ti,ab#16 (cardiac and failure):ti,ab#17 (myocardial and failure):ti,ab#18 (heart and decompensat*):ti,ab#19 #14 or #15 or #16 or #17 or #18#20 #6 or #13 or #19#21 MeSH descriptor: [Dyspnea] 1 tree(s) exploded#22 (dyspnoe* or dyspne*):ti,ab#23 breathless*:ti,ab#24 (breathing and (labored or laboured or difficult*)):ti,ab#25 #21 or #22 or #23 or #24#26 #20 and #25#27 MeSH descriptor: [Respiratory Therapy] 1 tree(s) exploded#28 (breathing and (technique* or exercise*)):ti,ab#29 (acupuncture or acupressure):ti,ab#30 MeSH descriptor: [Relaxation Therapy] 1 tree(s) exploded#31 relaxation:ti,ab#32 MeSH descriptor: [Counseling] 1 tree(s) exploded#33 MeSH descriptor: [Psychotherapy] 1 tree(s) exploded#34 non-pharmacological:ti,ab#35 MeSH descriptor: [Walking] 1 tree(s) exploded#36 MeSH descriptor: [Dependent Ambulation] explode all trees#37 MeSH descriptor: [Physical Therapy Modalities] 1 tree(s) exploded and with qualifier(s):[Instrumentation - IS]#38 MeSH descriptor: [Exercise Therapy] 1 tree(s) exploded and with qualifier(s): [Instrumentation -IS]#39 MeSH descriptor: [Mobility Limitation] 1 tree(s) exploded#40 MeSH descriptor: [Vibration] 1 tree(s) exploded and with qualifier(s): [Therapeutic use - TU]#41 MeSH descriptor: [Electric Stimulation Therapy] 1 tree(s) exploded#42 moist*:ti,ab#43 MeSH descriptor: [Ventilators, Mechanical] explode all trees#44 MeSH descriptor: [Noninvasive Ventilation] 1 tree(s) exploded#45 MeSH descriptor: [Suction] explode all trees#46 (airway and clearance):ti,ab#47 aspiration:ti,ab#48 (handheld and fan):ti,ab#49 MeSH descriptor: [Oxygen] 1 tree(s) exploded#50 MeSH descriptor: [Oxygen Inhalation Therapy] explode all trees#51 #27 or #28 or #29 or #30 or #31 or #32 or #33 or #34 or #35 or #36 or #37 or #38 or #39 or #40or #41 or #42 or #43 or #44 or #45 or #46 or #47 or #48 or #49 or #50#52 #26 and #51#53 #20 and #51
2.Consensus basedConsensus based teksten zijn gebaseerd op evidence. Deze evidence is door de werkgroepleden zelfverzameld en verwerkt. Voor consensus based richtlijnteksten is er geen systematisch literatuuronderzoekuitgevoerd en worden de artikelen niet methodologisch beoordeeld. Er wordt geen level of evidence
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
toegekend aan de studies en er wordt geen niveau van bewijs toegekend aan de conclusies. In deformulering van de conclusies wordt wel rekening gehouden met de onderliggende evidence.
N Engl J Med 2003
Outpatient oral prednisone after emergency treatment of chronic Geen vergevorderd
obstructive pulmonary disease
J Clin Oncol 2008
Interventions for alleviating cancer-related dyspnea: a
Updated by Ben-Aharon
systematic review
European Journal of Cancer
The efficacy of benzodiazepines for palliating dyspnoea: A
systematic review
J. Pain Symptom Manage. 2007 Symptomatic Therapy of Dyspnea with Strong Opioids and Its
Geen vergelijkende
Effect on Ventilation in Palliative Care Patients
Support Care Cancer 2009
Use of oxygen and opioids in the palliation of dyspnoea in
Geen vergelijkende
hypoxic and non-hypoxic palliative care patients: a prospective
Thorax 2002 57(11):939-44
A systematic review of the use of opioids in the management of Idem als Cochranedyspnoea
Respir Care 2007 52(7):900-10
The role of inhaled opioids and furosemide for the treatment of
Narratieve review
gebaseerd op PubMedsearch; geen qualityappraisal
Medicina Paliativa 2003
Morphine plus midazolam versus oxygen therapy on severe
dyspnea management in the last week of life in hipoxemicadvanced cancer patients. Spanish
Cochrane Database Syst. Rev.
Benzodiazepines for the relief of breathlessness in malignant
Updated by Simon 2010
and advanced non-malignant diseases in adults
J Pain Symptom Manage 2013
Episodic breathlessness in patients with advanced disease: a
systematic review
Cochrane Database of
Different durations of corticosteroid therapy for exacerbations of Niet specifiek over
Systematic Reviews 2014 12):
chronic obstructive pulmonary disease
vergevorderd stadium
Aust Fam Physician 2013
Chronic refractory dyspnoea--evidence based management
Geen quality appraisal
Cancer J 2010; 16(5): 507-513
Evidence-based approaches to other symptoms in advanced
Geen quality appraisal
Dtsch. Arztebl. int 2013
Shortness of breath and cough in patients in palliative care
Geen quality appraisal
110(33-34):563-71; quiz 572
Cochrane Database of
Palliative pharmacological sedation for terminally ill adults
Geen vergelijkende
Systematic Reviews 2015 1):
Nat Clin Pract Oncol 2008
The etiology and management of intractable breathlessness in
Geen quality appraisal
patients with advanced cancer: a systematic review ofpharmacological therapy
Oncol Nurs Forum 2005
Dyspnea management in lung cancer: applying the evidence
from chronic obstructive pulmonary disease
J Pain Symptom Manage 2011
Palliative sedation in patients with advanced cancer followed at Geen specifieke analyse
home: a systematic review
Am Heart J 2012 164(2):229-35 Minimally clinically important difference in chronic
Geen interventie-studie
breathlessness: every little helps
Cochrane Database of
Opioids for treating dyspnoea in patients with chronic heart
Systematic Reviews 2014 2):
Cochrane Database Syst Rev
Systemic corticosteroids for acute exacerbations of chronic
Foute context (acute
obstructive pulmonary disease
Ann Intern Med 2007
Management of stable chronic obstructive pulmonary disease: a Verkeerde interventies
systematic review for a clinical practice guideline
Ann Pharmacother 2005
Nebulized morphine for relief of dyspnea due to chronic lung
Geen quality appraisal
Chest 2004 125(2):691-4
Nebulized opioids use in COPD
Narratieve reviewgebaseerd op PubMed
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
search; geen qualityappraisal
J Cardiovasc Pharmacol 2014
Cardiac outcome prevention effectiveness of glucocorticoids in
Foute context (acute
acute decompensated heart failure: COPE-ADHF study
BMJ 2003 327(7414):523-8
Randomised, double blind, placebo controlled crossover trial of Geïncludeerd insustained release morphine for the management of refractory
geïncludeerde review
J Pain Symptom Manage 2005
Nebulized versus subcutaneous morphine for patients with
cancer dyspnea: a preliminary study
geïncludeerde review
J Pain Symptom Manage 2008
Relief of incident dyspnea in palliative cancer patients: a pilot,
randomized, controlled trial comparing nebulized
geïncludeerde review
hydromorphone, systemic hydromorphone, and nebulized saline
Eur J Heart Fail 2002 4(6):753-6 Morphine for the relief of breathlessness in patients with chronic Geïncludeerd in
heart failure--a pilot study
geïncludeerde review
J Pain Symptom Manage 2006
Midazolam as adjunct therapy to morphine in the alleviation of
severe dyspnea perception in patients with advanced cancer
geïncludeerde review
J. Pain Symptom Manage 2010; Morphine versus midazolam as upfront therapy to control
dyspnea perception in cancer patients while its underlying cause geïncludeerde reviewis sought or treated
1.Evidence based
Key question 1
Key question
Bij patiënten met dyspneu in de palliatieve fase bij COPD, hartfalen, of kanker: is er een effect van
medicatie op dyspneu, inspanningstolerantie, fysiek functioneren of kwaliteit van leven t.o.v. placebo, geen
behandeling of andere (medicamenteuze of non-medicamenteuze) behandeling)?
P: Patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderde stadia van COPD of hartfalen
I: Medicamenteuze behandeling
a. opioiden (morfine, fentanyl, oxycodon, hydromorfine)
b. corticosteroïden
c. benzodiazepines
C: Andere (medicamenteuze of non-medicamenteuze) interventie
O: Dyspneu, inspanningstolerantie, fysiek functioneren, kwaliteit van leven
Search strategy
Search date: January 19, 2015
Databases: OVID Medline, Embase and the Cochrane Library (see appendix for search strings).
Search limits:
- Publication date: 2000-2014;
- English and Dutch only;
- Study design: meta-analyses, systematische reviews, randomised controlled trials (RCT),
controlled clinical trials (CCT)
Search Results
Table 1. Overall search results.
Cochrane Database of
Systematic ReviewsDARE
Total hits
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
N excluded (language, year,
duplicates)
Total unique eligible hits
Excluded studies
1280 unique hits were screened on title and abstract (Fout! Verwijzingsbron niet gevonden.). Of these,
1415 were excluded. The most important reasons for exclusion were:
1. Other population: patients with other diseases and/or no dyspnea (in palliative or advanced
stage)2. Other intervention: interventions other than those specified
3. Wrong study design: narrative reviews, observational studies
Of the remaining 45 papers, the full-text was retrieved. Based on the full-text, an additional 31 studies were
excluded. Table 2 provides an overview of these excluded studies.
Included studies
The following 9 systematic reviews were included:
- Bailey CD, Wagland R, Dabbour R, Caress A, Smith J, Molassiotis A. An integrativereview of systematic reviews related to the management of breathlessness in respiratoryillnesses. BMC Pulmonary Medicine. 2010;10(63)- Ben-Aharon I, Gafter-Gvili A, Leibovici L, Stemmer SM. Interventions for alleviatingcancer-related dyspnea: a systematic review and meta-analysis. Acta Oncol.
2012;51(8):996-1008- DiSalvo WM, Joyce MM, Tyson LB, Culkin AE, Mackay K. Putting evidence into practice:evidence-based interventions for cancer-related dyspnea. Clin J Oncol Nurs.
2008;12(2):341-52- Jennings AL, Davies AN, Higgins JP, Broadley K. Opioids for the palliation ofbreathlessness in terminal illness. Cochrane Database of Systematic Reviews.
2001;4(4):CD002066- Lorenz KA, Lynn J, Dy SM, Shugarman LR, Wilkinson A, Mularski RA, et al. Evidence forimproving palliative care at the end of life: a systematic review. Ann Intern Med.
2008;148(2):147-59- Marciniuk DD, Goodridge D, Hernandez P, Rocker G, Balter M, Bailey P, et al. Managingdyspnea in patients with advanced chronic obstructive pulmonary disease: a CanadianThoracic Society clinical practice guideline. Can Respir J. 2011;18(2):69-78- Simon ST, Higginson IJ, Booth S, Harding R, Bausewein C. Benzodiazepines for therelief of breathlessness in advanced malignant and non-malignant diseases in adults.
Cochrane Database of Systematic Reviews. 2010;1(1):CD007354- Simon ST, Koskeroglu P, Gaertner J, Voltz R. Fentanyl for the relief of refractorybreathlessness: a systematic review. J Pain Symptom Manage. 2013;46(6):874-86- Viola R, Kiteley C, Lloyd NS, Mackay JA, Wilson J, Wong RK, et al. The management ofdyspnea in cancer patients: a systematic review. Support Care Cancer. 2008;16(4):329-37
The following 5 primary studies were included:
- Cuervo Pinna MA. A randomized crossover clinical trial to evaluate the efficacy of oraltransmucosal fentanyl citrate in the treatment of dyspnea on exertion in patients withadvanced cancer. J Pain Symptom Manage. 2014;47(6):e4-5- Gamborg H, Riis J, Christrup L, Krantz T. Effect of intraoral and subcutaneous morphineon dyspnea at rest in terminal patients with primary lung cancer or lung metastases. JOpioid Manag. 2013;9(4):269-74- Hui D, Xu A, Frisbee-Hume S, Chisholm G, Morgado M, Reddy S, et al. Effects ofprophylactic subcutaneous fentanyl on exercise-induced breakthrough dyspnea in cancerpatients: a preliminary double-blind, randomized, controlled trial. J Pain Symptom Manage.
2014;47(2):209-17- Oxberry SG, Bland JM, Clark AL, Cleland JG, Johnson MJ. Repeat dose opioids may beeffective for breathlessness in chronic heart failure if given for long enough. J Palliat Med.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
2013;16(3):250-5- Oxberry SG, Torgerson DJ, Bland JM, Clark AL, Cleland JG, Johnson MJ. Short-termopioids for breathlessness in stable chronic heart failure: a randomized controlled trial. EurJ Heart Fail. 2011;13(9):1006-12
Table 2. Key question 1: overview of excluded studies based on full-text evaluation.
N Engl J Med 2003
Outpatient oral prednisone after emergency treatment of chronic Geen vergevorderd
obstructive pulmonary disease
J Clin Oncol 2008
Interventions for alleviating cancer-related dyspnea: a
Updated by Ben-Aharon
systematic review
European Journal of Cancer
The efficacy of benzodiazepines for palliating dyspnoea: A
systematic review
J. Pain Symptom Manage. 2007 Symptomatic Therapy of Dyspnea with Strong Opioids and Its
Geen vergelijkende
Effect on Ventilation in Palliative Care Patients
Support Care Cancer 2009
Use of oxygen and opioids in the palliation of dyspnoea in
Geen vergelijkende
hypoxic and non-hypoxic palliative care patients: a prospective
Thorax 2002 57(11):939-44
A systematic review of the use of opioids in the management of Idem als Cochranedyspnoea
Respir Care 2007 52(7):900-10
The role of inhaled opioids and furosemide for the treatment of
Narratieve review
gebaseerd op PubMedsearch; geen qualityappraisal
Medicina Paliativa 2003
Morphine plus midazolam versus oxygen therapy on severe
dyspnea management in the last week of life in hipoxemicadvanced cancer patients. Spanish
Cochrane Database Syst. Rev.
Benzodiazepines for the relief of breathlessness in malignant
Updated by Simon 2010
and advanced non-malignant diseases in adults
J Pain Symptom Manage 2013
Episodic breathlessness in patients with advanced disease: a
systematic review
Cochrane Database of
Different durations of corticosteroid therapy for exacerbations of Niet specifiek over
Systematic Reviews 2014 12):
chronic obstructive pulmonary disease
vergevorderd stadium
Aust Fam Physician 2013
Chronic refractory dyspnoea--evidence based management
Geen quality appraisal
Cancer J 2010; 16(5): 507-513
Evidence-based approaches to other symptoms in advanced
Geen quality appraisal
Dtsch. Arztebl. int 2013
Shortness of breath and cough in patients in palliative care
Geen quality appraisal
110(33-34):563-71; quiz 572
Cochrane Database of
Palliative pharmacological sedation for terminally ill adults
Geen vergelijkende
Systematic Reviews 2015 1):
Nat Clin Pract Oncol 2008
The etiology and management of intractable breathlessness in
Geen quality appraisal
patients with advanced cancer: a systematic review ofpharmacological therapy
Oncol Nurs Forum 2005
Dyspnea management in lung cancer: applying the evidence
from chronic obstructive pulmonary disease
J Pain Symptom Manage 2011
Palliative sedation in patients with advanced cancer followed at Geen specifieke analyse
home: a systematic review
Am Heart J 2012 164(2):229-35 Minimally clinically important difference in chronic
Geen interventie-studie
breathlessness: every little helps
Cochrane Database of
Opioids for treating dyspnoea in patients with chronic heart
Systematic Reviews 2014 2):
Cochrane Database Syst Rev
Systemic corticosteroids for acute exacerbations of chronic
Foute context (acute
obstructive pulmonary disease
Ann Intern Med 2007
Management of stable chronic obstructive pulmonary disease: a Verkeerde interventies
systematic review for a clinical practice guideline
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Ann Pharmacother 2005
Nebulized morphine for relief of dyspnea due to chronic lung
Geen quality appraisal
Chest 2004 125(2):691-4
Nebulized opioids use in COPD
Narratieve reviewgebaseerd op PubMedsearch; geen qualityappraisal
J Cardiovasc Pharmacol 2014
Cardiac outcome prevention effectiveness of glucocorticoids in
Foute context (acute
acute decompensated heart failure: COPE-ADHF study
BMJ 2003 327(7414):523-8
Randomised, double blind, placebo controlled crossover trial of Geïncludeerd insustained release morphine for the management of refractory
geïncludeerde review
J Pain Symptom Manage 2005
Nebulized versus subcutaneous morphine for patients with
cancer dyspnea: a preliminary study
geïncludeerde review
J Pain Symptom Manage 2008
Relief of incident dyspnea in palliative cancer patients: a pilot,
randomized, controlled trial comparing nebulized
geïncludeerde review
hydromorphone, systemic hydromorphone, and nebulized saline
Eur J Heart Fail 2002 4(6):753-6 Morphine for the relief of breathlessness in patients with chronic Geïncludeerd in
heart failure--a pilot study
geïncludeerde review
J Pain Symptom Manage 2006
Midazolam as adjunct therapy to morphine in the alleviation of
severe dyspnea perception in patients with advanced cancer
geïncludeerde review
J. Pain Symptom Manage 2010; Morphine versus midazolam as upfront therapy to control
dyspnea perception in cancer patients while its underlying cause geïncludeerde reviewis sought or treated
Key question 2
Key question
Bij patiënten met dyspneu en COPD, hartfalen of kanker in de palliatieve fase: is er
een effect van niet-medicamenteuze therapie op dyspneu, inspanningstolerantie,
fysiek functioneren en kwaliteit van leven t.o.v. geen behandeling of andere
niet-medicamenteuze interventie?
P: Patiënten met dyspneu en kanker in de palliatieve fase, of vergevorderde stadia
van COPD of hartfalen
I: Niet-medicamenteuze behandeling:
- instructie en voorlichting
- ademhalingsoefeningen
- ontspanningsoefeningen
- psychologische ondersteuning
- acupunctuur/acupressuur
- hulpmiddelen bij het lopen
- vibratie thoraxwand
- neurostimulatie
- luchtbevochtiging
- ventilator
- zuurstof
- niet-invasieve beademing
- uitzuigen
C: Geen therapie of andere niet-medicamenteuze interventie
O: Dyspneu, inspanningstolerantie, fysiek functioneren, kwaliteit van leven
Search strategy
Search date: February 20, 2015
Databases: OVID Medline, Embase and the Cochrane Library (see appendix for
search strings).
Search limits:
- Publication date: 2000-2014;
- English and Dutch only;
- Study design: meta-analyses, systematische reviews, randomised
controlled trials (RCT), controlled clinical trials (CCT)
-
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Search Results
Table 3. Overall search results.
Cochrane Database of
Systematic ReviewsDARE
Total hits
N excluded (language, year,
duplicates)
Total unique eligible hits
Excluded studies
1352 unique hits were screened on title and abstract (Table 3). Of these, 1283 were
excluded. The most important reasons for exclusion were:
1. Other population: patients with other diseases and/or no dyspnea (in
palliative or advanced stage)
2. Other intervention: interventions other than those specified
3. Wrong study design: narrative reviews, observational studies
Of the remaining 69 papers, the full-text was retrieved. Based on the full-text, an
additional 44 studies were excluded. Table 4 provides an overview of these excluded
studies.
Included studies
The following 18 systematic reviews were included:
- Bailey CD, Wagland R, Dabbour R, Caress A, Smith J, Molassiotis A. An
integrative review of systematic reviews related to the management of
breathlessness in respiratory illnesses. BMC pulmonary medicine.
2010;10(63)
- Bausewein C, Booth S, Gysels M, Higginson I. Non-pharmacological
interventions for breathlessness in advanced stages of malignant and
non-malignant diseases. Cochrane Database of Systematic Reviews.
2008;2(2):CD005623
- Ben-Aharon I, Gafter-Gvili A, Leibovici L, Stemmer S.M. Interventions for
alleviating cancer-related dyspnea: A systematic review and meta-analysis.
Acta Oncol. 2012;51(8):996-1008
- Bradley JM, Lasserson T, Elborn S, Macmahon J, O'Neill B. A systematic
review of randomized controlled trials examining the short-term benefit of
ambulatory oxygen in COPD. Chest. 2007;131(1):278-85
- Chen H, Liang B-M, Xu Z-B, Tang Y-J, Wang K, Xiao J, et al. Long-term
non-invasive positive pressure ventilation in severe stable chronic
obstructive pulmonary disease: a meta-analysis. Chin Med J.
2011;124(23):4063-70
- Cranston JM, Crockett A, Currow D. Oxygen therapy for dyspnoea in adults.
Cochrane Database of Systematic Reviews. 2008;3(3):CD004769
- DiSalvo WM, Joyce MM, Tyson LB, Culkin AE, Mackay K. Putting evidence
into practice: evidence-based interventions for cancer-related dyspnea. Clin
J Oncol Nurs. 2008;12(2):341-52
- Holland AE, Hill CJ, Jones AY, McDonald CF. Breathing exercises for
chronic obstructive pulmonary disease. Cochrane Database of Systematic
Reviews. 2012;10
- Kolodziej MA, Jensen L, Rowe B, Sin D. Systematic review of noninvasive
positive pressure ventilation in severe stable COPD. Eur Respir J.
2007;30(2):293-306
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
- Lee EJ, Frazier SK. The efficacy of acupressure for symptom management:
a systematic review. J Pain Symptom Manage. 2011;42(4):589-603
- Marciniuk DD, Goodridge D, Hernandez P, Rocker G, Balter M, Bailey P, et
al. Managing dyspnea in patients with advanced chronic obstructive
pulmonary disease: a Canadian Thoracic Society clinical practice guideline.
Can Respir J. 2011;18(2):69-78
- Norweg A, Collins EG. Evidence for cognitive-behavioral strategies
improving dyspnea and related distress in COPD. International Journal of
Copd. 2013;8:439-51
- Osadnik CR, McDonald CF, Miller BR, Hill CJ, Tarrant B, Steward R, et al.
The effect of positive expiratory pressure (PEP) therapy on symptoms,
quality of life and incidence of re-exacerbation in patients with acute
exacerbations of chronic obstructive pulmonary disease: a multicentre,
randomised controlled trial. Thorax. 2014;69(2):137-43
- Pan L, Guo Y, Liu X, Yan J. Lack of efficacy of neuromuscular electrical
stimulation of the lower limbs in chronic obstructive pulmonary disease
patients: a meta-analysis. Respirology. 2014;19(1):22-9
- Struik FM, Lacasse Y, Goldstein R, Kerstjens HA, Wijkstra PJ. Nocturnal
non-invasive positive pressure ventilation for stable chronic obstructive
pulmonary disease. Cochrane Database Syst Review 2013; 6: CD002878
- Towler P, Molassiotis A, Brearley SG. What is the evidence for the use of
acupuncture as an intervention for symptom management in cancer
supportive and palliative care: an integrative overview of reviews. Support
Care Cancer. 2013;21(10):2913-23
- Uronis HE, Currow DC, McCrory DC, Samsa GP, Abernethy AP. Oxygen for
relief of dyspnoea in mildly- or non-hypoxaemic patients with cancer: a
systematic review and meta-analysis. Br J Cancer. 2008;98(2):294-9
- Uronis H, McCrory DC, Samsa G, Currow D, Abernethy A. Symptomatic
oxygen for non-hypoxaemic chronic obstructive pulmonary disease.
Cochrane Database of Systematic Reviews. 2011;6(6):CD006429
The review of Pan et al. was not identified by the search and was included by the
working group.
The following 8 primary studies were included:
- Barton R, English A, Nabb S, Rigby AS, Johnson MJ. A randomised trial of
high vs low intensity training in breathing techniques for breathless patients
with malignant lung disease: a feasibility study. Lung Cancer.
2010;70(3):313-9
- Bausewein C, Booth S, Gysels M, Kuhnbach R, Higginson IJ. Effectiveness
of a hand-held fan for breathlessness: a randomised phase II trial. BMC
Palliative Care. 2010;9:22
- Dreher M, Doncheva E, Schwoerer A, Walterspacher S, Sonntag F, Kabitz
HJ, et al. Preserving oxygenation during walking in severe chronic
obstructive pulmonary disease: noninvasive ventilation versus oxygen
therapy. Respiration. 2009;78(2):154-60
- Duiverman ML, Wempe JB, Bladder G, Vonk JM, Zijlstra JG, Kerstjens HAM,
et al. Two-year home-based nocturnal noninvasive ventilation added to
rehabilitation in chronic obstructive pulmonary disease patients: a
randomized controlled trial. Respiratory research. 2011;12(112)
- Hui D, Morgado M, Chisholm G, Withers L, Nguyen Q, Finch C, et al.
High-flow oxygen and bilevel positive airway pressure for persistent
dyspnea in patients with advanced cancer: a phase II randomized trial. J Pain
Symptom Manage. 2013;46(4):463-73
- Moore RP, Berlowitz DJ, Denehy L, Pretto JJ, Brazzale DJ, Sharpe K, et al. A
randomised trial of domiciliary, ambulatory oxygen in patients with COPD
and dyspnoea but without resting hypoxaemia. Thorax. 2011;66(1):32-7
- Ozalevli S, Ozden A, Gocen Z, Cimrin AH. Comparison of six-minute
walking tests conducted with and without supplemental oxygen in patients
with chronic obstructive pulmonary disease and exercise-induced oxygen
desaturation. Ann Saudi Med. 2007;27(2):94-100
- Suzuki M, Muro S, Ando Y, Omori T, Shiota T, Endo K, et al. A randomized,
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
placebo-controlled trial of acupuncture in patients with chronic obstructive
pulmonary disease (COPD): the COPD-acupuncture trial (CAT). Arch Intern
Med. 2012;172(11):878-86
Table 4. Key question 2: overview of excluded studies based on full-text evaluation.
Abernethy AP, McDonald CF, Frith PA, Clark K, Herndon JE, 2nd, Marcello J, et al. Effect of palliative oxygen versus Al geïncludeerd inroom air in relief of breathlessness in patients with refractory dyspnoea: a double-blind, randomised controlled trial.
geïncludeerde review
Lancet. 2010;376(9743):784-93Bruera E, Sweeney C, Willey J, Palmer JL, Strasser F, Morice RC, et al. A randomized controlled trial of
Al geïncludeerd in
supplemental oxygen versus air in cancer patients with dyspnea. Palliat Med. 2003;17(8):659-63
geïncludeerde review
Clini E, Sturani C, Rossi A, Viaggi S, Corrado A, Donner CF, et al. The Italian multicentre study on noninvasive
Al geïncludeerd in
ventilation in chronic obstructive pulmonary disease patients.[Erratum appears in Eur Respir J. 2002 Dec;20(6):1617]. geïncludeerde reviewEur Respir J. 2002;20(3):529-38Crisafulli E, Costi S, De Blasio F, Biscione G, Americi F, Penza S, et al. Effects of a walking aid in COPD patients
Al geïncludeerd in
receiving oxygen therapy. Chest. 2007;131(4):1068-74
geïncludeerde review
Donesky-Cuenco D, Nguyen HQ, Paul S, Carrieri-Kohlman V. Yoga therapy decreases dyspnea-related distress and Foute interventieimproves functional performance in people with chronic obstructive pulmonary disease: a pilot study. J AlternComplement Med. 2009;15(3):225-34Galbraith S, Fagan P, Perkins P, Lynch A, Booth S. Does the use of a handheld fan improve chronic dyspnea? A
Al geïncludeerd in
randomized, controlled, crossover trial. J Pain Symptom Manage. 2010;39(5):831-8
geïncludeerde review
Jolliet P, Tassaux D, Roeseler J, Burdet L, Broccard A, D'Hoore W, et al. Helium-oxygen versus air-oxygen
Foute context (acuut)
noninvasive pressure support in decompensated chronic obstructive disease: A prospective, multicenter study. CritCare Med. 2003;31(3):878-84Lewith GT, Prescott P, Davis CL. Can a standardized acupuncture technique palliate disabling breathlessness: a
Al geïncludeerd in
single-blind, placebo-controlled crossover study. Chest. 2004;125(5):1783-90
geïncludeerde review
Maggiore SM, Richard J-CM, Abroug F, Diehl JL, Antonelli M, Sauder P, et al. A multicenter, randomized trial of
Foute context (acuut)
noninvasive ventilation with helium-oxygen mixture in exacerbations of chronic obstructive lung disease. Crit CareMed. 2010;38(1):145-51Nava S, Ferrer M, Esquinas A, Scala R, Groff P, Cosentini R, et al. Palliative use of non-invasive ventilation in
Foute context (acuut)
end-of-life patients with solid tumours: a randomised feasibility trial. Lancet Oncol. 2013;14(3):219-27Philip J, Gold M, Milner A, Di Iulio J, Miller B, Spruyt O. A randomized, double-blind, crossover trial of the effect of
Al geïncludeerd in
oxygen on dyspnea in patients with advanced cancer. J Pain Symptom Manage. 2006;32(6):541-50
geïncludeerde review
Struik FM, Sprooten RTM, Kerstjens HAM, Bladder G, Zijnen M, Asin J, et al. Nocturnal non-invasive ventilation in
Foute context (acuut)
COPD patients with prolonged hypercapnia after ventilatory support for acute respiratory failure: a randomised,controlled, parallel-group study. Thorax. 2014;69(9):826-34Vickers AJ, Feinstein MB, Deng GE, Cassileth BR. Acupuncture for dyspnea in advanced cancer: a randomized,
Al geïncludeerd in
placebo-controlled pilot trial [ISRCTN89462491]. BMC Palliative Care. 2005;4(5):18
geïncludeerde review
Antonelli M, Conti G, Pelosi P, Gregoretti C, Pennisi MA, Costa R, et al. New treatment of acute hypoxemic
Foute populatie (acute
respiratory failure: noninvasive pressure support ventilation delivered by helmet--a pilot controlled trial. Crit Care Med. respiratory failure), foute2002;30(3):602-8.
Bausewein C, Simon ST. Shortness of breath and cough in patients in palliative care. Dtsch. 2013;110(33-34):563-71; Geen quality appraisalquiz 72.
Ben-Aharon I, Gafter-Gvili A, Paul M, Leibovici L, Stemmer SM. Interventions for alleviating cancer-related dyspnea: a Updated by Ben-Aharon 2012systematic review. J Clin Oncol. 2008;26(14):2396-404.
Booth S, Wade R. Oxygen or air for palliation of breathlessness in advanced cancer. J R Soc Med. 2003;96(5):215-8. Narrative reviewChan CWH, Richardson A, Richardson J. Managing symptoms in patients with advanced lung cancer during
Niet alle patiënten hadden
radiotherapy: results of a psychoeducational randomized controlled trial. J Pain Symptom Manage.
2011;41(2):347-57.
Connors et al. An evaluation of a a pysiotherapy led non-pharmacological bresthlessness programme for patientws
Complexe interventie,
with intrathoracic malignancy. Palliat med 2007; 21: 285-287
individueel effect vaninterventies niet teachterhalen
Davis CL, Lewith GT, Broomfield J, Prescott P. A pilot project to assess the methodological issues involved in
Geen informatie over stadium
evaluating acupuncture as a treatment for disabling breathlessness. J Altern Complement Med. 2001;7(6):633-9.
Deng et al. The effect of non-pharmacological staged interventions on fatigue and dyspnea in patients with chronic
Complexe interventie,
obstructive pulmonary disease: a randomized controlled trial. Int J Nursing Pract 2013; 19: 636-643
individueel effect vaninterventies niet te
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Fridlender ZG, Arish N, Laxer U, Berkman N, Leibovitz A, Fink G, et al. Randomized controlled crossover trial of a
Vooral COPD st. II-III
new oscillatory device as add-on therapy for COPD. COPD. 2012;9(6):603-10.
Garcia-Talavera I, Figueira M, Aguirre-Jaime A. A randomised trial of domiciliary, ambulatory oxygen in patients with LetterCOPD and dyspnoea but without resting hypoxaemia. Thorax. 2011;66(7):631-2; author reply 2.
Goktalay T, Akdemir SE, Alpaydin AO, Coskun AS, Celik P, Yorgancioglu A. Does high-frequency chest wall
Foute context (infective
oscillation therapy have any impact on the infective exacerbations of chronic obstructive pulmonary disease? A
randomized controlled single-blind study. Clin Rehabil. 2013;27(8):710-8.
Higginson et al. An integrated palliative and respiratory care service for patients with advanced disease and refractory Complexe interventie,breathlessness: a randomised controlled trial. Lancet Respir Med 2014; 2: 979-87
individueel effect vaninterventies niet teachterhalen
Hui D, Morgado M, Chisholm GB, Withers L, Nguyen Q, Finch C, et al. High-flow oxygen (HFO) and bilevel positive
airway pressure (BiPAP) for refractory dyspnea in patients with advanced cancer: A randomized controlled trial. J ClinOncol. 2013;31(15 SUPPL. 1).
Jantarakupt P, Porock D. Dyspnea management in lung cancer: applying the evidence from chronic obstructive
pulmonary disease. Oncol Nurs Forum. 2005;32(4):785-97.
Mahajan AK, Diette GB, Hatipoglu U, Bilderback A, Ridge A, Harris VW, et al. High frequency chest wall oscillation for Vooral astma, verkeerdeasthma and chronic obstructive pulmonary disease exacerbations: a randomized sham-controlled clinical trial.
Respiratory research. 2011;12(120).
Mishra EK, Corcoran J, Hallifax R, Stradling J, Maskell N, Rahman N. Defining the minimal important difference for
the visual analogue scale for dyspnoea in patients with malignant pleural effusions. Thorax. 2013;68:A171.
Mularski RA, Munjas BA, Lorenz KA, Sun S, Robertson SJ, Schmelzer W, et al. Randomized controlled trial of
Ook COPD st. I-III
mindfulness-based therapy for dyspnea in chronic obstructive lung disease. J Altern Complement Med.
2009;15(10):1083-90.
Nicolini A, Mollar E, Grecchi B, Landucci N. Comparison of intermittent positive pressure breathing and temporary
Foute interventie (PEP)
positive expiratory pressure in patients with severe chronic obstructive pulmonary disease. Arch Bronconeumol.
2014;50(1):18-24.
Osadnik CR, McDonald CF, Miller BR, Hill CJ, Tarrant B, Steward R, et al. The effect of positive expiratory pressure
Foute context (acuut),
(PEP) therapy on symptoms, quality of life and incidence of re-exacerbation in patients with acute exacerbations of
interventie niet in PICO
chronic obstructive pulmonary disease: a multicentre, randomised controlled trial. Thorax. 2014;69(2):137-43.
Principi T, Pantanetti S, Catani F, Elisei D, Gabbanelli V, Pelaia P, et al. Noninvasive continuous positive airway
Foute vergelijking
pressure delivered by helmet in hematological malignancy patients with hypoxemic acute respiratory failure. IntensiveCare Med. 2004;30(1):147-50.
Rueda J-R, Sola I, Pascual A, Subirana Casacuberta M. Non-invasive interventions for improving well-being and
Beantwoord PICO niet
quality of life in patients with lung cancer. Cochrane Database of Systematic Reviews. 2011;9(9):CD004282.
Seamark DA, Seamark CJ, Halpin DMG. Palliative care in chronic obstructive pulmonary disease: a review for
clinicians. J R Soc Med. 2007;100(5):225-33.
Smith TA, Davidson PM, Lam LT, Jenkins CR, Ingham JM. The use of non-invasive ventilation for the relief of
Foute context (acuut)
dyspnoea in exacerbations of chronic obstructive pulmonary disease; a systematic review. Respirology.
2012;17(2):300-7.
Sola I, Thompson E, Subirana M, Lopez C, Pascual A. Non-invasive interventions for improving well-being and quality Ge-updatedof life in patients with lung cancer. Cochrane Database of Systematic Reviews. 2004;4(4):CD004282.
Storre JH, Huttmann SE, Ekkernkamp E, Walterspacher S, Schmoor C, Dreher M, et al. Oxygen supplementation in
Foute vergelijking
noninvasive home mechanical ventilation: the crucial roles of CO2 exhalation systems and leakages. Respir Care.
2014;59(1):113-20.
Uronis HE, Ekström MP, Currow DC et al. Oxygen for relief of dyspnoea in people with chronic obstructive pulmonary Samenvatting van Cochranedisease who would not qualify for home oxygen: a systematic review and meta-analysis. Thorax. 2014 Dec 3. pii:
thoraxjnl-2014-205720Valenza MC, Valenza-Pena G, Torres-Sanchez I, Gonzalez-Jimenez E, Conde-Valero A, Valenza-Demet G.
Foute context: infectieuze
Effectiveness of controlled breathing techniques on anxiety and depression in hospitalized patients with COPD: a
exacerbatie; geen stadia
randomized clinical Trial. Respir Care. 2014;59(2):209-15.
Whale CA, MacLaran SJA, Whale CI, Barnett M. Pilot study to assess the credibility of acupuncture in acute
Foute context: acute
exacerbations of chronic obstructive pulmonary disease. Acupunct Med. 2009;27(1):13-5.
exacerbatie; geen stadiagerapporteerd
Wu H-S, Wu S-C, Lin J-G, Lin L-C. Effectiveness of acupressure in improving dyspnoea in chronic obstructive
Ook COPD st. I-III
pulmonary disease. J Adv Nurs. 2004;45(3):252-9.
Meerderheid NYHA I-II
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Yu DSF, Lee DTF, Woo J. Effects of relaxation therapy on psychologic distress and symptom status in older Chinesepatients with heart failure. J Psychosom Res. 2007;62(4):427-37.
Zhao I, Yates P. Non-pharmacological interventions for breathlessness management in patients with lung cancer: a
Complexe interventie,
systematic review. Palliat Med. 2008;22(6):693-701.
individueel effect vaninterventies niet teachterhalen
Search strings Question 1
1 exp DYSPNEA/ (15779)2 (dyspnoe$ or dyspne$).mp. (37968)3 dyspnoeic.mp. (161)4 breathless$.mp. (3192)5 (breathing adj3 labored).mp. (171)6 (breathing adj3 laboured).mp. (38)7 (breathing adj3 difficult$).mp. (1341)8 or/1-7 (41332)9 Lung Diseases, Obstructive/ (17896)10 exp Pulmonary Disease, Chronic Obstructive/ (37064)11 emphysema$.mp. (28045)12 (chronic$ adj3 bronchiti$).mp. (10077)13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (80668)14 COPD.mp. (24299)15 COAD.mp. (186)16 COBD.mp. (11)17 AECB.mp. (205)18 or/9-17 (111704)19 exp Heart Failure/ (88210)20 (heart adj2 failure*).tw. (102700)21 (cardiac adj2 failure*).tw. (11714)22 (myocardial adj2 failure*).tw. (2330)23 (heart adj2 decompensat*).tw. (2155)24 heart failure.tw. (102175)25 cardiac failure.tw. (9677)26 or/19-25 (140772)27 exp Neoplasms/ (2621559)28 Neoplasm Staging/ (125122)29 cancer$.ti,ab. (1035026)30 tumor$.ti,ab. (941350)31 tumour$.ti,ab. (198532)32 carcinoma$.ti,ab. (459327)33 neoplasm$.ti,ab. (95382)34 lymphoma.ti,ab. (109223)35 melanoma.ti,ab. (74309)36 staging.ti,ab. (49428)37 metastas$.ti,ab. (216580)38 metastatic.ti,ab. (138252)39 exp Neoplasm Metastasis/ (158363)40 exp neoplastic processes/ (339813)41 neoplastic process$.ti,ab. (2288)42 non small cell.ti,ab. (30863)43 adenocarcinoma$.ti,ab. (93863)44 squamous cell.ti,ab. (65141)45 nsclc.ti,ab. (18092)46 osteosarcoma$.ti,ab. (14839)47 phyllodes.ti,ab. (1277)48 cystosarcoma$.ti,ab. (551)49 fibroadenoma$.ti,ab. (2925)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
50 (non adj small adj cell).ti,ab. (30863)51 (non adj2 small adj2 cell).ti,ab. (31069)52 (nonsmall adj2 cell).ti,ab. (1772)53 plasmacytoma$.ti,ab. (5203)54 myeloma.ti,ab. (35791)55 multiple myeloma.ti,ab. (23333)56 lymphoblastoma$.ti,ab. (277)57 lymphocytoma$.ti,ab. (288)58 lymphosarcoma$.ti,ab. (3839)59 immunocytoma.ti,ab. (402)60 sarcoma$.ti,ab. (71340)61 hodgkin$.ti,ab. (51183)62 (nonhodgkin$ or non hodgkin$).ti,ab. (29387)63 or/27-62 (3020105)64 18 or 26 or 63 (3248106)65 Narcotics/ (14532)66 *"Analgesics, Opioid"/ (19666)67 (opioid$ or morphine or morfine or hydromorphine or buprenorphine or codeine or dextromoramide ordiphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine or dihydrocodeine oralfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine or oxycodone orpapaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone or hydromorphoneor levorphanol or oxymorphone or butorphanol or dezocine or sufentanil or ketobemidone).mp. (138260)68 exp Adrenal Cortex Hormones/ (337600)69 (17-ketosteroid$ or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid$ or "11 hydroxycorticosteroid$" or17-hydrocorticosteroid$ or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid$or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or"solu cortef" or budesonide or entocort$ or budenofalk or equilein or 18-hydroxycorticosterone oraldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisolor cortison or cortodoxone).mp. (267557)70 exp Benzodiazepines/ (58527)71 benzodiazepine$.mp. (36609)72 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide orcinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam ordemoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam orflunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam orlorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam ornimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam orquazepam or temazepam or tetrazepam or tofisopam or triazolam).mp. (50494)73 65 or 66 or 67 or 68 or 69 or 70 or 71 or 72 (605122)74 randomized controlled trial.pt. (380681)75 controlled clinical trial.pt. (88346)76 randomized.ab. (279544)77 placebo.ab. (147491)78 clinical trials as topic.sh. (170246)79 randomly.ab. (198505)80 trial.ti. (120264)81 74 or 75 or 76 or 77 or 78 or 79 or 80 (872399)82 exp animals/ not humans.sh. (3969827)83 81 not 82 (800180)84 meta-analysis.mp,pt. or review.pt. or search:.tw. (2072081)85 83 or 84 (2749075)86 8 and 64 and 73 and 85 (590)87 limit 86 to yr="2000 -Current" (428)
PreMedline (OVID)
2 (dyspnoe$ or dyspne$).mp. (2808)
3 dyspnoeic.mp. (19)
4 breathless$.mp. (340)
5 (breathing adj3 labored).mp. (9)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
6 (breathing adj3 laboured).mp. (2)7 (breathing adj3 difficult$).mp. (162)8 or/2-7 (3260)11 emphysema$.mp. (1141)12 (chronic$ adj3 bronchiti$).mp. (267)13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (4327)14 COPD.mp. (2680)15 COAD.mp. (17)16 COBD.mp. (0)17 AECB.mp. (15)18 or/11-17 (6060)20 (heart adj2 failure*).tw. (7624)21 (cardiac adj2 failure*).tw. (605)22 (myocardial adj2 failure*).tw. (119)23 (heart adj2 decompensat*).tw. (242)24 heart failure.tw. (7592)25 cardiac failure.tw. (446)26 or/20-25 (8053)29 cancer$.ti,ab. (91727)30 tumor$.ti,ab. (66356)31 tumour$.ti,ab. (12751)32 carcinoma$.ti,ab. (30052)33 neoplasm$.ti,ab. (6831)34 lymphoma.ti,ab. (6672)35 melanoma.ti,ab. (4606)36 staging.ti,ab. (4002)37 metastas$.ti,ab. (18480)38 metastatic.ti,ab. (12030)41 neoplastic process$.ti,ab. (138)42 non small cell.ti,ab. (3718)43 adenocarcinoma$.ti,ab. (7028)44 squamous cell.ti,ab. (5327)45 nsclc.ti,ab. (2651)46 osteosarcoma$.ti,ab. (1109)47 phyllodes.ti,ab. (114)48 cystosarcoma$.ti,ab. (16)49 fibroadenoma$.ti,ab. (195)50 (non adj small adj cell).ti,ab. (3718)51 (non adj2 small adj2 cell).ti,ab. (3728)52 (nonsmall adj2 cell).ti,ab. (168)53 plasmacytoma$.ti,ab. (234)54 myeloma.ti,ab. (2076)55 multiple myeloma.ti,ab. (1699)56 lymphoblastoma$.ti,ab. (11)57 lymphocytoma$.ti,ab. (9)58 lymphosarcoma$.ti,ab. (91)59 immunocytoma.ti,ab. (1)60 sarcoma$.ti,ab. (4742)61 hodgkin$.ti,ab. (2329)62 (nonhodgkin$ or non hodgkin$).ti,ab. (1500)63 or/29-62 (159745)64 18 or 26 or 63 (172397)67 (opioid$ or morphine or morfine or hydromorphine or buprenorphine or codeine or dextromoramide ordiphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine or dihydrocodeine oralfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine or oxycodone orpapaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone or hydromorphoneor levorphanol or oxymorphone or butorphanol or dezocine or sufentanil or ketobemidone).mp. (7059)69 (17-ketosteroid$ or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid$ or "11 hydroxycorticosteroid$" or17-hydrocorticosteroid$ or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid$
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or
"solu cortef" or budesonide or entocort$ or budenofalk or equilein or 18-hydroxycorticosterone or
aldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisol
or cortison or cortodoxone).mp. (9289)
71 benzodiazepine$.mp. (1390)
72 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide or
cinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam or
demoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam or
flunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam or
lorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam or
nimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam or
quazepam or temazepam or tetrazepam or tofisopam or triazolam).mp. (1710)
73 67 or 69 or 71 or 72 (18467)
74 randomized controlled trial.pt. (764)
75 controlled clinical trial.pt. (84)
76 randomized.ab. (25645)
77 placebo.ab. (9273)
79 randomly.ab. (23043)
80 trial.ti. (10810)
81 74 or 75 or 76 or 77 or 79 or 80 (54433)
84 meta-analysis.mp,pt. or review.pt. or search:.tw. (52394)
85 81 or 84 (101887)
86 8 and 64 and 73 and 85 (18)
87 limit 86 to yr="2000 -Current" (18)
EMBASE (via embase.com)
cancer*:ab,ti OR tumor*:ab,ti OR tumour*:ab,ti OR carcinoma*:ab,ti OR
neoplasm*:ab,ti OR lymphoma:ab,ti OR melanoma:ab,ti OR metastas*:ab,ti ORmetastatic:ab,ti OR (non:ab,ti AND small:ab,ti AND cell:ab,ti) ORadenocarcinoma*:ab,ti OR (squamous:ab,ti AND cell:ab,ti) OR nsclc:ab,ti ORosteosarcoma*:ab,ti OR phyllodes:ab,ti OR cystosarcoma*:ab,ti ORfibroadenoma*:ab,ti OR plasmacytoma*:ab,ti OR myeloma*:ab,ti ORlymphoblastoma*:ab,ti OR lymphocytoma*:ab,ti OR sarcoma*:ab,ti ORhodgkin*:ab,ti OR nonhodgkin*:ab,ti
'chronic obstructive lung disease'/exp OR emphysema*:ab,ti OR (chronic* NEAR/3 146325bronchiti*):ab,ti OR (obstruct* NEAR/3 (pulmonary OR lung* OR airway* ORairflow* OR bronch* OR respirat*)):ab,ti OR copd:ab,ti OR coad:ab,ti OR cobd:ab,tiOR aecb:ab,ti
'heart failure'/exp OR (heart NEAR/2 failure*):ab,ti OR (myocardial NEAR/2
failure*):ab,ti OR (cardiac NEAR/2 failure*):ab,ti OR (heart NEAR/2decompensat*):ab,ti
'dyspnea'/de OR dyspnoe*:ab,ti OR dyspne*:ab,ti OR breathless*:ab,ti OR
(breathing NEAR/3 labored):ab,ti OR (breathing NEAR/3 laboured):ab,ti OR(breathing NEAR/3 difficult*):ab,ti
'narcotic agent'/exp OR 'narcotic analgesic agent'/exp OR opioid*:ab,ti OR
morphine:ab,ti OR morfine:ab,ti OR hydromorphine:ab,ti OR buprenorphine:ab,tiOR codeine:ab,ti OR dextromoramide:ab,ti OR diphenoxylate:ab,ti ORdipipanone:ab,ti OR dextropropoxyphene:ab,ti OR propoxyphene:ab,ti ORdiamorphine:ab,ti OR dihydrocodeine:ab,ti OR alfentanil:ab,ti OR fentanyl:ab,ti ORremifentanil:ab,ti OR meptazinol:ab,ti OR methadone:ab,ti OR nalbuphine:ab,ti ORoxycodone:ab,ti OR papaveretum:ab,ti OR pentazocine:ab,ti OR meperidine:ab,tiOR pethidine:ab,ti OR phenazocine:ab,ti OR hydrocodone:ab,ti ORhydromorphone:ab,ti OR levorphanol:ab,ti OR oxymorphone:ab,ti ORbutorphanol:ab,ti OR dezocine:ab,ti OR sufentanil:ab,ti OR ketobemidone:ab,ti OR'corticosteroid'/exp OR '17 ketosteroid':ab,ti OR androstenedione:ab,ti ORandrosterone:ab,ti OR 'estrone sulfate':ab,ti OR etiocholanolone:ab,ti ORprasterone:ab,ti OR dehydroepiandrosterone:ab,ti OR hydroxycorticosteroid*:ab,ti
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
OR '11 hydroxycorticosteroid':ab,ti OR '17 hydrocorticosteroid':ab,ti ORdeoxycorticosterone:ab,ti OR pregnenolone:ab,ti OR corticosteroid*:ab,ti ORprednisolone:ab,ti OR methylprednisolone:ab,ti OR efcortesol:ab,ti ORhydrocortone:ab,ti OR 'solu cortef':ab,ti OR budesonide:ab,ti OR entocort*:ab,ti ORbudenofalk:ab,ti OR equilein:ab,ti OR '18 hydroxycorticosterone':ab,ti ORaldosterone:ab,ti OR corticosterone:ab,ti OR hydrocortisone:ab,ti ORtetrahydrocortisol:ab,ti OR cortison:ab,ti OR cortodoxone:ab,ti OR 'benzodiazepinederivative'/exp OR benzodiazepine*:ab,ti OR adinazolam:ab,ti OR alprazolam:ab,tiOR bentazepam:ab,ti OR bromazepam:ab,ti OR brotizolam:ab,ti ORchlordiazepoxide:ab,ti OR cinolazepam:ab,ti OR clobazam:ab,ti ORclonazepam:ab,ti OR clorazepate:ab,ti OR clotiazepam:ab,ti OR cloxazolam:ab,tiOR delorazepam:ab,ti OR demoxepam:ab,ti OR desmethyldiazepam:ab,ti ORdiazepam:ab,ti OR estazolam:ab,ti OR etizolam:ab,ti OR etozolam:ab,ti ORfludiazepam:ab,ti OR flunitrazepam:ab,ti OR flurazepam:ab,ti ORflutoprazepam:ab,ti OR halazepam:ab,ti OR haloxazolam:ab,ti OR ketazolam:ab,tiOR loprazolam:ab,ti OR lorazepam:ab,ti OR lormetazepam:ab,ti ORmedazepam:ab,ti OR metaclazepam:ab,ti OR mexazolam:ab,ti OR midazolam:ab,tiOR nimetazepam:ab,ti OR nitrazepam:ab,ti OR nordazepam:ab,ti ORoxazepam:ab,ti OR oxazolam:ab,ti OR pinazepam:ab,ti OR prazepam:ab,ti ORquazepam:ab,ti OR temazepam:ab,ti OR tetrazepam:ab,ti OR tofisopam:ab,ti ORtriazolam:ab,ti
#8 AND ([cochrane review]/lim OR [systematic review]/lim OR [controlled clinical
trial]/lim OR [randomized controlled trial]/lim OR [meta analysis]/lim) AND([article]/lim OR [article in press]/lim OR [review]/lim) AND ([dutch]/lim OR[english]/lim) AND [2000-2015]/py
cochrane library (via wiley)
#1 MeSH descriptor: [Neoplasms] 1 tree(s) exploded
#2 MeSH descriptor: [Neoplasm Staging] this term only
#3 MeSH descriptor: [Neoplasm Metastasis] 1 tree(s) exploded
#4 MeSH descriptor: [Neoplastic Processes] 1 tree(s) exploded
#5 (cancer* or tumor* or tumour* or carcinoma* or neoplasm* or lymphoma or melanoma or
metastas* or metastatic or (non and small and cell) or adenocarcinoma* or (squamous and cell) or nsclc or
osteosarcoma* or phyllodes or cystosarcoma* or fibroadenoma* or plasmacytoma* or myeloma* or
lymphoblastoma* or lymphocytoma* or sarcoma* or hodgkin* or nonhodgkin*):ti,ab
#6 #1 or #2 or #3 or #4 or #5
#7 MeSH descriptor: [Lung Diseases, Obstructive] 1 tree(s) exploded
#8 MeSH descriptor: [Pulmonary Disease, Chronic Obstructive] 1 tree(s) exploded
#9 emphysema*:ti,ab
#10 (chronic* and bronchiti*):ti,ab
#11 (obstruct* and (pulmonary or lung* or airway* or airflow* or bronch* or respirat*)):ti,ab
#12 (COPD or COAD or COBD or AECB):ti,ab
#13 #7 or #8 or #9 or #10 or #11 or #12
#14 MeSH descriptor: [Heart Failure] 1 tree(s) exploded
#15 (heart and failure):ti,ab
#16 (cardiac and failure):ti,ab
#17 (myocardial and failure):ti,ab
#18 (heart and decompensat*):ti,ab
#19 #14 or #15 or #16 or #17 or #18
#20 #6 or #13 or #19
#21 MeSH descriptor: [Dyspnea] 1 tree(s) exploded
#22 (dyspnoe* or dyspne*):ti,ab
#23 breathless*:ti,ab
#24 (breathing and (labored or laboured or difficult*)):ti,ab
#25 #21 or #22 or #23 or #24
#26 #20 and #25
#27 MeSH descriptor: [Analgesics, Opioid] 1 tree(s) exploded
#28 (opioid* or morphine or morfine or hydromorphine or buprenorphine or codeine or
dextromoramide or diphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
or dihydrocodeine or alfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine oroxycodone or papaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone orhydromorphone or levorphanol or oxymorphone or butorphanol or dezocine or sufentanil orketobemidone):ti,ab#29 MeSH descriptor: [Adrenal Cortex Hormones] 1 tree(s) exploded#30 (17-ketosteroid* or androstenedione or androsterone or "estrone sulfate" or etiocholanolone orprasterone or dehydroepiandrosterone or hydroxycorticosteroid* or "11 hydroxycorticosteroid*" or17-hydrocorticosteroid* or deoxycorticosterone or deoxycorticosterone or pregnenolone or corticosteroid*or hydrocortisone or budesonide or prednisolone or methylprednisolone or efcortesol or hydrocortone or"solu cortef" or budesonide or entocort* or budenofalk or equilein or 18-hydroxycorticosterone oraldosterone or corticosterone or hydrocortisone or hydrocortisone or tetrahydrocortisol or tetrahydrocortisolor cortison or cortodoxone):ti,ab#31 MeSH descriptor: [Benzodiazepines] 1 tree(s) exploded#32 benzodiazepine*:ti,ab#33 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide orcinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam ordemoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam orflunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam orlorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam ornimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam orquazepam or temazepam or tetrazepam or tofisopam or triazolam):ti,ab#34 #27 or #28 or #29 or #30 or #31 or #32 or #33#35 #26 and #34
Search strings Question 2
1.medline (ovid)
1 exp DYSPNEA/ (15903)
2 (dyspnoe$ or dyspne$).mp. (38234)
3 dyspnoeic.mp. (163)
4 breathless$.mp. (3218)
5 (breathing adj3 labored).mp. (171)
6 (breathing adj3 laboured).mp. (38)
7 (breathing adj3 difficult$).mp. (1356)
8 or/1-7 (41631)
9 Lung Diseases, Obstructive/ (17907)
10 exp Pulmonary Disease, Chronic Obstructive/ (37494)
11 emphysema$.mp. (28155)
12 (chronic$ adj3 bronchiti$).mp. (10089)
13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (81301)
14 COPD.mp. (24637)
15 COAD.mp. (186)
16 COBD.mp. (11)
17 AECB.mp. (206)
18 refractory dyspnoe$.mp. (17)
19 chronic dyspne$.mp. (114)
20 or/9-19 (112509)
21 exp Heart Failure/ (88948)
22 (heart adj2 failure*).tw. (103634)
23 (cardiac adj2 failure*).tw. (11766)
24 (myocardial adj2 failure*).tw. (2352)
25 (heart adj2 decompensat*).tw. (2187)
26 heart failure.tw. (103104)
27 cardiac failure.tw. (9709)
28 or/21-27 (141913)
29 exp Neoplasms/ (2637332)
30 Neoplasm Staging/ (126191)
31 cancer$.ti,ab. (1045723)
32 tumor$.ti,ab. (948677)
33 tumour$.ti,ab. (199584)
34 carcinoma$.ti,ab. (461921)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
35 neoplasm$.ti,ab. (95796)36 lymphoma.ti,ab. (109894)37 melanoma.ti,ab. (74861)38 staging.ti,ab. (49776)39 metastas$.ti,ab. (218423)40 metastatic.ti,ab. (139422)41 exp Neoplasm Metastasis/ (159331)42 exp neoplastic processes/ (342311)43 neoplastic process$.ti,ab. (2299)44 non small cell.ti,ab. (31255)45 adenocarcinoma$.ti,ab. (94567)46 squamous cell.ti,ab. (65677)47 nsclc.ti,ab. (18365)48 osteosarcoma$.ti,ab. (14968)49 phyllodes.ti,ab. (1281)50 cystosarcoma$.ti,ab. (551)51 fibroadenoma$.ti,ab. (2931)52 (non adj small adj cell).ti,ab. (31255)53 (non adj2 small adj2 cell).ti,ab. (31461)54 (nonsmall adj2 cell).ti,ab. (1781)55 plasmacytoma$.ti,ab. (5220)56 myeloma.ti,ab. (35983)57 multiple myeloma.ti,ab. (23499)58 lymphoblastoma$.ti,ab. (277)59 lymphocytoma$.ti,ab. (288)60 lymphosarcoma$.ti,ab. (3842)61 immunocytoma.ti,ab. (402)62 sarcoma$.ti,ab. (71693)63 hodgkin$.ti,ab. (51389)64 (nonhodgkin$ or non hodgkin$).ti,ab. (29520)65 or/29-64 (3039510)66 20 or 28 or 65 (3269245)80 exp Respiratory Therapy/ (90183)81 breathing technique$.mp. (331)82 breathing exercise$.mp. (3048)83 acupuncture.mp. (18409)84 acupressure.mp. (690)85 exp Relaxation Techniques/ (7271)86 relaxation.mp. (83285)87 exp counseling/ (33693)88 exp psychotherapy/ (152282)89 non-pharmacological.mp. (3660)90 walking/ (20626)91 Dependent Ambulation/ (113)92 Physical Therapy Modalities/is [Instrumentation] (1398)93 Exercise Therapy/is [Instrumentation] (862)94 mobility limitation/ (2488)95 Vibration/tu [Therapeutic Use] (798)96 exp Electric Stimulation Therapy/ (59977)97 moist$.mp. (18517)98 Ventilators, Mechanical/ (7880)99 Noninvasive Ventilation/ (395)100 suction/ (10472)101 airway clearance.mp. (449)102 aspiration.mp. (58742)103 handheld fan.mp. (5)104 exp OXYGEN/ (148769)105 exp OXYGEN INHALATION THERAPY/ (21638)106 (oxygen$ and (therap$ or treat$)).mp. (138210)107 (therap$ or treat$).mp. (4984942)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
108 104 and 107 (29180)
109 105 or 106 or 108 (144800)
110 80 or 81 or 82 or 83 or 84 or 85 or 86 or 87 or 88 or 89 or 90 or 91 or 92 or 93 or 94 or 95 or 96 or
97 or 98 or 99 or 100 or 101 or 102 or 103 or 109 (647351)
112 randomized controlled trial.pt. (384167)
113 controlled clinical trial.pt. (88541)
114 randomized.ab. (282620)
115 placebo.ab. (148584)
116 clinical trials as topic.sh. (170815)
117 randomly.ab. (200449)
118 trial.ti. (121742)
119 112 or 113 or 114 or 115 or 116 or 117 or 118 (879535)
120 exp animals/ not humans.sh. (3986356)
121 119 not 120 (806716)
122 meta-analysis.mp,pt. or review.pt. or search:.tw. (2086988)
123 121 or 122 (2769349)
126 8 and 66 and 110 and 123 (1053)
127 limit 126 to yr="2000 - 2014" (759)
PreMedline (OVID)
2 (dyspnoe$ or dyspne$).mp. (2862)
3 dyspnoeic.mp. (19)
4 breathless$.mp. (346)
5 (breathing adj3 labored).mp. (10)
6 (breathing adj3 laboured).mp. (2)
7 (breathing adj3 difficult$).mp. (164)
8 or/2-7 (3324)
11 emphysema$.mp. (1207)
12 (chronic$ adj3 bronchiti$).mp. (286)
13 (obstruct$ adj3 (pulmonary or lung$ or airway$ or airflow$ or bronch$ or respirat$)).mp. (4512)
14 COPD.mp. (2784)
15 COAD.mp. (18)
16 COBD.mp. (0)
17 AECB.mp. (15)
18 refractory dyspnoe$.mp. (1)
19 chronic dyspne$.mp. (10)
20 or/11-19 (6321)
22 (heart adj2 failure*).tw. (7945)
23 (cardiac adj2 failure*).tw. (629)
24 (myocardial adj2 failure*).tw. (127)
25 (heart adj2 decompensat*).tw. (255)
26 heart failure.tw. (7912)
27 cardiac failure.tw. (461)
28 or/22-27 (8387)
31 cancer$.ti,ab. (95188)
32 tumor$.ti,ab. (68672)
33 tumour$.ti,ab. (13175)
34 carcinoma$.ti,ab. (30952)
35 neoplasm$.ti,ab. (7085)
36 lymphoma.ti,ab. (6994)
37 melanoma.ti,ab. (4844)
38 staging.ti,ab. (4204)
39 metastas$.ti,ab. (19080)
40 metastatic.ti,ab. (12427)
43 neoplastic process$.ti,ab. (138)
44 non small cell.ti,ab. (3863)
45 adenocarcinoma$.ti,ab. (7249)
46 squamous cell.ti,ab. (5471)
47 nsclc.ti,ab. (2769)
48 osteosarcoma$.ti,ab. (1145)
49 phyllodes.ti,ab. (124)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
50 cystosarcoma$.ti,ab. (18)51 fibroadenoma$.ti,ab. (203)52 (non adj small adj cell).ti,ab. (3863)53 (non adj2 small adj2 cell).ti,ab. (3873)54 (nonsmall adj2 cell).ti,ab. (180)55 plasmacytoma$.ti,ab. (235)56 myeloma.ti,ab. (2179)57 multiple myeloma.ti,ab. (1792)58 lymphoblastoma$.ti,ab. (11)59 lymphocytoma$.ti,ab. (9)60 lymphosarcoma$.ti,ab. (92)61 immunocytoma.ti,ab. (1)62 sarcoma$.ti,ab. (4893)63 hodgkin$.ti,ab. (2443)64 (nonhodgkin$ or non hodgkin$).ti,ab. (1581)65 or/31-64 (165521)66 20 or 28 or 65 (178693)81 breathing technique$.mp. (38)82 breathing exercise$.mp. (72)83 acupuncture.mp. (1637)84 acupressure.mp. (119)86 relaxation.mp. (14480)89 non-pharmacological.mp. (635)97 moist$.mp. (4127)101 airway clearance.mp. (55)102 aspiration.mp. (4626)103 handheld fan.mp. (0)106 (oxygen$ and (therap$ or treat$)).mp. (9716)110 or/81-110 (35130)112 randomized controlled trial.pt. (620)113 controlled clinical trial.pt. (77)114 randomized.ab. (26770)115 placebo.ab. (9567)117 randomly.ab. (23685)118 trial.ti. (11269)119 112 or 113 or 114 or 115 or 117 or 118 (56283)122 meta-analysis.mp,pt. or review.pt. or search:.tw. (54584)123 119 or 122 (105685)126 8 and 66 and 110 and 123 (18)127 limit 126 to yr="2000 - 2014" (18)
EMBASE (via embase.com)
cancer*:ab,ti OR tumor*:ab,ti OR tumour*:ab,ti OR carcinoma*:ab,ti OR
neoplasm*:ab,ti OR lymphoma:ab,ti OR melanoma:ab,ti OR metastas*:ab,ti ORmetastatic:ab,ti OR (non:ab,ti AND small:ab,ti AND cell:ab,ti) ORadenocarcinoma*:ab,ti OR (squamous:ab,ti AND cell:ab,ti) OR nsclc:ab,ti ORosteosarcoma*:ab,ti OR phyllodes:ab,ti OR cystosarcoma*:ab,ti ORfibroadenoma*:ab,ti OR plasmacytoma*:ab,ti OR myeloma*:ab,ti ORlymphoblastoma*:ab,ti OR lymphocytoma*:ab,ti OR sarcoma*:ab,ti ORhodgkin*:ab,ti OR nonhodgkin*:ab,ti
'chronic obstructive lung disease'/exp OR emphysema*:ab,ti OR (chronic* NEAR/3 147701bronchiti*):ab,ti OR (obstruct* NEAR/3 (pulmonary OR lung* OR airway* ORairflow* OR bronch* OR respirat*)):ab,ti OR copd:ab,ti OR coad:ab,ti OR cobd:ab,tiOR aecb:ab,ti
'heart failure'/exp OR (heart NEAR/2 failure*):ab,ti OR (myocardial NEAR/2
failure*):ab,ti OR (cardiac NEAR/2 failure*):ab,ti OR (heart NEAR/2decompensat*):ab,ti
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
'dyspnea'/de OR dyspnoe*:ab,ti OR dyspne*:ab,ti OR breathless*:ab,ti OR
(breathing NEAR/3 labored):ab,ti OR (breathing NEAR/3 laboured):ab,ti OR(breathing NEAR/3 difficult*):ab,ti
#10 'breathing exercise'/exp
#11 'relaxation training'/exp
#12 'psychotherapy'/exp
#13 ('non pharmacological' NEAR/1 intervention*):ab,ti
#14 'acupuncture'/exp
#15 'walking aid'/exp
#16 'vibration'/exp
#17 'electrostimulation therapy'/exp
#19 'ventilator'/exp
#20 'noninvasive ventilation'/exp
#22 'suction'/exp
#23 'aspiration'/exp
#24 #8 OR #9 OR #10 OR #11 OR #12 OR #13 OR #14 OR #15 OR #16 OR #17 OR
#18 OR #19 OR #20 OR #21 OR #22 OR #23
#25 #7 AND #24 AND ([cochrane review]/lim OR [systematic review]/lim OR [controlled 334
clinical trial]/lim OR [randomized controlled trial]/lim OR [meta analysis]/lim) AND([article]/lim OR [article in press]/lim OR [review]/lim) AND ([dutch]/lim OR[english]/lim) AND [2000-2015]/py
cochrane library (via wiley)
#1 MeSH descriptor: [Neoplasms] 1 tree(s) exploded
#2 MeSH descriptor: [Neoplasm Staging] this term only
#3 MeSH descriptor: [Neoplasm Metastasis] 1 tree(s) exploded
#4 MeSH descriptor: [Neoplastic Processes] 1 tree(s) exploded
#5 (cancer* or tumor* or tumour* or carcinoma* or neoplasm* or lymphoma or melanoma or
metastas* or metastatic or (non and small and cell) or adenocarcinoma* or (squamous and cell) or nsclc or
osteosarcoma* or phyllodes or cystosarcoma* or fibroadenoma* or plasmacytoma* or myeloma* or
lymphoblastoma* or lymphocytoma* or sarcoma* or hodgkin* or nonhodgkin*):ti,ab
#6 #1 or #2 or #3 or #4 or #5
#7 MeSH descriptor: [Lung Diseases, Obstructive] 1 tree(s) exploded
#8 MeSH descriptor: [Pulmonary Disease, Chronic Obstructive] 1 tree(s) exploded
#9 emphysema*:ti,ab
#10 (chronic* and bronchiti*):ti,ab
#11 (obstruct* and (pulmonary or lung* or airway* or airflow* or bronch* or respirat*)):ti,ab
#12 (COPD or COAD or COBD or AECB):ti,ab
#13 #7 or #8 or #9 or #10 or #11 or #12
#14 MeSH descriptor: [Heart Failure] 1 tree(s) exploded
#15 (heart and failure):ti,ab
#16 (cardiac and failure):ti,ab
#17 (myocardial and failure):ti,ab
#18 (heart and decompensat*):ti,ab
#19 #14 or #15 or #16 or #17 or #18
#20 #6 or #13 or #19
#21 MeSH descriptor: [Dyspnea] 1 tree(s) exploded
#22 (dyspnoe* or dyspne*):ti,ab
#23 breathless*:ti,ab
#24 (breathing and (labored or laboured or difficult*)):ti,ab
#25 #21 or #22 or #23 or #24
#26 #20 and #25
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
#27 MeSH descriptor: [Respiratory Therapy] 1 tree(s) exploded#28 (breathing and (technique* or exercise*)):ti,ab#29 (acupuncture or acupressure):ti,ab#30 MeSH descriptor: [Relaxation Therapy] 1 tree(s) exploded#31 relaxation:ti,ab#32 MeSH descriptor: [Counseling] 1 tree(s) exploded#33 MeSH descriptor: [Psychotherapy] 1 tree(s) exploded#34 non-pharmacological:ti,ab#35 MeSH descriptor: [Walking] 1 tree(s) exploded#36 MeSH descriptor: [Dependent Ambulation] explode all trees#37 MeSH descriptor: [Physical Therapy Modalities] 1 tree(s) exploded and with qualifier(s):[Instrumentation - IS]#38 MeSH descriptor: [Exercise Therapy] 1 tree(s) exploded and with qualifier(s): [Instrumentation -IS]#39 MeSH descriptor: [Mobility Limitation] 1 tree(s) exploded#40 MeSH descriptor: [Vibration] 1 tree(s) exploded and with qualifier(s): [Therapeutic use - TU]#41 MeSH descriptor: [Electric Stimulation Therapy] 1 tree(s) exploded#42 moist*:ti,ab#43 MeSH descriptor: [Ventilators, Mechanical] explode all trees#44 MeSH descriptor: [Noninvasive Ventilation] 1 tree(s) exploded#45 MeSH descriptor: [Suction] explode all trees#46 (airway and clearance):ti,ab#47 aspiration:ti,ab#48 (handheld and fan):ti,ab#49 MeSH descriptor: [Oxygen] 1 tree(s) exploded#50 MeSH descriptor: [Oxygen Inhalation Therapy] explode all trees#51 #27 or #28 or #29 or #30 or #31 or #32 or #33 or #34 or #35 or #36 or #37 or #38 or #39 or #40or #41 or #42 or #43 or #44 or #45 or #46 or #47 or #48 or #49 or #50#52 #26 and #51#53 #20 and #51
2.Consensus basedConsensus based teksten zijn gebaseerd op evidence. Deze evidence is door de werkgroepleden zelfverzameld en verwerkt. Voor consensus based richtlijnteksten is er geen systematisch literatuuronderzoekuitgevoerd en worden de artikelen niet methodologisch beoordeeld. Er wordt geen level of evidencetoegekend aan de studies en er wordt geen niveau van bewijs toegekend aan de conclusies. In deformulering van de conclusies wordt wel rekening gehouden met de onderliggende evidence.
9. Evidence tabellenKlik hier voor de .
10. Methode ontwikkelingElk hoofdstuk van de richtlijn bestaat uit een richtlijntekst. De teksten naar aanleiding van deuitgangsvragen zijn opgebouwd volgens het volgende vaste stramien: aanbevelingen, literatuurbespreking,conclusies en overwegingen. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in dezerichtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. Enkelehoofdstukken zijn via de evidence based systematische methodiek uitgewerkt (medicamenteuze enniet-medicamenteuze behandeling) en de overige hoofdstukken zijn via de consensus based methodiekuitgewerkt (evidence based systematische methodiek hierbij niet van meerwaarde en/of niet haalbaar).
De GRADE-methodiek
Opbouw
Elke evidence based module/elk evidence based hoofdstuk van de richtlijn is volgens een vast stramien
opgebouwd: de uitgangsvraag en aanbevelingen, de onderbouwing (samenvatting literatuur, referentielijst,
conclusies en evidence tabellen), de overwegingen en de verantwoording. Voor het evidence based
uitwerken van vragen rondom therapeutische interventies hanteren we de GRADE methodiek, voor alle
overige uitgangsvragen de consensus based methodiek (zie verder).
De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn, voor zover
mogelijk, gebaseerd op gepubliceerd wetenschappelijk onderzoek.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Selectie
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt
van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
1. Gerandomiseerde gecontroleerde studies (RCT's)
2. Niet gerandomiseerde gecontroleerde studies (CCT's)
Waar deze niet voorhanden waren werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's
starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie
(beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren
kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele
(residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
Quality of evidence Study design
Lower if *
Higher if *
Large effect
Moderate (3)
+ 1 Evidence of a gradient
All plausible confounding
Very low (1)
+ 1 Would reduce a
demonstrated effect, or
+ 1 Would suggest a
spurious effect when results
-2 Very serious
Publication bias
-1 Likely
-2 Very likely
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is
er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het
literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en
niet belangrijk zijn.
Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat
met de laagste kwaliteit van bewijs. Als echter de kwaliteit van het bewijs verschilt tussen de verschillende
cruciale uitkomstmaten zijn er twee opties:
De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of
de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteitvan bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;De uitkomstmaten in dezelfde richting wijzen (richting gewenst of richting ongewenst effecten), dan
bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende isom de interventie aan te bevelen de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
Formulering conclusie
Er is veel vertrouwen dat het werkelijk effect
Er is bewijs van hoge kwaliteit dat.
dicht in de buurt ligt van de schatting van heteffect.
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Er is matig vertrouwen in de schatting van het Er is bewijs van matige kwaliteit
effect: het werkelijk effect ligt waarschijnlijk dicht dat.
bij de schatting van het effect, maar er is een
mogelijkheid dat het hier substantieel van
Er is beperkt vertrouwen in de schatting van
Er is bewijs van lage kwaliteit dat.
het effect: het werkelijke effect kan substantieelverschillend zijn van de schatting van het effect. (Referenties)
Zeer laag
Er is weinig vertrouwen in de schatting van het Er is bewijs van zeer lage kwaliteit
effect: het werkelijke effect wijkt waarschijnlijk
substantieel af van de schatting van het effect.
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag
Methode voor het formuleren van ‘Overwegingen'
Naast de evidence uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het
formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de
richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de
dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende
beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie
met deze overwegingen.
Figuur 1. Van bewijs naar aanbeveling
Tabel 3. Van bewijs naar aanbeveling
Algehele kwaliteit van bewijs hoog / matig / laag / zeer laag
1. Kwaliteit van het bewijs
Is de algehele kwaliteit van bewijs hoog?
☐ nee of onduidelijk
2. Balans tussen gewenste en ongewenste
effecten
Overtreffen de gunstige effecten de ongunstige ☐ nee of onduidelijk
effecten, of de ongunstige effecten de gunstigeeffecten aanzienlijk en is de werkgroep hierzeker van?
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Hanteren vrijwel alle patiënten hetzelfde
☐ nee of onduidelijk
de wenselijkheid of de onwenselijkheid van deaan tebieden interventie?
4. Professioneel perspectief
Hanteren vrijwel alle zorgverleners hetzelfde
perspectief op de wenselijkheid of de
☐ nee of onduidelijk
onwenselijkheid van de aan te biedeninterventie?
Onderstaande factoren alleen evalueren als een positief geformuleerde aanbeveling wordt
overwogen
5. Middelenbeslag
Zijn de netto-gunstige effecten de (extra)
☐ nee of onduidelijk .
6. Organisatie van zorg
Zijn voldoende condities van
☐ nee of onduidelijk
aanwezig om de interventie toe te passen?
7. Maatschappelijk perspectief
Zijn voldoende condities van maatschappelijke
☐ nee of onduidelijk
aanwezig om de interventie toe te passen?1. Indien een of meerdere factoren worden geëvalueerd met ‘ja' neemt de waarschijnlijkheid van eensterke aanbeveling toe.
Sterkte van de aanbeveling: sterk / zwak (conditioneel)
Toelichting bij Tabel 31. Kwaliteit van het bewijsHoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke(positieve of negatieve) aanbeveling.
2. Balans van gewenste en ongewenste effectenHoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt hetformuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meeronzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van eenconditionele aanbeveling.
Toelichting:
Bespreken effectiviteit in relatie tot bijwerkingen en complicaties in het licht van de kwaliteit van
bewijs, de precisie van de effectgrootte en minimaal klinisch relevant geacht voordeel.
Sterkte van het effect vergeleken met geen interventie.
Aanwezigheid van comorbiditeit.
Klinisch niet relevantie van het effect.
3. PatiëntenperspectiefHoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve)aanbeveling.
4. Professioneel perspectiefHoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheidvan een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve)aanbeveling.
Toelichting:
Kennis en ervaring met technieken/therapieën.
Risico's die professional loopt bij het toepassen van de interventie.
Verlies aan tijd door het invoeren van de interventie.
N.B.: de hierna volgende factoren (5, 6 en 7) alleen evalueren als een positief geformuleerde aanbevelingwordt overwogen! Een positief geformuleerde aanbeveling is een aanbeveling waarbij een bepaaldeinterventie wel ‘dient' plaats te vinden (sterk) of wel ‘kan worden overwogen' (zwak/conditioneel). Als datdaarentegen juist niet het geval is, is sprake van een negatief geformuleerde aanbeveling.
5. MiddelenbeslagHoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergelekenmet de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijkerwordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des tewaarschijnlijker wordt een conditionele aanbeveling.
6. Organisatie van zorgHoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is,des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:
De beschikbaarheid/aanwezigheid van faciliteiten & medicijnen.
De wijze waarop de organisatie van de zorg aangeboden dient te worden/grootte van de
verandering in de organisatie-zorgproces/infrastructuur voor implementatie.
Voorbeeld: een bepaalde diagnostiek of behandeling kan alleen in bepaalde centra worden
uitgevoerd in verband met de aanwezigheid van faciliteiten zoals een PET scan.
7. Maatschappelijk perspectief(Juridische overwegingen/ethische overwegingen/industriële belangen/vergoeding doorverzekeraars/politieke en strategische consequenties)Hoe groter de onzekerheid hierover is, des te waarschijnlijker wordt het formuleren van een conditioneleaanbeveling.
Toelichting:
Indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed, zal deze
laatste behandeling mogelijk de voorkeur hebben.
Methode voor het formuleren van aanbevelingenGRADE kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen.
De sterkte van aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiëntenwaarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Formulering:
Sterke aanbevelingen: Er dient. te worden gegeven/gedaan
Zwakke/conditionele aanbevelingen: Overweeg. te geven/te doen.
Consensus based methodiek
Methode
Elke module van de richtlijn/elk hoofdstuk is volgens een vast stramien opgebouwd: de uitgangsvraag en
aanbevelingen, de onderbouwing (samenvatting literatuur, referentielijst, conclusies, de overwegingen en
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
de verantwoording).
Consensus based teksten zijn gebaseerd op evidence. Deze evidence is door de werkgroepleden zelfverzameld en verwerkt. Voor consensus based richtlijnteksten is er geen systematisch literatuuronderzoekuitgevoerd en worden de artikelen niet methodologisch beoordeeld. Er wordt geen level of evidencetoegekend aan de studies en er wordt geen niveau van bewijs toegekend aan de conclusies. Deformulering van de conclusie hangt af van de onderliggende artikelen (zie tabel 1 en 2).
Tabel 1. Formulering van conclusies voor diagnostische interventies
Conclusie gebaseerd op
FormuleringHet is aangetoond dat.
Eén systematische review die ten minste enkele
diagnostische studies bevat van goede kwaliteiten waarbij voldoende rekening wordt gehoudenmet de onderlinge afhankelijkheid vandiagnostische tests.
Ten minste twee onafhankelijk van elkaar
uitgevoerde diagnostische studies van goedekwaliteit
Goede kwaliteit betreft: vergelijking met referentietest,beschrijving indextest en onderzochte populatie,voldoende grote serie van opeenvolgende patiënten,tevoren gedefinieerde afkapwaarden, blindering vanindex en referentietest.
Het is aannemelijk dat.
Ten minste twee onafhankelijk van elkaar
uitgevoerde diagnostische studies van matigekwaliteit.
Matige kwaliteit betreft: vergelijking met referentietest,beschrijving indextest en onderzochte populatie, maarniet alle kenmerken die bij goede kwaliteit wordengenoemd.
Er zijn aanwijzingen dat.
Eén diagnostische studie (van goede of matige
kwaliteit) ofNiet vergelijkend onderzoek
De werkgroep is van mening
Mening van deskundigen (bijvoorbeeld
Tabel 2. Formulering van conclusies voor therapeutische interventies
Conclusie gebaseerd op
FormuleringHet is aangetoond dat.
Eén systematische review die ten minste enkele
RCT's van goede kwaliteit en met voldoendeomvang bevat ofTen minste twee onafhankelijk van elkaar
uitgevoerde RCT's van goede kwaliteit envoldoende omvang.
Het is aannemelijk dat.
Ten minste twee onafhankelijk van elkaar
uitgevoerde RCT's van matige kwaliteit ofonvoldoende omvang ofTwee onafhankelijk van elkaar uitgevoerde
onderzoeken (niet-gerandomiseerd: vergelijkendcohortonderzoek, patiënt-controle onderzoek)
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
Eén RCT van goede kwaliteit en voldoende
Er zijn aanwijzingen dat.
omvang ofEén RCT van matige kwaliteit of onvoldoende
omvang of ander vergelijkend onderzoek(niet-gerandomiseerd: vergelijkendcohortonderzoek, patiënt-controle onderzoek) ofNiet vergelijkend onderzoek
De werkgroep is van mening
Mening van deskundigen (bijvoorbeeld de
Methode voor het formuleren van ‘Overwegingen'
Naast de conclusies uit de literatuur zijn er andere overwegingen die kunnen meespelen bij het formuleren
van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst.
Hierin wordt de context van de dagelijkse praktijk beschreven en vindt een afweging plaats van de voor- en
nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van
de conclusie(s) in combinatie met deze overwegingen.
Checklist ‘Overwegingen'
Eén of meerdere conclusies leiden tot één aanbeveling. Bij consensus based richtlijnen kan als hulpmiddel
voor de formulering van de aanbeveling één checklist ‘Overwegingen' ingevuld. Deze checklist en de
bijbehorende uitleg kunnen ook worden gebruikt bij het schrijven van de overwegingen.
Als een bepaald diagnostisch instrument of bepaalde behandeling volgens de conclusies niet werkzaam is,
dient geen gebruik gemaakt te worden van dit diagnostisch instrument of deze behandeling. Overwegingen
dragen dan niet bij en worden niet beschreven.
Wordt het item
Indien ja, beschrijving van deze
meegewogen in het overwegingen.
opstellen van de
Deze tekst wordt weergegeven in de richtlijn
onder het tabblad 'overwegingen'.
1. Klinische
□ Ja
□ Nee
3. Patiënten perspectief
□ Ja
□ Nee
4. Professioneel perspectief
□ Ja
□ Nee
5. Kosten
□ Ja
□ Nee
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
□ Ja
□ Nee
Uitleg items checklist ‘overwegingen'1. Klinische relevantie: bepalen door professionals en evt. literatuuronderzoek
Sterkte van het effect vergeleken met geen interventie
Consistentie van het beschikbare bewijs uit de verschillende studies
Voorbeeld: een bepaalde behandeling kan een significante verbetering van symptomen geven die
patiënten echter niet als zodanig ervaren, dus klinisch niet relevant
2. Veiligheidsissues: bepalen door professionals en evt. literatuuronderzoek
Bijwerkingen, risico's of complicaties op korte en lange termijn
Gebruik bij co-morbiditeit / gelijktijdig gebruik medicatie en/of interventie
Voorbeeld: fysieke comorbiditeit kan bepaalde behandelingen uitsluiten.
3. Patiëntenperspectief: bepalen door professionals, patiënten en eventueel literatuuronderzoek
Voorkeuren / te verwachten compliance / te verwachten tevredenheid / kwaliteit van leven
Voorbeeld: diagnostiek of behandeling waarvoor minder ziekenhuisbezoek nodig is; behandeling
die makkelijker toe te dienen is; behandeling die sneller effect laat zien
4. Professioneel perspectief: bepalen door professionals
Kennis en ervaring met technieken/therapie
Risico's die professional loopt bij het toepassen van de interventie / tijdbesparing of het verlies aan
tijd door het invoeren van de interventieHouding, normen en waarden van de professional
Voorbeeld: een nieuwe techniek die nog niet alle professionals beheersen.
5. Kosteneffectiviteit: bepalen door professionals, indien gewenst en mogelijk kosteneffectiviteitsanalysedoor expert
Kosteneffectiviteit in verhouding tot bestaande ingrepen/behandelingen voor deze ziekte
6. Organisatorische factoren: bepalen door professionals
De beschikbaarheid/aanwezigheid van faciliteiten & medicijnen
De wijze waarop de organisatie van de zorg aangeboden dient te worden / grootte van de
verandering in de organisatie-zorgproces / infrastructuur voor implementatieVoorbeeld: een bepaalde diagnostiek of behandeling kan alleen in bepaalde centra worden
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
uitgevoerd in verband met de aanwezigheid van faciliteiten zoals een PET scan.
7. Maatschappelijke factoren: bepalen door professionals
Vergoeding door verzekeraars / Industriële belangen / Ethische overwegingen / Juridische
overwegingen / Politieke en strategische consequentiesVoorbeeld: indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed,
zal deze laatste behandeling worden aanbevolen.
Checklist formuleren van aanbevelingen
Effect overwegingen Classificatie
op concept
Hoge mate van bewijs Versterkt concept
(het is aangetoond/
aanbeveling of is
Hoge mate van bewijs Verzwakt concept
Er wordt geadviseerd
(het is aangetoond/
aannemelijk)
Lage mate van bewijs Versterkt concept
Er wordt geadviseerd
(er zijn aanwijzingen/
aanbeveling of is
de werkgroep is van
mening dat)
Lage mate van bewijs Verzwakt concept
Er kan geen aanbeveling worden
(er zijn aanwijzingen
gegeven. Optioneel: de
/de werkgroep is van
werkgroep is van mening dat
mening dat)
Methode voor het formuleren van aanbevelingen
In de praktijk kunnen er per uitgangsvraag meerdere conclusies zijn. Indien er meerdere conclusies bij de
uitgangsvraag zijn geformuleerd is het van belang de conclusies te prioriteren. De conclusie die het meest
van belang is voor het formuleren van de aanbeveling wordt meegenomen in de checklist ‘formuleren van
aanbevelingen'.
11. ImplementatieBevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking enverspreiding van de richtlijn.
Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat professionals de nieuwekennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan.
Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op.
Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaalniveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme.
Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze
Dyspneu in de palliatieve fase (3.0)
Richtlijn: Dyspneu in de palliatieve fase (3.0)
richtlijn te implementeren voor de verschillende disciplines. Het plan wordt binnenkort toegevoegd in dezebijlage 11.
12. EvaluatieMomenteel worden methoden voor evaluatie van richtlijnen voor de palliatieve zorg onderzocht.
13. Kennishiaten
Multidimensionele assessment van dyspneu
Invloed van angst en depressie en het effect van behandeling daarvan op dyspneu
Effect van informatie en educatie op (de behandeling van) dyspneu
ademhalingsoefeningen bij patiënten met kanker in de palliatieve fase of een vergevorderd
stadium van hartfalenademhalingsoefeningen bij patiënten met kanker in de palliatieve fase of een vergevorderd
stadium van hartfalenpsychologische ondersteuning bij patiënten met kanker in de palliatieve fase of een
vergevorderd stadium van hartfalenhulpmiddelen bij het lopen bij patiënten met kanker in de palliatieve fase of een
vergevorderd stadium van hartfalenvibratie thoraxwand bij patiënten met kanker in de palliatieve fase of een vergevorderd
stadium van hartfalenneurostimulatie bij patiënten met kanker in de palliatieve fase of een vergevorderd stadium
het effect van zuurstof bij patiënten met vergevorderd stadium van hartfalen
Selectie van patiënten die in aanmerking komen voor onderhoudsbehandeling met zuurstof
Effect van het effect van behandeling met andere opioiden dan morfine en codeïne op dyspneu
Effect van behandeling met corticosteroïden op dyspneu
Effect van non-invasieve beademing
Dyspneu in de palliatieve fase (3.0)
Disclaimer:
grootst mogelijke zorgvuldigheid samengesteld. Integraal Kankercentrum Nederland (IKNL) sluit iedere
aansprakelijkheid voor de opmaak en de inhoud van de richtlijnen alsmede voor de gevolgen die de
toepassing van de richtlijnen in de patiëntenzorg mocht hebben uit. IKNL stelt zich daarentegen wel open
voor attendering op (vermeende) fouten in de opmaak of inhoud van de richtlijnen. Men neme daartoe
Juridische betekenis van richtlijnen
Richtlijnen bevatten aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een
individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het
wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van een richtlijn
wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden.
De toepasbaarheid en de toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van de
behandelende arts.
Houderschap richtlijn
De houder van de richtlijn moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste
deskundigheid tot stand is gekomen. Onder houder wordt verstaan de redactie van de richtlijn Palliatieve
Zorg die de richtlijn autoriseren.
IKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Intellectuele eigendomsrechten
deze website berusten bij IKNL en houder van de richtlijn. Het is de gebruiker van deze site niet toegestaan
de inhoud van richtlijnen (gedeeltelijk) te verveelvoudigen en/of openbaar te maken, zonder de
uitdrukkelijke schriftelijke toestemming van IKNL en houder van de richtlijn. U kunt een verzoek voor
toestemming richten aan IKNL, Postbus 19001, 3501 DA Utrecht. IKNL behandelt dit verzoek samen met
de relevante houder van de richtlijn.
Het is toegestaan een deeplink op te nemen op een andere website naar de website naar richtlijnen op deze website.
Tevens mag de informatie op deze internetsite wel worden afgedrukt en/of gedownload voor persoonlijk
gebruik.
Externe links
en afgeleide producten van deze website bevatten links naar websites die
door andere partijen dan IKNL worden aangeboden. Deze links zijn uitsluitend ter informatie. IKNL heeft
geen zeggenschap over deze websites en is niet verantwoordelijk of aansprakelijk voor de daarop
aangeboden informatie, producten of diensten.
Bescherming persoonsgegevens
Door gebruikers verstrekte persoonsgegevens ten behoeve van de mailservice of de inlogmogelijkheid van
aan derden.
Dyspneu in de palliatieve fase (3.0)
Source: http://www.venvn.nl/Portals/1/Nieuws/2016%20Documenten/Dyspneu%20in%20de%20palliatieve%20fase.pdf
Comparison of Approaches toward Formalising Context: Implementation Characteristics and Capacities William Loyola Escuela de Postgrado en Administración de Empresas, Escuela Superior Politécnica del Litoral, Guayaquil, Ecuador [email protected] Abstract: Existing relevant literature regarding approaches to context formalisation is analysed in search of a characterisation that explains the links - suggested by knowledge theory of the firm - between knowledge integration capability and common knowledge types. The ontological and the syntactic-semantic-pragmatic continuum approaches reveal an extensive description of context, which contributes to the understanding of the knowledge integration process, and to an eventual operationalisation of common knowledge types. This theoretical development opens possibilities for the elaboration of prescriptive models that support the integration of knowledge during routine operations of the organisation. Keywords: knowledge integration, common knowledge, context formalisation 1. Common knowledge in
Piecing Together the E-Discovery Plan: a Plaintiff's Guide to Meet and Confer By Craig Ball E-discovery is challenging, but it needn't be complicated by a battle-zone mentality. Take advantage of the meet-and-confer process to ensure that your opponents know what electronically stored information they have and how they should produce it.






